Дисплазия шейки матки является достаточно серьёзной болезнью, которая относится к предраковым патологическим состояниям. Заболевание нередко протекает бессимптомно, а по достижению 3 степени переходит в злокачественную опухоль. В результате может потребоваться ампутация шейки матки.
Дисплазией называют изменения в шейке матки, которые затрагивают её клеточную структуру. Особенность патологии в том, что зачастую она поражает женщин репродуктивного возраста.
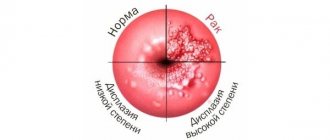
По-научному дисплазия шейки матки звучит как интраэпителиальная цервикальная неоплазия. Риск её трансформации в рак зависит от стадии или степени.
Специалисты определяют степень дисплазии по мазку эпителия шейки матки, учитывая так называемые атипичные или нетипичные клетки. Существенное значение имеет глубина, на которую проникают атипичные клетки, а также характеристика поражённых тканей. Степень зависит от структурных особенностей эпителия, так как именно этот показатель отличает дисплазию от эктопии шейки матки.
Известно, что слизистая в норме состоит из четырёх слоёв. При развитии заболевания происходит их последовательное поражение и вовлечение в патологический процесс.
Существует несколько степеней, выделяемых при дисплазии шейки матки.
1 степень. Течение патологии определяется как слабая степень. В рамках патологического процесса определяется незначительная мутация клеток базального слоя, которые поражают менее половины эпителия.
2 степень. Заболевание на этом этапе называется средней или умеренной степенью. Поражение структуры имеет более выраженный характер, так как нетипичные клетки обнаруживаются на глубине, которая составляет более половины толщи эпителия.
3 степень. Последняя стадия болезни называется тяжёлой степенью. Признаки клеточной атипии диагностируются практически во всей толще эпителия. В гинекологии 3 степень является предраковой и от онкологии отличается тем, что нетипичные клетки не распространились за пределы слизистой ткани шейки матки.
Тяжёлая дисплазия вызывает применение радикального лечения, которое заключается в ампутации шейки матки.
Что такое дисплазия
Слизистый слой шейки матки состоит из трех слоев, образование новых клеток происходит в самом нижнем (базальном) слое. Молодые клетки имеют круглую форму и единственное крупное ядро.
По мере того, как клетки созревают и перемещаются в промежуточный, а затем в поверхностный слой, они сплющиваются, а размер ядра уменьшается.
При дисплазии нарушается сама структура клетки – она гораздо крупнее нормальных, а кроме того, может иметь более одного ядра.
Измененная форма и структура клеток приводит к тому, что дифференциация на слои утрачивается, и развивается атипия.
В зависимости от глубины распространения патологических клеток различают 3 степени заболевания:
- 1 степень – поражение затрагивает только нижнюю часть слизистой;
- 2 степень – атипичные клетки обнаруживаются как в базальном, так и в промежуточном слое;
- 3 степень – патология захватывает все три слоя слизистой, но за пределы органа не выходит, то есть развивается неинвазивный онкологический процесс.
Стоимость лечения тяжелой дисплазии шейки матки
Лечение дисплазии шейки матки тяжелой степени назначается лечащим врачом с учетом особенностей состояния пациентки, ее возраста и других факторов. Из-за высокого риска озлокачествления клеток на этой стадии болезни чаще всего принимается решение о частичном или полном удалении шейки матки. Если в патологический процесс вовлекаются и другие органы, а именно матка и яичники, возможно и их удаление.
При выявлении третьей стадии на начальных этапах развития можно избежать удаления органа. В таком случае врачи отдают предпочтение следующим методикам:
- Лазерной конизации. При проведении процедуры на пораженные участки оказывается воздействие лазером. Такой метод практически исключает ошибки и гарантирует точечную работу с атипичными клетками. Еще одно преимущество методики заключается в стабилизирующем воздействии лазера, исключающем попадание бактерий.
- Криодеструкции. Измененные клеточные структуры разрушаются при помощи жидкого азота. Однако, такой способ воздействия применяется редко из-за сложности расчетов мощности, необходимо для заморозки и высоких рисках повреждения тканей.
- Радиоволновая терапия. Разрушение клеток происходит из-за влияния на них радиоволн. Молекулы воды внутри клеток начинают колебаться что приводит к разрыву ткани с ее последующим испарением. Риск кровотечения при использовании этой методики минимален, а здоровые ткани сохраняются практически полностью.
В качестве подготовки к операции назначается курс лечения противогрибковыми препаратами, антибиотиками и противовирусными средствами, позволяющими устранить инфекционные патологии. Врач может выписать иммуномодуляторы и витамины для улучшения состояния организма.
При тяжелой дисплазии шейки матки с очагами, когда врачи отслеживают высокие риски озлокачествления может быть принято решение о частичном удалении или ампутации шейки, матки. Чаще всего удаление производится при наличии следующих показаний:
- Начальных стадий онкологического процесса.
- Гипертрофии.
- Наличии рубцов.
- Аномалиях развития органа.
- Разрыве матки.
Современные методики позволяют произвести ампутацию наиболее щадящими методами. В зависимости от объема вмешательства выделяют:
- Субтотальную гистерэктомию. Этот способ позволяет сохранить часть шейки, так как удаляется только тело органа. Как правило, вмешательство проводится в форме лапароскопии. Риски повреждения придатков минимальны, а потому органы после операции будут работать нормально.
- Экстрипация. Эта операция подразумевает удаление не только матки и шейки, но и фаллопиевых труб. При этом репродуктивная функция не сохраняется. Процедура может проводиться как лапароскопически, так и вагинально. Кроме удаления органов при обнаружении злокачественных клеток могут удаляться лимфоузлы и клетчатка.
Если принято решение об ампутации органа, то врач может выбрать одну из следующих методик:
- Трансвагинальную.
- Лапаратомическую.
- Лапароскопическую.
При трансвагинальном способе органы удаляются через влагалище. Такая процедура может применяться только у рожавших женщин, так как мышцы могут растянуться для выхода матки. Этот способ имеет несколько преимуществ заключающихся в отсутствии шрамов и быстром восстановлении. На реабилитацию уходит не более 10 дне, а в стационаре женщине нужно находится всего 2 дня.
При лапаратомии в области живота делается небольшой разрез. Через него хирург вводит инструмент фиксирует орган и удаляет его. Эта методика применяется реже из-за более длительного периода восстановления и необходимости нахождения в стационаре.
Лапароскопический метод используют чаще всего из-за отсутствия значительных разрезов. Кроме того, при помощи камеры хирург может контролировать весь ход операции и оценить состояние других органов брюшной полости.
Ампутация шейки матки может быть выполнена на усмотрение врача в одной из трех техник: клиновидной, глубокой или высокой. При тяжелой форме дисплазии чаще всего прибегают к глубоко ампутации. В ходе операции удаляется часть поврежденных тканей в форме конуса. Размеры и глубина иссекаемого участка зависят от степени поражения. Свою распространенность техника получила благодаря низкому проценту рецидивов.
Высокая ампутация самая сложная и выполняется только хирургами с большим опытом. После этой операции женщине удается сохранить репродуктивную функцию. Вмешательство проводится в форме лапароскопии, что уменьшает риск ошибок. При клиновидная ампутация возможна благодаря специфическому строению шейки. Особенность операции заключается в том, что клетки удаляются в форме клина. После сшивания губы укорачиваются. Операция практически не несет в себе никаких рисков.
Стоимость лечения дисплазии зависит от выбранной методики. Кроме того, на окончательную цену влияют:
- Применяемые медикаменты.
- Продолжительность нахождения в стационаре.
- Предоперационная подготовка.
Не стоит экономить на своем здоровье и откладывать лечение. При обнаружении дисплазии нужно сразу же пройти полное обследование для определения степени тяжести болезни и подбора оптимальной методики лечения.
Причины возникновения
Самой частой причиной развития дисплазии считается наличие на слизистой шейки вируса папилломы.
Наибольшую опасность в этом случае представляют штаммы с высоким онкологическим индексом – 16 и 18.
Чем дольше вирус находится на слизистой, тем выше вероятность развития атипичных клеточных структур.
Риск развития дисплазии увеличивается при наличии следующих провоцирующих факторов:
- низкий иммунитет;
- частые смены половых партнеров, партнер с онкологией полового члена;
- курение;
- злоупотребление оральными контрацептивами;
- авитаминоз;
- большое количество родов;
- ранние роды;
- воспалительные и инфекционные процессы в половых органах, которые имеют длительное течение;
- механические повреждения слизистой в результате абортов, родов, хирургических вмешательств;
- нарушение гормонального баланса;
- наследственная предрасположенность.
Причины и неблагоприятные факторы
Многочисленные исследования определили, что большинство женщин с дисплазией являются носителями вируса папилломы человека. Этот факт позволил доказать связь ВПЧ и мутацию клеток. Патологические клеточные изменения вызывают только типы, называющиеся высокоонкогенными. Попав в клетку эпителия, вирус вызывает её мутацию. Такой процесс проявляется структурными изменениями, которые происходят с клеточным ядром. С течением времени ВПЧ выходит из поражённой клетки, вызывая прогрессирование клеточных мутаций.
Поражённые клетки приобретают характеристики атипии. Атипичные клетки занимают так называемое промежуточное положение между здоровыми и раковыми. Под влиянием негативных факторов происходит развитие тяжёлой дисплазии и злокачественной опухоли, которые нередко устраняются при помощи ампутации шейки матки.
Специалисты выделяют следующие факторы, способствующие дисплазии шеечной части матки:
- неоднократная травматизация тканей во время абортов, выскабливаний, родов;
- гормональные нарушения различного характера;
- хронические половые инфекции;
- ранний старт и беспорядочность половой жизни;
- вредные привычки, в частности, курение;
- несбалансированное и неполноценное питание;
- наследственная склонность;
- частые или ранние роды;
- онкология члена у полового партнера;
- фоновые заболевания, к которым относятся псевдоэрозия и эктропион;
- нарушения функционирования иммунной системы;
- стрессовое состояние;
- применение некоторых лекарств.
Основной причиной, по которой возникает и развивается патология, учёные называют инфицирование вирусом папилломы. Неблагоприятные факторы также способствуют клеточной мутации и появлению атипии, что со временем может привести к ампутации шейки матки.
Симптомы патологии
Клиническая картина неуточненной дисплазии, как правило, не выражена. Чаще всего женщины обращаются к специалисту тогда, когда к патологии присоединяются вирусные, бактериальные или грибковые инфекции.
В этом случае пациентка жалуется на увеличение количества белей, появление выделений с неприятным запахом, зуд, жжение, дискомфорт или боль при интимной близости, а также возникновение кровянистых выделений после полового контакта.
Если заболевание перешло в тяжелую форму могут появиться боли в нижней части живота.
ВАЖНО!
Из-за отсутствия ранних клинических признаков, дисплазия в большинстве случаев диагностируется либо при профилактических осмотрах, либо в уже запущенной стадии.
Поэтому врачи еще раз подчеркивают важность регулярных визитов к гинекологу с профилактической целью.
Причины
В большинстве случаев болезнь возникает на фоне инфицирования высокоонкогенным штаммом ВПЧ 16 или 18 типа. Как правило, первые изменения клеточной структуры возникают через год с момента инфицирования. Тяжелая стадия может развиться за 15-20 лет.
Все факторы, которые провоцируют развитие болезни специалистами подразделяются на:
- Экзогенные.
- Эндогенные.
К первым факторам относят ВПЧ и инфекции, которые попадают в организм половым путем. Некоторые врачи к экзогенным факторам относят и вирус герпеса 2 типа, который поражает гениталии.
К эндогенным относят хронические воспалительные процессы, затрагивающие репродуктивные органы. Также на развитие болезни могут повлиять скачки гормонального фона, вызванные беременностью, наступлением менопаузы или применением гормональных контрацептивов. Кроме того, к эндогенным факторам относят:
- Травматизацию шейки матки.
- Половые контакты без презерватива.
- Частую смену партнеров.
- Раннее начало половой жизни и роды.
- Прерывания беременности.
- Врожденную предрасположенность.
Болезнь может возникать на фоне ослабления иммунитета, вызванного применением лекарственных средств, неправильным питанием и влиянием стрессов. Некоторые специалисты дополнительно выделяют смешанные факторы.
Диагностические мероприятия
При подозрении на дисплазию, специалист проводит различные тесты и использует ряд методов:
- Самым первым обследованием является осмотр пациентки в гинекологическом кресле. Цель данного обследования обнаружить изменения в слизистой, которые видны невооруженным глазом. Врач может увидеть пятна, изменение цвета, появление характерного блеска, заметить, что покровный эпителий аномально разросся. Как правило, после осмотра в кресле врач устанавливает предварительный диагноз, который необходимо подтвердить или опровергнуть, а для этого необходимы более расширенные диагностические методы.
- Цитология мазка. В ходе этого исследования можно выявить отклонения в развитии клеточных структур, а также определить размеры клеток слизистой. Специалист может опередить имеются ли на слизистой предраковые или раковые процессы или их нет. Забор материала для лабораторных тестов проводится при помощи одноразовой щеточки, которой врач соскабливает частички поверхностного слоя. Процедура занимает несколько секунд, при этом женщина абсолютно не испытывает дискомфортных ощущений. Результаты анализа будут готовы через сутки.
- ПЦР-анализ. Это исследование помогает найти патогенные микроорганизмы, которые при цитологическом анализе выявить затруднительно. Кроме того, в ходе данного исследования можно обнаружить наличие атипичных клеток. Для получения необходимого материала врачу потребуется мазок на дисплазию или утренняя моча пациентки. Исследование дает очень точные результаты, которые указывают не только на род, но и на вид патогенной флоры.
- Гормональный гомеостаз. Поскольку дисплазия может быть спровоцирована длительным и бесконтрольным приемом противозачаточных оральных средств, необходимо сдать анализ на концентрацию половых гормонов. Кроме того, возможно будет рекомендован анализ мочи, который покажет насколько интенсивно гормоны выводятся из организма с мочой.
- Клинический анализ мочи и крови. В крови специалист определяет уровень гемоглобина, тромбоцитов, эритроцитов и лейкоцитов, а в моче наличие белковых взвесей, нитритов и прочих микроэлементов, также выявляется наличие бактерий, эритроцитов и эпителиальных клеток.
- Биопсия – это самая точная диагностическая процедура, позволяющая выявить следующие моменты, которые присущи дисплазии: отсутствие слоистости слизистой, недоразвитые или атипичные клеточные структуры, сбои в синтезе гликогена, большое количество рибосом.
- УЗИ – это аппаратная диагностика, которая может проводиться через брюшную стенку, трансректальным или трансвагинальным способом. Первые два способа возможно применять для девственниц и беременных, но более информативным считается трансвагинальное исследование. Что можно увидеть на УЗИ? Форму шейки, ее расположение, размер и толщину стенок.
- Кольпоскопия. Этот метод более информативен, чем УЗИ. Его проводят при помощи специального оптического оборудования, которое увеличивает слизистую в 30-кратном объеме. Перед осмотром поверхности слизистой, врач ее обрабатывает раствором уксуса и смазывает раствором Люголя.
Мнение эксперта
Шустова Ольга Леонидовна
Акушер-гинеколог высшей категории
Какой анализ будет более информативным и целесообразным, врач решает в каждом конкретном случае индивидуально. Самое большое количество информации можно получить после расшифровки результатов биопсии и кольпоскопии. Если заболевание вызвано вирусом папилломы в обязательном порядке назначается ПЦР-анализ, если заболевание локализуется в глубине цервикального канала может потребоваться выскабливание. Если после всех диагностических процедур пациентке поставлен диагноз «дисплазия 1 степени», ей рекомендуется пройти повторные анализы через 2-3 месяца, чтобы отследить динамику развития патологии.
Диагностика дисплазии 4 степени
Тяжелая дисплазия шейки матки, как правило, диагностируется случайно. Это обусловлено тем, что болезнь практически не проявляет себя и вызывает дискомфортные ощущения схожие с другими гинекологическими заболеваниями. Для 4 стадии характерно появление болей в нижней части живота, что часто путают с признаками кольпита или цервицита.
Часто дисплазия развивается на фоне заболеваний, передающихся половым путем. А потому диагностика, к примеру, на фоне хламидиоза значительно осложнена. При появлении даже незначительных изменений стоит пройти обследование у гинеколога. Для максимально ранней диагностики и выявления проблемы женщина должна проходить обследование не реже раза в год, а мазки на цитологию должны сдаваться не реже раза в три года.
К диагностике дисплазии подходят комплексно. Врачи используют следующие методики:
- Опрос. Специалист собирает анамнез, узнает есть ли у пациентки жалобы на состояние изучает данные о перенесенных ранее заболеваниях.
- Осмотр. Осмотр проводится в гинекологическом кресле. В ходе визуального осмотра врач может выявить аномальные участки с неправильной формой или другого оттенка.
- Кольпоскопия. Этот метод диагностики подразумевает использование специально увеличивающей аппаратуры. В ходе кольпоскопии могут быть проведены две диагностические пробы: Шиллера и с уксусной кислотой. Первая заключается в нанесении на область шейки Люголя. При этой пробе здоровые участки изменят цвет. А вторая заключается в обработке зоны слабым раствором уксусной кислоты, при котором окрашиваются поврежденные ткани и выявляются очаги.
- ПАП-тест. На приеме специалист возьмет мазок, который будет направлен на цитологическое исследование. В ходе исследования специалист установит наличие или отсутствие измененных клеток. Точность исследования составляет 90%.
- ПЦР-диагностика. Этот тест назначается для определения факта наличия венерических заболеваний и ВПЧ. При выявлении вируса определяется уровень нагрузки, которую он создает на организм.
- Клинический и биохимический анализ крови. Специалисты установят показатели характерные для наличия воспалительного процесса. Также может быть назначен анализ на онкомаркеры.
- Биопсия. Самый точный метод исследования, позволяющий отличить очаги онкологии от диспластических изменений. Это диагностическая процедура, в ходе которой берется образец материала и направляется на гистологию. Забор материала может проводиться как при кольпоскопии, так и в ходе отдельной процедуры.
Вывод о наличии или отсутствии раковых клеток в очаге делается на основании гистологического исследования, которое имеет 100% достоверность.
Расшифровка анализов и степени заболевания
Стадии патологии обозначают аббревиатурой ЦИН, что расшифровывается как цервикальная интроэпителиальная неоплазия.
Не так давно, терминология ЦИН была заменена на SIL, но многие врачи до сих пор используют первый вариант.
В 1 степени дисплазии вирус папилломы внедряется в клеточные структуры и начитает ускорять их рост. Это может привести к образованию кондилом на поверхности слизистой.
При 2 и 3 степени патологии клеточные изменения носят не только неопластический характер, но и полностью трансформируются, расширяя границы патологического процесса.
Количество измененных клеток доминирует, что приводит к замещению здоровых слоев не только цервикальных желез, но и самого канала.
Расшифровка лабораторных анализов может занять от суток до недели, а что касается аппаратного обследования, после осмотра врач сразу расшифровывает и расписывает результаты.
Как берут биопсию шейки матки
Методы биопсии шейки матки могут быть следующими:
- простая пункционная. Забор материала может проводиться в условиях обычной поликлиники;
- эндоцервикальная – получается слизь из цервикального канала;
- электрохирургическая – биологический материал получается с помощью радионожа;
- конизация – лазером или скальпелем иссекается клиновидный кусочек ткани;
- трепанобиопсия – материал для анализа берется сразу с нескольких участков.
Пациентка располагается в гинекологическом кресле, врач очищает слизистую и при необходимости обезболивает, затем проводится забор биоматериала каким-либо из перечисленных выше способов.
Вся процедура занимает не более 30 минут, после чего женщина может отправляться домой.
Трансабдоминальный тип УЗИ
Поверхностный тип исследования. Общее состояние органа оценивается путём наружной установки датчика. Сканирование информации о состоянии органа проводится сквозь кожу живота и паховой области. Самый классический вид УЗИ, считается исследованием средней информативности.
Его проведение позволяет:
- Оценить внешние показатели параметров матки: длину шейки матки, её структуру, расположение относительно других компонентов матки и относительно соседних органов и тканей;
- Определить наличие или отсутствие следующих патологий: кистозных образований, полипов, онкологических новообразований средних и больших размеров;
- Состояние шейки матки на разных сроках беременности: способность удерживать растущий плод, подготовленность/неподготовленность к рождению ребёнка;
- Позволяет увидеть и оценить степень распространения эндометриоза как на другие участки конкретного органа (матки), так и его перераспределение на соседние с маткой органы и ткани (брюшину, мочевой пузырь, кишечник, мочеточники и др.) и оценить масштабы общего поражения;
- Оценка состояния рубцов на шейке матки после оперативных вмешательств (во время родов или иных операций на шейке матки
Проведение данного метода УЗИ показано:
- При обследовании детей;
- Для оценки состояния шейки матки девственниц;
- Беременным женщинам на всех сроках;
- При острых стадиях инфекционного процесса и при запущенной онкологии, когда болевой синдром мешает полноценному осмотру другими методами.
Противопоказания
Абсолютных противопоказаний нет.
Затруднения при проведении
В некоторых случаях шейка матки может не визуализироваться. Как правило, это происходит при полностью пустом мочевом пузыре, при сильном переполнении кишечника газами и при последних стадиях онкологического заболевания, когда контуры органа нельзя чётко осмотреть ввиду сильного процесса их распада.
Как подготовится к забору анализов
Чтобы анализы были как можно более точные, необходимо соблюдать следующие правила подготовки:
- за два дня до анализов воздержаться от половой близости;
- за два дня прекратить прием антибактериальных, противовирусных и гормональных препаратов;
- не использовать вагинальные таблетки, кремы, свечи, и так далее;
- в день обследования нельзя спринцеваться;
- крайний поход в туалет должен быть за 3 часа до обследования;
- крайний прием пищи должен быть не менее чем за 10 часов до сдачи анализов;
- запрещается курение и прием спиртосодержащей продукции.
Диагностика дисплазии шейки матки должна проводится как можно раньше.
ОСТОРОЖНО!
Начальные стадии патологии можно вылечить народными и консервативными методиками.
Более запущенные и осложненные формы лечатся хирургическим путем, вплоть до полного удаления шейки.
Радиоволновой метод лечения дисплазии 1 степени
Лечение шейки матки радиоволнами применяется после устранения инфекции и снятия воспаления. Радиоволна – это пучок электромагнитных лучей. При данном методе есть возможность контролировать глубину проникновения, что является плюсом при проведении операций на органах, имеющих легкую стадию дисплазии.
Метод основан на действии высоких температур, при которых поврежденные ткани испаряются. Здоровые при этом не затрагиваются. Проводится на аппарате «Сургитрон» при местном обезболивании.
Процедура занимает по времени до 15 минут. Плюсами данного метода являются:
- отсутствие рубцов – можно применять нерожавшим женщинам;
- не применяется общий наркоз;
- короткая реабилитация;
- малотравматичный метод;
- нет маточных кровотечений после операции;
- рецидивы заболеваний не возникают в большинстве случаев.
Радиоволновой метод достаточно дорогой. Используется в частных клиниках.
Заинтересованным в сохранении репродуктивной функции молодым женщинам рекомендуется лечение радиоволнами, так как оно не изменяет форму матки и не влияет на внутриматочный слой.