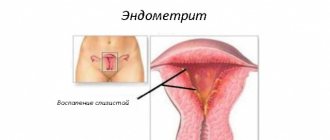
Действие внутривенного наркоза
Основным преимуществом данного вида общего наркоза, по сравнению с другими видами, является его моментальное действие, которое практически не сопровождается стадией возбуждения, и такой же быстрый выход пациента из-под действия введенных ему препаратов.
В зависимости от вводимого лекарственного средства, одна доза препарата, в среднем, лишает человека сознания на 20 минут. Исходя из этого, если операция проводится на протяжении длительного времени, анестезиолог постепенно добавляет необходимое количество лекарства для продления бессознательного состояния больного.
Внутривенный наркоз, с технической точки зрения, является очень простой процедурой, которая обеспечивает очень быстрый и надежный результат. Но полного расслабления мышечной системы в данном случае достичь не удается и достаточно велик риск передозировки наркотическими средствами. Исходя из этого, при длительных операциях, в основном, применяется комбинированный наркоз из нескольких видов.
Внутривенный наркоз в гинекологии: техника, препараты, побочные эффекты
Относительно недолгий внутривенный наркоз в гинекологии используется часто, потому что именно в этой области медицины много несложных кратковременных операций и процедур (диагностика полости матки, выскабливание, прерывание беременности). И нет смысла давать пациентке глубокий масочный наркоз, если вмешательство длится всего 20-30 минут.
Принцип
Общая внутривенная анестезия тоже позволяет отключать сознание человека, поэтому многие пациенты зря опасаются, что они будут что-то чувствовать и осознавать. Препараты, введенные в вену, начинают действовать моментально, и уже спустя минуту человек спит. А по окончании действия медикаментозного коктейля просыпается.
В гинекологии внутривенная анестезия просто незаменима, потому что это позволяет ставить некоторые несложные операции буквально на поток. Женщина приходит в операционную, ее погружают в наркоз через укол в вену и выполняют вмешательство. Затем пациентку будят и отправляют в палату, чтобы окончательно прийти в себя.
Но в отличие от ингаляционного наркоза, внутривенный не вызывает тяжелых побочных эффектов, поэтому спустя пару часов пациентка уже может идти домой. На ночь в больнице ее оставляют только в крайних случаях, если операция прошла с осложнениями. Сам же внутривенный наркоз редко вызывает какие-то резко негативные реакции.
Кстати! При выполнении гинекологических операций под внутривенным наркозом врач все равно выполняет местное обезболивание операционной зоны, чтобы пациентка не проснулась от боли раньше времени.
Как проводится
Несмотря на простоту проведения внутривенного наркоза, все делает специалист – анестезиолог. Он предварительно проводит с пациенткой беседу, изучает ее медицинскую карту, обращает внимание на показатели давления и пульса. Затем уточняет у гинеколога примерную длительность операции, чтобы рассчитать дозировку наркотической смеси.
- Пациентка готовится к операции с внутривенным наркозом так же, как к любой другой: сдает все анализы, утром ничего не ест, снимает все украшения.
- На операционном столе женщину подключают к аппаратам, фиксирующим давление и пульс.
- Медсестра ставит в вену катетер, а анестезиолог постепенно вводит туда препараты и наблюдает за реакцией пациентки.
- Когда женщина засыпает, начинается операция. Если вмешательство затягивается, врач может добавить немного препаратов в вену. А иногда наркоз и вовсе проводится болюсным методом: непрерывным поступлением наркотической смеси в вену через капельную систему.
- По окончании операции пациентку будят обычным способом.
Что ощущает женщина? Ничего. Она просто крепко спит, но не чувствует при этом ни прикосновений врачей, ни болезненных ощущений. Многим даже что-то снится. А сон настолько приятный и эйфорический, что просыпаться зачастую не хочется.
Кстати! Пациенты, которым делают внутривенный наркоз, дышат самостоятельно. Хотя анатомические особенности некоторые пациенток требуют дополнительной установки ларингиальной маски, которая не позволяет языку западать и мешать свободному ходу воздуха.
Если это сложная операция по гинекологии (аборт на позднем сроке, удаление опухолей или органов), то одним только внутривенной анестезией не обойтись. Проводится полноценный масочный наркоз. Но предварительно все равно в вену вводят препараты, которые усыпляют женщину и позволяют не испытывать неприятных ощущений от установки эндотрахеальной трубки.
Препараты
Для анестезии в гинекологии используются те же препараты, что и в других медицинских отраслях. Они комбинируются в разных сочетаниях и дозировках, чтобы получить нужный для конкретной операции коктейль.
- Морфин + тримеперидин. Оптимальная смесь для большинства несложных операций в гинекологии.
- Фентанил + дроперидол. Пациентка засыпает почти моментально. Также наступает частичная миорелаксация.
- Промедол + атропин + феназепам. Избавляет от страха, который может возникнуть у пациентки после пробуждения (если это морально тяжелая гинекологическая операция, например, аборт).
- Также могут использоваться и другие препараты в разных сочетаниях: пропанидид, виадрил, кетамин, оксибутират натрия и др.
Если врач ошибается с дозировкой и дает слишком мало внутривенного наркоза, это заметно по показателям пациентки и по ее реакциям. В этом случае вводится дополнительное количество препаратов.
Если же их изначально слишком много, может случиться остановка дыхания, которая моментально купируется путем подключения к аппарату искусственной вентиляции легких.
Технически это немного сложнее, но для пациентки ничем не грозит.
Противопоказания
Экстренные операции, от которых зависит жизнь человека, проводятся, несмотря на противопоказания. Но плановые вмешательства по гинекологии могут переноситься при наличии у женщины:
- инфекционных и воспалительных заболеваний;
- сердечно-сосудистой недостаточности;
- острых болезней дыхательных путей.
Беременность является относительным противопоказанием. И если только операция может спасти жизнь будущего ребенка, ее проводят. Вид наркоза (внутривенный, масочный или эпидуральная анестезия) выбирается в зависимости от сложности хирургического вмешательства.
Побочные эффекты
Нельзя сказать, что в гинекологии после внутривенного наркоза пациентки чувствуют себя отлично. Эйфория прослеживается только в первые минуты после пробуждения, а затем может начать болеть и кружиться голова. Многие отмечают, что это напоминает похмелье, когда тошнит, голова тяжелая, хочется поспать, но не получается.
Боли в оперируемой зоне не относятся к побочным эффектам внутривенного наркоза, но они тоже присутствуют. И именно из-за них женщина не может уснуть. Разумеется, ей дают обезболивающее, но его действие рано или поздно заканчивается.
В редких случаях пациентки отходят от внутривенного наркоза очень тяжело и слишком долго. Обычно у них в это же день хватает сил, чтобы самостоятельно добраться до дома. А там постельный режим, отдых и восстановление сил.
Источник: https://snarkozom.ru/ginekologiya/vnutrivennyj-narkoz/.html
Сфера применения
Суть этого вида анестезии понятна из названия – препараты (снотворные и обезболивающие) вводятся через вену.
Чаще всего внутривенная анестезия используется в гинекологии, потому что именно в этой области медицины часто проводятся быстрые операции.
Например, хирургическое прерывание беременности требует от 10 до 30 минут – как раз столько длится наркотический сон, в который женщину погружают путем введения в кровь специальных препаратов.
В общей хирургии внутривенный наркоз используется в следующих случаях:
- вправление вывихов (местная анестезия здесь не поможет, потому что зона обезболивания слишком обширна);
- электроимпульсная терапия (метод восстановления нарушения сердечного ритма);
- наложение шины на поврежденную конечность (это болезненная манипуляция, для проведения которой лучше «отключать» пациента);
- судорожный синдром при эпилепсии или столбняке и передозировка тяжелых наркотиков (кратковременный наркоз позволяет снять резкое психомоторное возбуждение для обследования пациента);
- болезненные или неприятные диагностические манипуляции (ФГДС, колоноскопия);
- реже – в стоматологии (если пациент слишком возбужден и не может перебороть свой страх).
Время действия внутривенного наркоза можно примерно рассчитать, как и длительность будущей операции. Если же вмешательство затягивается, врач добавляет какое-то количество анестетического раствора в кровь пациента, чтобы он не очнулся до окончания всех хирургических манипуляций.
Если операция изначально предполагает длительное вмешательство (более 30-40 минут), используется комбинированный наркоз. Тогда перед интубацией трахеи все равно сначала проводится внутривенная анестезия, чтобы добиться расслабления всех мышц пациента. Только после того, как он «уснет», можно вводить в трахею трубку.
Техника выполнения
Предварительное обследование перед операцией проводится с той целью, чтобы подготовить организм пациента и к самому вмешательству, и к наркозу.
Врач заранее изучает медицинскую карту, расспрашивает о самочувствии, принимаемых лекарствах, наличии аллергии.
За несколько дней до операции может возникнуть необходимость провести премедикацию – назначение препаратов для снижения уровня тревожности пациента и минимизации последствий.
- Внутривенный наркоз проводит анестезиолог. Пациент сначала прибывает в операционную и укладывается на стол.
- Человека фиксируют на операционном столе, чтобы исключить реакции гипертонуса мышц и скелета на анестетические препараты.
- Когда к операции все готово, анестезиолог проводит премедикацию, вводя в вену седативные препараты, чтобы погружение в наркотический сон было постепенным.
- Затем вводятся анестетические растворы, которые «выключают» пациента: он крепко засыпает.
- Давление может немного подняться – на 10-20 пунктов. Это нормальная реакция организма.
- Пациент находится без сознания, но он самостоятельно дышит. Если анестезиолог замечает, что дыхание поверхностно, он использует воздуховод – ларингиальную маску, которая фиксируется в ротовой полости так, чтобы предотвращать западание языка.
Для кратковременных операций используется болюсное введение препаратов – т.е. однократным уколом в вену. Но чаще применяется шприцевой насос для постоянной инфузии (капельного поступления раствора в кровь), что исключает внезапное пробуждение пациента. Во втором случае на вене фиксируется катетер.
Предлагаем ознакомиться Что такое варикоз матки и как безопасно вылечиться
Пробуждение пациента после внутривенного наркоза наступает по окончании действия препаратов.
Анестезиолог может определить приближение этого по мышечным реакциям и помочь человеку очнуться прикосновениями к нему, беседой с ним.
Врач не оставляет пациента, пока не убедится в его полном сознании и отсутствии критических жалоб.
Применяемые препараты
Существует несколько препаратов для проведения внутривенного наркоза. Каждый из них обладает той или иной степенью «усыпления» человека. Анестезиолог должен разбираться во всех этих нюансах, чтобы готовить растворы для конкретных пациентов при разных видах операций. Анестетические препараты можно рассмотреть, опираясь на классификацию внутривенного наркоза.
В основе этого метода лежит принцип многокомпонентности. Состав готового анестетика «богат» на различные препараты, которые отлично комбинируются между собой. Они позволяют достичь аналгезии – снижения болевой чувствительности. Важно не переборщить с дозировкой, иначе у пациента может нарушиться дыхание вплоть до того, что придется переходить на искусственную вентиляцию легких.
Центральная аналгезия предполагает применение морфина и тримеперидина. Это наркотические анальгетики, которые:
- быстро всасываются, уменьшая восприятие нервной системой болевых импульсов;
- угнетают условные рефлексы;
- дают снотворный эффект;
- оказывают умеренное спазмолитическое действие на мышцы и скелет.
Метод внутривенного наркоза, основанный на сочетании нейролептиков, подавляющих вегетативные реакции, и анальгетиков, необходимых для обезболивания.
Чаще это комбинация дроперидола и фентанила, которая способствует почти мгновенному успокоению пациента. После введения такого раствора наркотический сон наступает очень быстро.
Одновременно снижаются все реакции на хирургическое вмешательство (спазмы, рефлексы). Нейролептаналгезию часто сочетают с местной анестезией.
При атаралгезии
Этот метод внутривенного наркоза используется при необходимости введения пациента в состояние атараксии – абсолютного душевного спокойствия с отсутствием любых страхов. Применяются анальгетики (промедол, фентанил, кетамин), седативные средства (атропин) и транквилизаторы (диазепам, феназепам).
Для анестезии в гинекологии используются те же препараты, что и в других медицинских отраслях. Они комбинируются в разных сочетаниях и дозировках, чтобы получить нужный для конкретной операции коктейль.
- Морфин тримеперидин. Оптимальная смесь для большинства несложных операций в гинекологии.
- Фентанил дроперидол. Пациентка засыпает почти моментально. Также наступает частичная миорелаксация.
- Промедол атропин феназепам. Избавляет от страха, который может возникнуть у пациентки после пробуждения (если это морально тяжелая гинекологическая операция, например, аборт).
- Также могут использоваться и другие препараты в разных сочетаниях: пропанидид, виадрил, кетамин, оксибутират натрия и др.
Если врач ошибается с дозировкой и дает слишком мало внутривенного наркоза, это заметно по показателям пациентки и по ее реакциям. В этом случае вводится дополнительное количество препаратов.
Если же их изначально слишком много, может случиться остановка дыхания, которая моментально купируется путем подключения к аппарату искусственной вентиляции легких.
Технически это немного сложнее, но для пациентки ничем не грозит.
Предлагаем ознакомиться Таблетки от варикоза вен на ногах список
Местное обезболивание
При использовании такого вида анестезии болевые ощущения полностью не устраняются. Это объясняется тем, что в процессе выскабливания полости матки с помощью кюретки присутствуют сильные боли именно в самой матке. То есть, местное обезболивание может сильно притупить болевые ощущения, но функцией их полной блокировки он не обладает.
Механизм действия подобной анестезии состоит в том, что в ткани, расположенные возле шейки матки, вводится местный анестетик. Часто с помощью такого вида обезболивания проводится конизация, после которой пациентка не нуждается в длительном пребывании в стационаре.
Однако сегодня редко используют такой метод анестезии при выскабливании, так как здесь присутствует риск попадания препарата в кровеносные сосуды, расположенные вокруг шейки матки. Это чревато потерей сознания, возникновением судорог и нарушением функциональности сердечнососудистой системы.
Недостатки и противопоказания
Для внутрисосудистой анестезии используются наркотические препараты, к примеру, производные барбитуровой кислоты, длительное их применение недопустимо, так как вызывает выраженное угнетение дыхания. Они вводятся в малых дозах (100 ml 1% раствора) и в норме действуют кратковременно (15-20 минут). Ввиду этого необходимо иметь в наличии аппарат искусственной вентиляции для использования его в случае апноэ.
Использование барбитуратов противопоказано при риске развития шока, коллапса, выраженной дыхательной недостаточности и анемии. Другие препараты такие как: оксибутират натрия (10-15 g/kg), сомбревин (10mg/kg), кетарал (2-5 mg/kg) и виадрил (15 mg/kg) — опасны развитием таких последствий как флебиты и тромбофлебиты, гипотензии и галлюцинозы.
Общими противопоказаниями для проведения анестезии считаются острые некупированные состояния и истощение систем организма. К таким состояниям относятся острые инфекционные заболевания, рахит тяжелой стадии, острые неврологические состояния, обострения хронических легочных заболеваний и другие. Даже кратковременное действие препаратов может критически усугубить состояние пациента и привести к тяжелым последствиям.
Практически любое состояние пациента, которое требует безотлагательного (экстренного) или планового хирургического вмешательства, является показанием для применения внутривенного наркоза. Предпочтение отдается операциям, не занимающим много времени. В противном случае, вид наркоза подбирается индивидуально, с учетом состояния больного.
При необходимости экстренного хирургического вмешательства абсолютных противопоказаний для проведения внутривенного наркоза не существует. Анестезиологи Израиля подберут вид лекарственных средств, которые максимально щадяще будут действовать на каждый отдельный организм.
В случае проведения плановой операции выделяют несколько противопоказаний к данному виду наркоза:
- Нарушение работы сердечно-сосудистой системы – тяжелые нарушения ритма сердца, инфаркт миокарда, в случае, если от начала его развития прошло мало времени (меньше месяца), стабильная или нестабильная стенокардия, характеризующаяся тяжелой формой течения, сердечная недостаточность (некомпенсированная).
- Острые заболевания нервной системы.
- Острые инфекционные заболевания дыхательных путей, в частности бронхиальная астма в период обострения, пневмонии, острый бронхит или хронический в стадии обострения.
- Инфекционные заболевания.
Помимо противопоказаний данного характера существуют и противопоказания к применению того или иного лекарственного средства, применяемого в процессе наркоза. У каждого препарата они свои. Не стоит исключать и индивидуальную непереносимость отдельного организма на барбитураты, вводимые в качестве анестетика.
Внутривенная анестезия | Университетская клиника
Вливание в вену препаратов для наркоза позволяет быстро ввести пациента в состояние наркозного сна, не требует дорогой аппаратуры, имеет минимум побочных эффектов. Такая анестезия рекомендуется для вмешательств, длящихся менее 30 минут, и в качестве вспомогательного обезболивания при других видах наркоза.
Какие препараты используются для внутривенной анестезии
Для внутривенной анестезии применяются современные лекарства или их комбинации: тиопентал натрия, метагекситон, кетамин, сомбревин, этомидат и др.
Большинство анестетиков вводят путем непрерывной инфузии (капельная подача) или разовой внутривенной инъекции. Способ введения зависит от характера и длительности оперативного вмешательства.
Особенности внутривенного наркоза: параметры выбора
Каждый вид анестезии имеет свои характеристики, которые в одних условиях могут быть преимуществами, в других — недостатками.
Если мы говорим о внутривенной анестезии, ее, в отличие от масочной и эндотрахеальной (подача газа через трубку напрямую в легкие) анестезии, можно делать пациентам, страдающим заболеваниями дыхательных путей.
Препараты, вводимые внутривенно, не вызывают посленаркозного раздражения трахеи.
Кроме этого, при ряде операций не допускается, чтобы внутри тела пациента имелись заполненные воздухом пространства — здесь опять подходит внутривенный наркоз.
В то же время такой тип анестезии не подходит для сложных операций, так как он не дает длительного сна, а передозировка вызывает серьезные проблемы со здоровьем. Поэтому его рекомендуют для обезболивания при несложных хирургических вмешательствах и болезненных диагностических процедурах.
При грамотном расчете дозы гарантировано:
- легкое и быстрое наступление наркоза;
- отсутствие периода возбуждения — состояния, которого так боятся некоторые пациенты, при котором возможна бесконтрольная речь;
- легкий выход из наркоза.
За счет ограничения действия препаратов по времени происходит минимальное угнетение работы сердца, с чем и связан минимальный набор противопоказаний.
Подготовка к внутривенной анестезии
Перед проведением наркоза больного консультирует и осматривает анестезиолог. Врач подбирает оптимальную дозу обезболивающих препаратов и определяется с методом анестезии.
В тот день, когда будет даваться наркоз, с утра нельзя принимать пищу. Назначаются очистительные клизмы. Для предотвращения осложнений, связанных с задержкой дыхания, из полости рта удаляют съемные протезы.
Перед внутривенной анестезией проводится дополнительная медикаментозная подготовка, называемая премедикацией. Благодаря приему специальных препаратов:
- уходят страх и нервозность, способные повлиять на самочувствие перед операцией;
- улучшается действие анестетиков, обеспечивается легкое вхождение в сон;
- исключается выделение избыточного количества слюны.
Схема подготовки может включать несколько видов препаратов, например, врач может назначить:
- вечером накануне операции: снотворные лекарства внутримышечно или в таблетках;
- за 2-3 часа до оперативного вмешательства — диазепам и дроперидол;
- за 30-40 минут до наркоза — промедол, сульфат атропина, димедрол.
При экстренных вмешательствах премедикацию проводят сразу на операционном столе. Внутривенно вводятся М-холинолитики, анальгетики и антигистаминные препараты. Их дозировка зависит от веса человека.
Проведение внутривенной анестезии
При тотальной внутривенной анестезии препараты вводятся капельно в вену. Чаще всего для обезболивания применяются два типа лекарственных веществ: анальгетики и гипнотики.
Вначале вводится небольшая нагрузочная доза, а после того, как больной засыпает, осуществляется поддерживающее инфузионное введение препаратов. Как правило, скорость введения одного из компонентов остается неизменной, а другого — варьируется. Это дает возможность намного шире и эффективнее применять внутривенный наркоз.
Для обезболивания при проведении недлительных операций и болезненных процедур препараты вводятся в вену однократно. Такая методика называется моноанестезией.
После введения препарата врач постоянно контролирует все, что происходит с пациентом. Современная аппаратура, отслеживает параметры состояния организма: сердцебиение, давление, температуру, сатурацию (кислородное насыщение) мозга и т.д. Специальные датчики сообщат о любых изменениях, и анестезиолог немедленно примет меры.
Недостатки и осложнения внутривенного наркоза
Внутривенный метод анестезии имеет определенные ограничения:
- не может применяться в виде самостоятельного обезболивания при длительных и обширных хирургических вмешательствах. В этих случаях его сочетают с масочным или эндотрахеальным наркозом;
- внутривенный наркоз должен выполнять только опытный специалист: передозировка препарата приводит к угнетению работы нервной и дыхательной систем.
Осложнения при внутривенном обезболивании достаточно редки. Чаще всего наблюдаются непереносимость препаратов и удлинение посленаркозного сна, вызванное неправильной дозировкой.
У некоторых пациентов могут отмечаться перепады давления, головная боль, слабость, головокружение. Эти явления через некоторое время проходят самостоятельно, не требуя лечения.
ссылкой:
Источник: https://unclinic.ru/vnutrivennaja-anestezija/
Седация
Седация в настоящее время представляет собой довольно распространенный вид анестезии при выскабливании. При его использовании пациентке делают инъекцию наркотического анальгетика, выполняющего функцию обезболивающего препарата (промедола) или вводят в вену транквилизаторное средство (диазепам).
Выполняется седация в основном в дневном стационаре и в большинстве случаев делается для того, чтобы прервать процесс беременности, либо когда необходима биопсия ткани. При подобном виде анестезии присутствие специалиста-анестезиолога необязательно. Также как и местное обезболивание при выскабливании матки, она может проводиться гинекологом.
Как правило, в этой процедуре используются минимальные дозировки лекарств, поэтому наблюдается слабое клиническое действие. Если же препараты использовать в крупных дозах, эффект будет более сильным, но при этом может нарушиться работа дыхательной системы организма, нормализовать которую сможет только врач-анестезиолог.
На протяжении всего процесса у пациентки наблюдается полусонное состояние, и боль исчезает не полностью. Также женщина слышит окружающие голоса и может наблюдать за происходящими событиями. Это тоже связано с тем, что введенный лекарственный препарат имеет маленькую дозировку.
Наркоз при гинекологических операциях: общий, в вену, эпидуральный и др
В общественном сознании прочно укрепилась мысль, что любые гинекологические манипуляции и операции обязательно сопровождаются для пациентки сильной болью. В качестве примера традиционно приводится процедура прерывания беременности, во время которой женщина находится в полном сознании и испытывает невыносимые мучения.
Именно этим зачастую объясняется категорическое нежелание многих дам регулярно посещать женского доктора, а все увещевания медиков и недопустимости наплевательского отношения к собственному здоровью наталкиваются на стену непонимания. Потому вопрос, касающийся существующих видов обезболивания при тех или иных гинекологических процедурах, является настолько важным.
В этом мы и попробуем разобраться.
Ингаляционная анестезия
От применения хлороформа современная медицина давно отказалась, используя значительно более безопасные соединения: эфир, циклопропан или закись азота. Существует несколько основных видов ингаляционной анестезии.
- Сфера применения: небольшие и малоинвазивные гинекологические операции и процедуры: удаление кондилом, полипов, травмоопасные виды диагностики.
- Эфирный наркоз опьянением. Допустимая общая продолжительность относительно небольшая, что компенсируется значительным снижением болевых ощущений и надёжностью конечного результата.
- Глубокий эфирный наркоз. В этом случае обычно используется специальная маска Омбредана-Садовского, соединённая с устройством подачи смеси кислорода и эфира. В последнее время такой вид анестезии уступает место эндотрахеальному наркозу, при котором полностью исключается возможность диафрагмальных сокращений. Основные недостатки метода связаны с небольшой вероятностью паралича дыхания, остановки сердца и длительного периода послеоперационной реабилитации. Также нельзя забывать о побочных эффектах, выражающихся в последующей рвоте, прострации, головной боли и проблемах с дыхательной системой (пневмония и бронхит).
Глубокий эфирный наркоз с использованием маски Омбредана-Садовского - Наркоз закисью азота. «Веселящий газ» на первый взгляд обладает множеством преимуществ. Он редко когда вызывает раздражение слизистых, способствует быстрому и крепкому сну, практически не имеет противопоказаний и избавлен от послеоперационных побочных эффектов. Но за это приходится расплачиваться высокой сложностью оборудования и риском асфиксии. К недостаткам закиси азота также относят недостаточно глубокий эффект при длительных многочасовых операциях и необходимость в повышенном контроле со стороны анестезиолога.
- Наркоз с использованием циклопропана. Если не вспоминать о повышенной воспламеняемости этого газа, такой вид анестезии можно было бы назвать идеальным. Достаточная для любых операций глубина действия, отсутствие негативного влияния на сердечно-сосудистую и дыхательную системы, быстрое наступление эффекта и лёгкое пробуждение.
В её основе лежат работы Пьера Гюгенара и Анри Лабори, которые в 1950-х годах предложили идею так называемой фармакологической искусственной гибернации – состояния, схожего с зимней спячкой у некоторых животных.
Используемая при этом комбинация нескольких веществ обладает преимуществами перед моно-анестезией.
В этом случае один препарат либо усиливает действие других, либо в комплексе каждый из них даёт больший эффект, чем по отдельности.
- Сфера применения: обширные и длительные полостные операции, когда необходимо достичь стабильного и постоянного эффекта.
Возможные компоненты такой анестезии:
- Нейроплегические вещества. Самый известный представитель – аминазин, хотя в некоторой степени схожими свойствами обладают популярные противогистаминные препараты: этизин, резерпин, дипразин и димедрол. Другие её компоненты – дипразин (антигистамин), промедол (анальгетик) и глюкоза, иногда заменяемая новокаином.
- Релаксанты. Сами по себе они не обладают обезболивающим действием, но способствуют расслаблению мускулатуры брюшины, блокируют нервно-мышечный синаптический механизм и позволяют проводить несложные операции под неглубоким наркозом.
Неингаляционная анестезия
- Сфера применения: любые масштабные хирургические вмешательства: экстирпация матки, аднексэктомия, цистэктомия, консервативная миомэктомия.
- Гексеналовый наркоз.
Применяется в виде раствора из 1 г активного вещества и 10 мл воды, вводимого непосредственно перед хирургическим вмешательством в вену. Из-за высокого риска остановки дыхания внутривенное впрыскивание может быть заменено на внутримышечное или даже ректальное.Длительность сна после операции – около 2–3 часов.
- Тиопентал-натриевый наркоз. Раствор вводиться двойным капельным аппаратом, а состояние пациентки постоянно контролируется.
Из-за применения наркотических препаратов такой вид анестезии требует высокой квалификации от медицинского персонала и не избавлен от риска побочных эффектов.
Внутривенный (общий) наркоз
Общий (внутривенный) наркоз при выскабливании проводится только анестезиологом в операционной. Перед этой процедурой врач-анестезиолог должен выяснить у женщины, не было ли у нее раньше травм головы, каким оперативным вмешательствам с использованием общего наркоза она подвергалась ранее, какова масса ее тела, рост и так далее. Эта информация нужна специалисту для того, чтобы правильно подобрать лекарства и рассчитать их дозировку.
При использовании общего наркоза у пациентки отсутствуют какие-либо ощущения. Чистка обычно продолжается в пределах одного часа, минимальное время ее проведения составляет двадцать минут. После окончания операции женщина просыпается почти сразу и быстро приходит в сознание. Такое кратковременное обезболивание редко дает какие-то осложнения в дальнейшем, а также отсутствуют негативные последствия для организма.
Такие операции в плановом режиме обычно назначаются на утреннее время. При этом важным моментом является то, что пациентка с вечера не должна принимать пищу и жидкость.
Общий наркоз сегодня считается наиболее распространенным видом анестезии при выскабливании. Это объясняется следующими причинами:
- небольшая продолжительность процедуры;
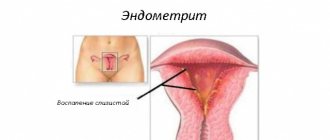
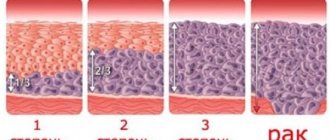
- применение такого метода обезболивания при операциях, направленных на лечение таких заболеваний, как гиперплазия (провоцирует развитие рака, которое можно остановить при помощи выскабливания) и эндометрия (в отдельных случаях для более эффективного лечения такой болезни вместе с антибиотиками назначают чистку);
- невозможность попадания остатков пищи из желудка в легкие;
- сохранение спонтанного дыхания женщины (пациентка дышит самостоятельно с помощью кислородной маски);
- присутствие крепкого сна;
- отсутствие боли.
Какой наркоз в гинекологии применяют для удаления матки и абортов с выскабливанием
Распространенные гинекологические операции – выскабливание матки и аборты. Пациентки поступают в ведение хирургов в возрасте 25-35 лет, не имея сопутствующих заболеваний. Выбор типа наркоза в гинекологии обуславливает вид проводимой операции.
Общие принципы обезболивания
Существуют проверенные временем принципы, которые применяют специалисты гинекологии для проведения оперативных вмешательств различной сложности.
Для обеспечения полноценного обезболивания и благоприятного реабилитационного периода применяют комплексную анестезию с новокаиновой блокадой. При выборе наркоза учитывают характер заболевания, общее состояние пациентки, ее возрастные особенности, а также работу нервной системы. Этапы воздействия наркоза в гинекологии:
- отключение сознания;
- ликвидация рефлекторных реакций организма на внешние воздействия;
- релаксация мышц для обеспечения условий проведения операции;
- регулирование кровообращения, дыхания.
Обезболивание не должно быть опасным для работы нервной системы и должно создавать благоприятные условия для вмешательства.
Разновидности наркоза
При проведении гинекологических операций используют один из четырех видов наркоза – общую, местную анестезию, седацию, регионарное обезболивание.
Для кратковременных операций, таких как пункция заднего свода, выскабливание маточной полости или аборт, достаточно седации или местного обезболивания, а для обширных применяют общую, а иногда эпидуральную анестезию.
Местная анестезия
Обезболивание предполагает предварительную обработку тканей вокруг шейки матки местным анестезирующим препаратом – лидокаином или новокаином, для блокировки болезненных ощущений при маточных манипуляциях.
Для профилактики попадания анестетика внутрь кровеносных сосудов гинекологи проводят вмешательства под обезболиванием, напоминающим седацию.
Седативное и внутривенное обезболивание
Седация в гинекологии – введение препарата-транквилизатора внутримышечно для уменьшения тревожности, а также страха, но не боли, либо введение анальгетика, притупляющего болевые, но не эмоциональные ощущения при оперативном вмешательстве.
Внутривенный наркоз – тип общего обезболивания, вызывает сон при проведении операции и притупляет боль.
Анестезия при аборте
Девушки, отправляясь на аборт, не знают, что их ждет. Существуют клиники, где от плода до сих пор избавляют без обезболивания.
Виды анестезии, применяемые работниками гинекологии при аборте:
При вакуумной чистке акушеры предпочитают использовать местную анестезию, но пациентка испытывает дискомфорт, а иногда легкие болевые ощущения. Раствор анестетика вводят через стенки влагалища к шейке матки, а потому существует риск его попадания под стенки кровеносных сосудов, как следствие, конвульсии с потерей сознания.
Иногда доктора применяют общую анестезию или седацию. Общий наркоз – глубокий сон, вызванный медикаментозными препаратами, а седация – тот же сон, но поверхностный. При неглубоком сне женщина ощущает боль, но после процедуры забывает ее.
Препараты, используемые для искусственного введения в состояние сна – неингаляционные анестетики мидазолам, пропофол, опиод фентанил, кетамин. Последний применяют редко из-за галлюциногенных свойств и влияния на долговременную память.
Показания к аборту:
- желание пациентки до 12 недели развития плода;
- болезнь сердца;
- заболевания легких, дыхательных путей;
- болезни печени и почек;
- нарушения кровообращения;
- опухоли;
- расстройства психиатрического спектра.
Выскабливание маточной полости
Выскабливание матки применяют при кровотечениях, абортах или образовании полипов. Наркоз для операций гинекологии назначает анестезиолог, а препараты местного обезболивания или седации вводит гинеколог. Длительность процедуры составляет в среднем 15 минут.
При седации с целью выскабливания врач вводит внутривенно умеренными дозами обезболивающие анальгетики наркотического свойства либо транквилизаторы. Существует риск вызвать нарушения дыхания пациентки во время хирургического вмешательства путем передозировки.
Местная анестезия не требует подготовки – она притупляет болевые ощущения во время оперативных манипуляций хирурга, но не блокирует полностью.
Общий наркоз в гинекологии проводят внутривенно с сохранением спонтанного дыхания, благодаря небольшой длительности процедуры и невозможности попадания в легкие содержимого желудка. Препараты общей анестезии: тиопентал, кетамин, пропофол.
Удаление матки под наркозом
Для анестезиолога не имеет значения вид операции: удаление, ампутация, экстирпация матки. При этих хирургических вмешательствах, в зависимости от исходного состояния пациентки, возраста, экстренности операции, проводится комбинированный многокомпонентный наркоз с релаксантами, или спинальная или перидуральная анестезия.
Ампутация и экстирпация матки выполняют под общим или эпидуральным наркозом, ориентируясь на срочность проведения операции и состояние пациентки. При абдоминальном вмешательстве длительностью более двух часов удаление проводят под общей анестезией, а при кратковременных вагинальных манипуляциях – под спинальной или эпидуральной.
Преимущества регионарного обезболивания:
- наступает быстро;
- мышцы живота расслабляются после введения препарата;
- эпидуральная анестезия позволяет лечить боль от операции.
Ингаляционное введение препаратов
Ингаляционный наркоз – разновидность общего. В гинекологии его проводят с использованием закиси азота или эфира для кратковременных малоинвазивных операций по ликвидации кондилом или полипов, а также по необходимости диагностики состояния внутренних органов.
Глубокий кислородно-эфирный наркоз вводят с помощью ингаляционной лицевой маски, как альтернативу эндотрахеиальному. Его недостатки – вероятность приостановки дыхания, а также длительный процесс послеоперационной реабилитации с тошнотой, рвотой, головной болью и сопутствующими симптомами.
Спинальная анестезия
В гинекологии и вообще в хирургии различают виды спинального обезболивания: спинальная, спинномозговая, перидуральная, эпидуральная, сакральная =каудальная – по сути почти близкие методики, анестетик вводится в субарахноидальное пространство! Или ниже между 4-5 позвонками, там заканчивается собственно спинной мозг и начинается продолжение спинного мозга — Cauda equina – т.н. конский хвост.
Спинно-мозговой используют при состояниях с пониженным давлением. Активный компонент – раствор новокаина 4-5 %. Его вводят в субарахноидальное пространство с помощью шприца.
Риск любых манипуляций в области спинномозгового канала – понижение кровяного давления (иногда значительное) или возникновение бульварного паралича — в хороших руках врача крайне редко! Препараты — лидокаин, бупивакаин и ропивакаин и аналоги.
Перидуральное обезболивание вводят пациентке сидя между вторым и третьим поясничными позвонками. Противопоказания – болезни центральной нервной системы, травмы, деформации позвоночного столба.
Сакральная = каудальная анестезия — в гинекологии вкалывают в области крестца лежа и широко применяют при операциях ниже уровня пупка, на промежности и аноректальной области, например, геморрой.
Профессиональные анестезиологи в гинекологии крайне редко ошибаются в выборе дозировки анестезирующего препарата, поэтому стоит доверить им свое здоровье.
Источник: https://vnarkoze.ru/akusherstvo-i-ginekologiya.html