Причины возникновения кольпита
Кольпит — это воспалительный процесс, локализирующийся на слизистой оболочке влагалища. Наиболее распространен среди женщин репродуктивного возраста, а в силу определенных обстоятельств развивается и в пожилом возрасте. В норме микрофлора влагалища у здоровой женщины представлена в основном влагалищными палочками Додерлейна и крайне незначительным количеством условно-патогенной микрофлоры, размножение которой и подавляется действием влагалищных палочек. Они вырабатывают молочную кислоту, оказывающую губительное действие на патогенную микрофлору. Однако количество и активность палочек Додерлейна может быть угнетена с дальнейшим преобладанием патогенной инфекции и развитием на ее фоне воспаления стенок влагалища. Процесс может быть и обратным, то есть к первичному воспалению присоединяется инфекция, усугубляя его же.
Основной причиной возникновения коьлпита в преобладающем числе случаев называют инфекционную микрофлору с дальнейшим распространением воспаления, чаще всего это:
- трихомонады,
- грибы рода Candida,
- вирус генитального герпеса,
- цитомегаловирус,
- микоплазма и уреаплазма,
- стафилококки и стрептококки,
- кишечная флора, в частности проникновение во влагалище кишечной палочки,
- условно-патогенные возбудители — эшерихии, протей, гемофильная вагинальная палочка и пр.
Однако воспаление может развиваться и в ответ на механическое повреждение влагалища (далее с присоединением бактериальной), и в ответ на воздействие аллергена. Примером может быть кольпит вследствие грубого полового акта или вследствие использования аллергенных спермицидов или интимной косметики.
Факторами развития воспаления принято считать:
- инфекционную микрофлору в мочеполовой системе и кишечнике, откуда она легко может распространиться и на влагалище;
- нарушение микрофлоры влагалища (в т.ч. активизация условно-патогенных микроорганизмов), например, вследствие длительного приема антибиотиков;
- ослабление общего и местного иммунитета;
- гормональные сбои — болезни яичников, ожирение, менопауза, сахарный диабет;
- микротравмы слизистой оболочки влагалища;
- нарушение стандартных принципов интимной гигиены;
- развитие аллергии в ответ на использование интимной косметики, контрацептивов, вагинальных свечей (аллергический кольпит);
- изменения в доступе органических веществ к слизистой в любом, а чаще в пожилом возрасте (атрофический или возрастной кольпит).
Зависимо от этиологии и симптоматики кольпиты разделяют на специфические и неспецифические, острые и хронические:
- специфический кольпит — вызвана половыми инфекциями, стенки влагалища отличаются кровоточивостью при прикосновении;
- неспецифический кольпит — имеет инфекционную этиологию, ему чаще свойственна острая форма течения с характерным выделением слизи, зудом, покраснением и т.д.;
- острая форма — преимущественно единичные, но максимально беспокойные случаи кольпита, характеризуются ощутимой болью и дискомфортом, зудом и активным выделением из влагалища слизи, а порой и гноя с кровью;
- хроническая форма — часто рецидивирующий кольпит с незначительными клиническими проявлениями; зуд и нагноение могут возникать реже, но все же именно они указывают на осложняющуюся патологию;
Клиническая картина кольпита не может оставаться незамеченной как больной, так и ее доктором. Характерными симптомами оказываются:
- слизисто-гнойные, а порой и с примесями крови выделения;
- зуд и покраснение наружных половых органов;
- гиперемия слизистой оболочки влагалища;
- боль или дискомфорт при мочеиспускании и половом акте;
- периодическая боль внизу живота;
- общее ухудшение самочувствие и снижение работоспособности, слабостью
В ходе очного осмотра видит повреждения, отечность и гиперемию эпителия во влагалище, а более детальная диагностика позволяет подтвердить или опровергнуть подозрения на кольпит.
Классификация
Классификация кольпита включает несколько разновидностей заболевания и каждая имеет свои особенности. Ниже описаны те, что чаще всего встречаются в гинекологической практике:
- трихомонадный;
- кандидозный;
- атрофический.
Трихомонадный кольпит вызывается простейшими микроорганизмами – трихомонадами. Инфекция чаще всего передается половым путем. Реже заразиться можно, используя с больным человеком общие предметы обихода. При обнаружении патологии на ранней стадии вылечить болезнь просто. Чтобы поставить диагноз, врачу обычно достаточно просто осмотреть пациентку и выслушать жалобы.
Кандидозный кольпит возникает в результате активного размножения патогенных грибов рода Кандида. Его отличительные симптомы – творожистые выделения белого цвета и сильный зуд. Заразиться можно как от другого человека, так как просто на фоне снижения собственного иммунитета и изменения качественного состава микрофлоры.
Атрофический кольпит связан с изменением гормонального фона в организме женщины. Когда эстрогены не вырабатываются в нужном количестве, влагалище изменяется. Иногда эти явления связаны с возрастными изменениями. Появляются боли при половом акте, женщина чувствует сухость и дискомфорт. Лечение сенильного кольпита (старческого) проводится с использованием гормонов.
По характеру течения вагинита выделяют две формы:
- острую;
- хроническую.
Редко развивается аллергический вагинит. В таком случае заболевание имеет неинфекционную природу и развивается в результате контакта с аллергеном. Терапия проводится после определения раздражающего фактора и исключения контакта с ним.
Гнойные выделения появляются у женщин только при развитии неспецифической формы вагинита. При специфических кольпитах такие явления, как правило, не возникают.
Как лечить кольпит?
Лечение кольпита представляется многокомпонентной процедурой, нацеленной и на устранение причины патологии, и на избавление от неприятной симптоматики, и на предупреждение рецидивов и осложнений. Важно уничтожить патогенную микрофлору и восстановить нормальную, провести модуляцию местных и общих защитных сил организма.
Местное лечение состоит из двух этапов — этиотропного лечения и восстановления естественного биоценоза влагалища. Местное лечение обычно представлено:
- антибактериальной терапией — преимущественно фторхинолонами или комбинированными препаратами, которые комбинируются с местным лечением препаратов широкого спектра действия, не всасывающихся в кровь и не угнетающих нормальную микрофлору;
- физиотерапией — УВЧ на область промежности, УФ-облучение вульвы, СМВ-терапия на область влагалища, местная дарсонвализация влагалища, лазерное облучение вульвы по контактной методике;
- препараты для общего укрепляющего действия, в том числе витамины, гепатопротекторы и пробиотики;
- соблюдение специальной диеты — исключение избытка жиров и углеводов, потребления алкоголя.
Местное лечение предполагает пероральный или интравагинальный прием лекарственных препаратов. Могут быть назначены влагалищные таблетки, мазевые аппликации, свечи, пропитанные лекарственным препаратом тампоны. Конкретные наименования препаратов определяются типом возбудителя и прочими индивидуальными особенностями конкретного клинического случая. В особых случаях по назначению врача допустима и целесообразна гормональная терапия.
в период лечения кольпита рекомендуется воздержание от половой жизни или использование барьерной контрацепции (конкретно уточнять у своего врача). После завершения курса лечения показан повторный курс бактериологических исследований, чтобы удостовериться в отсутствии возбудителей кольпита.
Профилактика кольпита заключается в соблюдении правил личной гигиены и в регулярных визитах к гинекологу (раз в полгода), что позволяет выявить любое заболевание на минимально ранних стадиях.
Бактериальный вагинит
Бактериальный кольпит может быть первичным или вторичным. Последний подразделяют на восходящий и нисходящий. Кроме того, есть неспецифический и специфический вагиноз. Неспецифические кольпиты этого вида возникают из-за активной деятельности бактерий, попадающих во влагалище из окружающей среды.
Причины заболевания:
Специфические кольпиты являются следствием заболеваний, передающихся половым путем. Очень часто причиной становятся микоплазмы, хламидии и уреаплазмы. Бактериальный вагиноз может протекать по-разному. Он бывает острым, вялотекущим, подострым, латентным, хроническим и бессимптомным. Лечение зависит от формы заболевания.
С какими заболеваниями может быть связано
Возникновению кольпита могут предшествовать разнообразные инфекционные заболевания, локализирующиеся как в мочеполовой системе или желудочно-кишечном тракте, так и по всему организму. Последние служат перманентным источником инфекции, а также могут требовать антибактериальной терапии, бесконтрольное проведение которой подрывает иммунитет и служит причиной нарушения нормальной микрофлоры. Кольпит может быть следствием длительно протекающих вульвита, колита, цистита, уретрита.
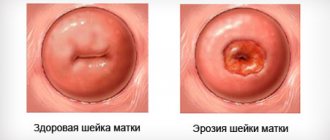
Кольпит нельзя оставлять без внимания и игнорировать, в том числе хроническую его форму с частыми рецидивами. Воспалительный процесс во влагалище при отсутствии адекватной и своевременной помощи имеет свойство распространяться вглубь репродуктивной системы женщины, то есть переходить на канал шейки матки, саму матку и ее придатки, а значит, осложняется эндометритом, аднекситом, эрозией шейки матки и даже бесплодием.
Этиотропная терапия
Как и при любом другом инфекционном процессе, залог успешного исхода – это адекватная этиотропная терапия, то есть – применение антибактериальных средств. На данный момент выбор их достаточно широк.
Неспецифический бактериальный вагинит не является исключением, все чаще его лечат с помощью антибиотиков нового поколения.
Однако целью терапии остается нормализация количественного состава факультативной флоры.
Это обеспечивает минимум побочных реакций, удобство и простоту использования, сокращение числа противопоказаний, возможность применения при сопутствующих болезнях.
Кроме того, частое применение антибиотиков при хронической инфекции приводит к изменению состава собственной микрофлоры и появлению устойчивых бактерий, которые в дальнейшем требуют коррекции терапии.
Лечение кольпита в домашних условиях
Лечение кольпита принято проводить в домашних условиях, то есть пациентка не нуждается в госпитализации (исключением могут быть женщины с тяжелым протеканием беременности). Тем не менее, это не значит, что заболевание незначительно и может быть основанием для самолечения. Любой дискомфорт и отклонение своего состояния от нормы женщина должна воспринимать как сигнал к внеплановому посещению своего гинеколога. Тщательная профессиональная диагностика становится подспорьем для назначения адекватной консервативной терапии. Медикаментозные средства (для перорального и интравагинального введения) могут быть дополнены физиотерапевтическими процедурами (для чего может понадобиться посещение медицинского учреждения) и фитотерапией (то есть применением народных средств, но обговоренных с профессиональным врачом).
При наличии у женщины стабильной половой жизни на период лечения необходимо использовать барьерные средства контрацепции. Нелишним будет и посещение уролога ее партнером, поскольку он может являться носителем патогенной микрофлоры, что впоследствии сведет результаты лечения к нулю.
Применение антибиотиков не рекомендуется сочетать с потреблением алкогольных напитков. Вместе с применением антибиотиков показан прием гепатопротекторов (для поддержания функции печени), а после курса антибиотикотерапии — восстановление естественной микрофлоры и кишечника, и влагалища.
Профилактика
Профилактика кольпита включает в себя такие мероприятия:
- плановое посещение гинеколога каждые полгода;
- тщательное соблюдение интимной гигиены с применением деликатных дезинфицирующих средств;
- правильное использование туалетной бумаги во избежание занесения инфекции из прямой кишки;
- ношение нательного белья из натуральных тканей;
- отказ от самолечения и бесконтрольного применения гормональных средств и антибиотиков;
- ведение здорового образа жизни и укрепление иммунных сил.
Благодаря этим простым способам профилактики риск заболеть кольпитом будет сведен к минимуму.
Своевременное лечение кольпита позволит избежать неприятных последствий заболевания. Женщина, перенесшая такое состояние, успешно может выносить и родить здорового ребенка.
Смотрите видео:
Какими препаратами лечить кольпит?
Лекарственные препараты для лечения кольпита определяются сугубо лечащим врачом на основании проведенных анализов и индивидуальных особенностей конкретного пациента. Консервативное лечение кольпита предполагает применение медикаментов различной напарвленности — это и пероральное, и интравагинальное введение.
Обработка влагалища производится:
- хлоргексидином — однократно в течение 5 минут;
- цитеалом — ежедневно на протяжении 10-14 дней;
- инстиллагелем — ежедневно на протяжении 7 дней;
- мирамистином — дважды в день;
- раствором вокадином — 3-4 раза в сутки.
Введение лекарства во влагалище (в виде свечей или посредством тампонов):
- Ацикловир – крем для аппликаций на область поражения 4-5 раз в сутки в течение 5-10 дней;
- Бонафтон — 0,5 % мазь применять местно 4-6 раз в сутки на протяжении 10 дней.
- Гексикон — по 1 вагинальной свече 3-4 раза в сутки на протяжении 7-20 дней;
- Гиналгин — по 1 свече на ночь в течение 10 дней;
- Клион-Д 100 — по 1 свече на ночь в течение 10 дней;
- Клотримазол — по 1 вагинальной таблетке в течение 6 дней;
- Мератин-комби — по 1 свече на ночь в течение 10 дней;
- Микожинакс — 1-2 вагинальные свечи на протяжении 6-12 дней;
- Нистатин — по 1 свече на ночь в течение 7-14 дней;
- Нитазол — свечи, содержащие 0,12 г препарата, во влагалище 2 раз/сут;
- Пимафукорт — крем или мазь наносится 2-4 раза в сутки на протяжении 14 дней
- Полижинакс — 1-2 вагинальные свечи на протяжении 6-12 дней;
- Тержинан — по 1 свече на ночь в течение 10 дней;
- Фазижин – по 1 свече на ночь в течение 10 дней;
С целью восстановления естественного биоценоза во влагалище:
- Ацилак — по 1 свече во влагалище на ночь в течение 10 дней;
- Бифидумбактерин — по 1 вагинальной свече 2 раза в сутки, 5-10 дней;
- Бификол — вагинально 5-6 доз, разведенных кипячёной водой, 1 раз в сутки, 7-10 дней;
- Вагилак — по 1 капсуле во влагалище 2 раза в сутки в течение 10 дней;
- Лактобактерин — вагинально по 5—6 доз, разведенных кипяченой водой 1 раз в сутки, 5-10 дней.
Самые эффективные средства
Местные препараты для лечения недуга отличаются целенаправленным действием. Суппозитории вводят во влагалище, где при растворении активизируются компоненты средства.
Существует несколько разновидностей суппозиториев, эффективно справляющихся с кольпитом. К преимуществам такого формата лечебных средств относят следующее:
- Свечи не оказывают негативного воздействия на печень.
- Скорость поступления активных веществ сравнима с внутримышечной инъекцией. Это обусловлено сосредоточением большого количества кровеносных сосудов во влагалище.
- В результате передозировки вероятность развития побочных эффектов минимальна.
- Органолептические свойства препарата не имеют значения, так как его не используют перорально.
Лечение кольпита народными методами
Фитотерапия очень распространена в рамках лечения кольпита, однако о конкретном средстве лучше проконсультироваться со своим врачом, а применение отваров необходимо сочетать с традиционными методами, что гораздо эффективнее их исключительного применения. В рамках самолечения народные средства использоваться не должны.
Эффективность демонстрируют следующие рецепты:
- корень лепехи обыкновенной — 30 грамм сухого корня измельчить, залить литром воды и прокипятить на медленном огне 10 минут, когда остынет. процедить; использовать для спринцеваний раз в сутки;
- цветы бузины черной — 30 грамм сушеных цветов залить ½ литра кипятка, настоять 20 минут, процедить; использовать для спринцеваний раз в сутки;
- соцветия крапивы жгучей — 30 грамм сушеных соцветий измельчить, залить литром кипятка, настоять 4-5 часов, процедить; использовать для спринцеваний раз в сутки на протяжении 10 дней;
- трава мать-и-мачехи — 50 грамм листьев мать-и-мачехи залить литром воды, прокипятить в течение 5 минут, охладить и процедить; использовать для спринцеваний раз в сутки;
- цветы ромашки аптечной — 1 ст.л. сушеных цветов залить литром кипятка, когда остынет, процедить; использовать для спринцеваний раз в сутки;
- облепиховое масло — можно самостоятельно настоять плоды на любом растительном масле (1/2 кг ягод на 1 л масла), а можно купить готовое в аптеке; смоченный маслом тампон вводить во влагалище на 12-14 часов;
- почки сосны обыкновенной — 10 грамм почек залить стаканом воды, выдержать на маленьком огне до двухминутного кипячения, остудить, процедить; использовать для спринцеваний раз в сутки;
- листья шалфея лекарственного — 20 грамм сушеных листьев измельчить, залить стаканом кипятка, настоять 10 минут, процедить; использовать для спринцеваний раз в сутки;
- трава материнки обыкновенной — 20 грамм сушеной травы измельчить, залить 2 литрами кипятка, когда остынет, процедить; использовать для спринцеваний раз в сутки;
- цветы и листья зверобоя дырчатого — 500 грамм свежего растения поместить в посуду из темного стекла, залить литром свежего подсолнечного масла, настаивать 3 недели; смоченный маслом тампон вводить во влагалище на 12-14 часов.
Лечение кольпита во время беременности
В период беременности женский организм оказывается максимально подверженным патологическим процессам, поскольку происходит гормональная перестройка и часто ослабление иммунных свойств. В это время женщина должна быть максимально внимательна к здоровью всего организма и репродуктивной системы в частности.
Кольпит относится к наиболее распространенным заболеваниям, к которым склонная женщина в период беременности. Воспалительный процесс во влагалище может иметь как инфекционную природу, так и осложняться присоединением бактериальной микрофлоры. И то, и другое, совершенно неблагоприятно, притом лечебная стратегия ограничивается деликатностью положения женщины.
Определение тактики лечения, равно как и тщательная диагностика, должно проводиться исключительно квалифицированным профессионалом, к которому беременная приходит и на регулярные осмотры, и внепланово при любых дискомфортных ощущениях и симптомах.
Оставлять кольпит при беременности без внимания нельзя, поскольку воспаление не только причиняет дискомфорт будущей матери, но и угрожает здоровью новорожденного, который подвергается высоким рискам инфицирования в процессе родов. Риск для здоровья женщины в данном случае обычно заключается в многоводии, преждевременных родах, а прогрессирование инфекции распространяется на околоплодные воды. В будущем нелеченый в период беременности кольпит может обернуться эндометритом и даже бесплодием.
Лечебная тактика определяется лишь после тщательной диагностики и окончательного диагноза, как правило, основу лечения составляют антибиотики, иммуномодуляторы и физиотерапия.
Применение антибактериальной терапии существенным образом ограничено для беременной женщины, однако функция врача и заключается в подборе максимально безопасных и в то же время эффективных средств. К последним, например, можно отнести Пимафуцин, Тержинан, Ваготил, но целесообразность любого препарата определяет исключительно врач на очной консультации.
Предпочтение может быть отдано местному лечению (мази, свечи, влагалищные ванночки) и фитотерапии, однако и использование лекарственных растений должно быть обдуманным, поскольку в данной серии препаратов также существуют не подходящие для организма беременной.
Факторы риска
Дать толчок развитию воспалительного процесса могут определенные факторы:
- отсутствие тщательной интимной гигиены;
- наличие половых инфекций;
- много половых партнеров;
- чрезмерное увлечение гигиеной, частые спринцевания;
- проблемы со щитовидной железой;
- ношение тесного синтетического белья;
- травмы половых органов;
- изменение гормонального фона, например, при беременности;
- период менопаузы;
- раковые заболевания;
- прохождение лучевой терапии;
- присутствие в организме ВИЧ-инфекции;
- длительное применение антибактериальных препаратов;
- употребление гормональных средств;
- наличие аллергии;
- нехватка витаминов;
- аборт или выкидыш в анамнезе;
- заболевания органов ЖКТ;
- применение внутриматочных контрацептивов;
- несбалансированное питание;
- тяжелые роды;
- дисфункция яичников;
- перенесенное выскабливание матки.
Независимо от факторов, спровоцировавших развитие кольпита, от него необходимо избавиться как можно скорее.
К каким докторам обращаться, если у Вас кольпит
- Гинеколог
Возникновение подозрительной симптоматики должно быть поводом для внепланового обращения к гинекологу. Кроме того, кольпит может быть диагностирован в ходе регулярных (каждые полгода) гинекологических осмотров. В рамках полноценной диагностики кольпита врач-гинеколог проводит:
- объективное обследование исследование органов малого таза — в период максимально выраженных выделений без предварительных гигиенических процедур для половых органов (имеется в виду в самый канун осмотра) и лечения выделений;
- осмотр наружных половых органов и внутренних поверхностей бедер (наличие воспалительных изменений, отёка, изъязвлений), осмотр устья уретры и выводных протоков больших желез преддверия влагалища, оценка наличия выделений на наружных половых органах;
- внутреннее гинекологическое обследования — осмотр влагалища и шейки матки в зеркалах, с проведением необходимых клинико-лабораторных тестов, что позволяет определить окраску слизистой оболочки шейки матки и влагалища, характер секрета, величину и форму шейки матки, а также наличие патологического процесса;
- кольпоскопия;
- бимануальное и ректальное исследование.
- микроскопия выделений из цервикального канала, влагалища и уретры на бактериальную флору (чаще всего на трихомонады, гарднереллы, гонококки и грибы);
Общие рекомендации
Помимо свечей, для лечения кольпита используются антибактериальные препараты в форме таблеток или инъекций.
Если болезнь вызвана гонококками, то показан прием антибиотиков тетрациклинового ряда. При грибковых инфекциях назначают Орунгал или Флуконазол в виде суппозиториев. Трихомонады устраняются с помощью Трихопола и Метронидазола. Для восстановления микрофлоры назначают Бифидумбактерин или Ацилакт.
Чтобы ускорить процесс выздоровления и избежать рецидивов заболевания, врачи рекомендуют соблюдать следующие принципы:
Во время лечения необходимо носить удобное нижнее белье из качественных натуральных материалов.
Важно соблюдать гигиенические нормы. Мытье половых органов осуществляется не реже двух раз в сутки
Перед сном нужно использовать ежедневные гигиенические прокладки, поскольку часть суппозиториев может вытекать, пачкая белье. Желательно включить в рацион кисломолочные продукты, овощи и фрукты. Если кольпит вызван грибком или инфекционным заболеванием, лечение должен пройти и половой партнер женщины. При повторном появлении симптомов недуга не следует затягивать с обращением к гинекологу.
Лечение других заболеваний на букву — к
| Лечение кампилобактериоза |
| Лечение кандидоза кожи |
| Лечение кашля |
| Лечение кисты легких |
| Лечение кисты печени |
| Лечение кисты поджелудочной железы |
| Лечение кисты селезенки |
| Лечение кисты яичника |
| Лечение кластерной головной боли |
| Лечение клещевого энцефалита |
| Лечение климакса |
| Лечение колита |
| Лечение контагиозного моллюска |
| Лечение контрактуры Дюпюитрена |
| Лечение конъюнктивита |
| Лечение кори |
| Лечение костно-суставного туберкулеза |
| Лечение крапивницы |
| Лечение красного плоского лишая |
| Лечение краснухи |
| Лечение крипторхизма |
| Лечение ку-лихорадки |
Информация предназначена исключительно для образовательных целей. Не занимайтесь самолечением; по всем вопросам, касающимся определения заболевания и способов его лечения, обращайтесь к врачу. EUROLAB не несет ответственности за последствия, вызванные использованием размещенной на портале информации.