Главные причины, почему на УЗИ не лоцируется яичник
Благодаря органам малого таза осуществляется важнейшее событие в жизни каждой девушки – наступление беременности, о которой мечтает бóльшая часть женского населения. Поэтому некоторые после прохождения ультразвукового исследования шокированы и озадачены его результатами: что значит «яичник не визуализируется», что это такое и существует ли какая-либо угроза? Главная задача, стоящая перед женщиной в такой ситуации – не падать духом. Причин, по которым яичники не определяются, существует немало. Они требуют более детального рассмотрения.
Для чего проводят УЗИ
Обычно женщина должна встать на учет на сроке беременности до 12 недель, это позволит качественно наблюдать течение развития плода и состояния мамы.
Несмотря на серьезную диагностику, которую сегодня предлагает здравоохранение, УЗИ остается единственно верным способом получить объективную информацию о состоянии малыша. Хотя в отдельных случаях плохая визуализация на исследовании УЗИ может наблюдаться и об этом врач обязательно известит мамочку.
Благодаря данной методике врач получает следующие сведения:
- степень обеспечения малыша кислородом и питательными составами;
- функциональные особенности органов.
И в этом большое значение придается второму скринингу, который проводится на 20 неделе беременности. Специалист в первую очередь осматривает внутренние органы малыша, структуру его тела, он определяет и пол ребенка, а это для многих самая желанная информация.
УЗИ также оценивает состояние родовых путей мамочки. На втором УЗИ также оценивается состояние плаценты. Нужно сказать, что в это время беременность может испытывать различные нарушения.
Анатомическое расположение органов малого таза
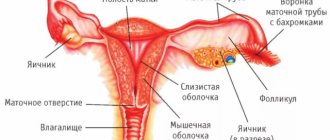
Прежде чем рассматривать причины, по которым яичники способны скрыться с поля зрения, необходимо понять строение органов малого таза. В нем расположены следующие органы:
- прямая кишка, с помощью которой переработанная пища выходит наружу;
- мочевой пузырь, соприкасающийся со стенками влагалища и маткой;
- влагалище, которое прилегает к шейке матки и проходит через мочеполовую диафрагму;
- матка, имеющая грушевидную форму и состоящую из мышц; выполняет детородную функцию;
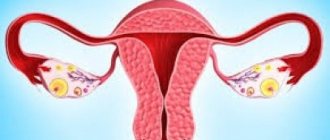
- два яичника, которые вырабатывают гормоны и отвечают за созревание яйцеклеток;
- фаллопиевы трубы, соединяющиеся с яичниками по двум сторонам от матки.
Яичник не визуализируется что это значит, причины плохой визуализации правого или левого яичника
Благодаря органам малого таза осуществляется важнейшее событие в жизни каждой девушки – наступление беременности, о которой мечтает бóльшая часть женского населения.
Поэтому некоторые после прохождения ультразвукового исследования шокированы и озадачены его результатами: что значит «яичник не визуализируется», что это такое и существует ли какая-либо угроза? задача, стоящая перед женщиной в такой ситуации – не падать духом.
Причин, по которым яичники не определяются, существует немало. Они требуют более детального рассмотрения.
Локализация яичников
Яичники – это парные железы женской половой системы, расположенные в малом тазу, по обоим сторонам матки. В норме железы располагаются справа и слева от срединной линии живота в паховой области.
С маткой и стенками малого таза они соединены при помощи соединительнотканных тяжей – связок, в которых проходят питающие их кровеносные сосуды и нервные волокна. Верхняя часть желез контактирует с фаллопиевыми трубами.
Совокупность яичников и маточных труб носит название придатков.
Хотя половые железы напрямую не контактируют с брюшной полостью, но над ними расположены петли толстого кишечника. Эта особенность локализации часто приводит к тому, что яичники не лоцируются при ультразвуковом исследовании органов малого таза из-за экранирования толстым кишечником.
Под действием различных факторов расположение половых желез может значительно меняться.
Например, при беременности они смещаются в стороны растущей маткой, при резком снижении массы тела и уменьшении объема жировой клетчатки яичники могут перемещаться внутрь полости малого таза.
Спаечные процессы часто приводят к тому, что железы располагаются выше нормальной локализации или лежат очень близко от стенок матки.
Особенности строения и функционирования
Яичники покрыты соединительнотканной оболочкой, под которой расположено корковое вещество и паренхима органа. По мере созревания фолликул перемещается к краю яичника и во время овуляции яйцеклетка выходит в брюшную полость где захватывается фаллопиевыми трубами.
Женские половые железы выполняют две основных функции.
- Репродуктивная функция. Яичники содержат яйцеклетки, которые созревают во время месячного цикла. В отличии от мужского организма, в котором образование сперматозоидов происходит на протяжении всей жизни, число яйцеклеток у женщины ограничено (примерно 1 млн) и закладывается еще в период внутриутробного развития. Это так называемый фолликулярный резерв, который будет расходоваться в репродуктивный период жизни женщины (с 13–55 лет).
- Эндокринная функция. Половые железы синтезируют вещества, определяющие женский гормональный профиль: эстрогены, прогестерон, а также небольшое количество андрогенов. Работа яичников находится под контролем гипоталамо-гипофизарной системы, вырабатывающей лютеинизирующий и фолликулостимулирующий гормоны.
Нормальные параметры яичников по УЗИ
В отсутствии патологических процессов яичники имеют форму близкую к овальной с ровными, четкими контурами. Их размеры составляют в среднем 19–40 мм в длину и 16–30 мм в ширину. Изменение границ железы считается нормальным только в момент овуляции и выхода яйцеклетки.
Помимо размеров органа врач оценивает объем паренхимы и ее структуру. В норме она имеет однородную консистенцию и составляет примерно 2/3 от общего объема железы. Также проводится подсчет числа мелких фолликулов на ранних стадиях развития.
Для успешного наступления беременности их количество должно быть не менее 20. Снижение их числа – одно из свидетельств истощения фолликулярного резерва и скорого наступления менопаузы.
Чтобы избежать ошибки, процедуру нужно выполнять так
- пациентка должная явиться на обследование с полным мочевым пузырем
- необходимо занять боковое положение на кушетке
- исследователь начинает работу с тщательного регулирования чувствительности прибора (если параметр будет установлен на высоких частотах, есть вероятность не увидеть правый яичник.
Левый яичник часто не виден из-за слабого наполнения мочевого пузыря: орган скрывается за дном матки, не визуализируясь во время исследования. Если такое произойдет, следует выпить еще воды и повторить процедуру через полчаса.
Но в некоторых случаях количество выпитой жидкости и настройки аппарата не имеют особого значения. Орган никак не появляется в поле зрения врача. Это может случиться из-за излишней наполненности кишечника газами.
Почему не просматриваются яичники на УЗИ
Ультразвуковое обследования – основной способ быстрой и эффективной визуализации органов женской половой системы.
С помощью ультразвука можно определить размеры, форму, расположение желез, оценить примерное число фолликулов и стадию месячного цикла, а также выявить ведущий яичник.
Например, если левый яичник не лоцируется это значит, что основную функциональную нагрузку несет правая железа.
Как правило, УЗИ органов малого таза выполняют двумя способами: трансабдоминально и трансвагинально.
При трансабдоминальном обследовании врач располагает датчик аппарата на передней брюшной стенке в области проекции на нее матки и придатков.
В некоторых случаях для получения более четкой картины исследование приходится проводить с наполненным мочевым пузырем. Для этого за час до диагностики необходимо выпить около литра жидкости и после этого не посещать туалет.
При трансвагинальном обследовании датчик вводят непосредственно во влагалище. Этот способ позволяет четко визуализировать придатки, матку, оценить состояние эндометрия. При наличии противопоказаний для трансвагинального обследования возможно выполнение диагностики путем введения датчика в прямую кишку.
Возможные причины, по которым яичники не визуализируются на УЗИ
В редких случаях яичник не виден на УЗИ. Как правило, при этом назначают повторное ультразвуковое обследование (обязательно и трансабдоминальное и трансвагинальное) в другой день цикла.
Рассмотрим основные причины, по которым половые железы не визуализируются в ходе диагностики.
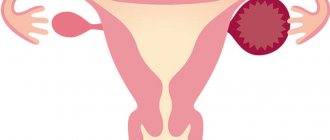
- Врожденные пороки развития. Отсутствие одного иди обоих яичников в результате генетического сбоя и недоразвития желез. Патология выявляется в подростковом возрасте. Причиной обращения к гинекологу служит отсутствие менструаций.
- Овариоэктомия. Хирургическое удаление желез при необходимости лечения эндометриоза, кист, опухолей и т.д. Пациентка обычно в курсе ситуации и может сообщить об этом врачу.
- Значительное уменьшение размеров желез. Наблюдается при климаксе, когда в женской половой системе преобладают процесс инволюции (обратного развития) и жирового перерождения органов. Если подобная картина наблюдается у женщин в репродуктивном возрасте, то это может говорить об истощении половой системы и раннем климаксе.
- Аномальное расположение органов. Чаще всего эта ситуация связана с каким-либо патологическим процессом в малом тазу. Так, при спаечной болезни один из яичников может располагаться за маткой или перемещаться вверх, притянутый спайками.
- Беременность. Увеличение размеров матки, особенно на поздних сроках гестации сильно затрудняет визуализацию половых желез.
- Экранирование петлями толстого кишечника. Воздушная среда непроницаема для ультразвуковых волн. Раздутая газами слепая кишка – это одна из возможных причин того, что правый яичник не визуализируется при диагностике.
Камни в желчном пузыре что это такое?
Камни в желчном пузыре – признак желчнокаменной болезни.
Выявляется она обычно на УЗИ и может стать неожиданностью для больного, ведь мелкие камни не вызывают сильные приступы боли, и человек может не догадываться об их существовании.
Конечно, если камень больших размеров закрывает проток, он вызывает приступ похожий на печеночную колику, и о нем больной уже узнает на хирургическом столе. Как же появляются камни, какие бывают их разновидности, узнаем подробно.
Почему не лоцируются яичники на УЗИ
Специалист может сказать, что яичники не лоцируются. Что это значит? Почему так происходит? Простыми словами, если на УЗИ не видно яичника это означает, что монитор показывает отсутствие органа, т.е. он не определяется. С его наличием, на УЗИ-картине в заключении пишут, что они определяются. В частых случаях органы могут не лоцироваться из-за некомпетентности гинеколога, который из-за своей некомпетентности просто не смог разглядеть на мониторе органы или настроить датчики.
В норме контуры яичников у здоровой женщины неровные и четкие. Нечеткие контуры могут говорить о воспалении, кистозных образованиях, наличие желтого тела. Размытые – говорят о таком заболевании, как сальпингоофорит – воспаление придатков матки. С нечётким контуром и уменьшенным размером яичников — картина УЗИ указывает на вероятное наступление климакса.
Визуализация также зависит от правильности проведения ультразвукового обследования и работе приборов. При трансабдоминальном УЗИ пациентка должна выпить много воды, чтобы наполнить мочевой пузырь, так как при недостатке жидкости левый яичник может скрыться за маткой. Перед трансвагинальном УЗИ следует опорожниться, потому что датчик вводится во влагалище и его расположение к органам становится близким, а жидкость при этом исследовании мешает разглядеть происходящее внутри.
Можно ли делать ультразвуковую диагностику во время месячных читайте в статье УЗИ органов малого таза и месячные
Кишечные расстройства
Первой по популярности органической причиной того, что не увидели левый или правый яичник, является большое скопление кишечных газов, метеоризм, наполненность кишечника после приема пищи. Как правило, на следующем исследовании орган появляется в поле зрения.
Перенесенные хирургические вмешательства
После гинекологических операций орган не лоцируется, потому что перенесенный организмом стресс способен на определенное время нарушить его работу, вследствие чего может возникать уменьшение органа, вплоть до размеров горошины.
Прием противозачаточных таблеток
Препараты ОК используют для лечения гормональных нарушений и контрацепции. Они заглушают гормоны, вырабатываемые яичниками, с целью предотвратить созревание яйцеклеток, тем самым исключая возможность наступления овуляции для оплодотворения.
Эмбрион не визуализируется: что это значит, почему на 5–6 неделе беременности не видно зародыша?
Большинство женщин узнают о своей беременности по прошествии 5–6 недель с момента зачатия. В этот период зародыш уже активно развивается. Происходит закладка жизненно важных органов.
Гинекологи нередко назначают пациенткам первое ультразвуковое исследование именно на этом сроке. УЗИ призвано оценить диаметр плодного яйца и место его имплантации. Бывают ситуации, когда во время этой процедуры эмбрион не визуализируется.
Почему в 5–6 недель гестации зародыша не видно? Что делать, если он не лоцируется в материнской утробе?
На каком сроке в ходе УЗИ виден эмбрион?
У каждой женщины процесс вынашивания ребенка проходит индивидуально, поэтому определенно сказать, на каком сроке гестации виден зародыш, достаточно сложно. Несмотря на это при его первичной визуализации существуют определенные нормы.
В 5–6 недель беременности диаметр плодного яйца составляет около 7 мм.
При наличии у женщины до зачатия регулярного менструального цикла в ходе ультразвукового исследования на этом сроке в большинстве случаев происходит относительно четкая визуализация эмбриона.
Узи в 5–6 недель беременности: что должен увидеть специалист?
Основной целью проведения УЗИ в этот период является подтверждение факта оплодотворения яйцеклетки. Особенно актуален данный вопрос при зачатии с помощью ЭКО. Сонолог в ходе этой диагностической процедуры на 5–6 неделе гестации:
- подтверждает имплантацию эмбриона и ее место;
- исключает наличие новообразований в матке, которые можно принять за беременность;
- оценивает жизнеспособность зародыша;
- проверяет, нет ли в маточной полости других эмбрионов;
- исключает внематочную беременность;
- уточняет гестационный срок.
Почему не визуализируется эмбрион?
Иногда в ходе УЗИ на сроке 5–6 недель беременности отмечается отсутствие визуализации эмбриона. У данного явления существует множество причин. Сонологу может быть не виден зародыш из-за наличия объективных (патологических и физиологических) и субъективных факторов. Не всегда требуется принятие срочных лечебных мер.
Ошибка в определении срока гестации, погрешности работы оборудования и сонолога
Если во время обследования плод не визуализируется, причина чаще всего кроется в неправильном определении срока беременности. Когда УЗИ делается на 3 или 4 неделе гестации, ультразвуковой аппарат не в состоянии зафиксировать наличие эмбриона в маточной полости. До 5-недельного срока размеры плодного яйца не превышают 2 мм, что делает невозможным его визуализацию.
Зародыш зачастую не лоцируется в матке из-за особенностей УЗ-сканера. Чтобы «увидеть» эмбрион, аппарат должен обладать определенной чувствительностью. Кроме того, его неисправность также может исказить изображение на мониторе, в результате чего диагност не сможет подтвердить факт беременности.
Специалист функциональной диагностики должен обладать достаточным опытом практической деятельности и квалификацией. Недостаток знаний и стажа работы – вероятная причина того, что в ходе ультразвукового исследования на ранних сроках гестации зародыш не визуализируется.
Отсутствие эмбриона в плодном яйце
Существует множество причин данной проблемы, и далеко не всегда удается установить, почему это произошло. Среди наиболее распространенных факторов, провоцирующих возникновение анэмбрионии, выделяют:
- инфекционные процессы, включая те, что передаются во время полового контакта;
- генетические отклонения;
- интоксикация организма будущей роженицы лекарственными препаратами, бытовой химией;
- воздействие радиоактивного излучения.
Данная патология на ранних сроках гестации никак не дает о себе знать.
Так как не исключен риск постановки ошибочного диагноза, через несколько дней после УЗИ, в ходе которого было выявлено отсутствие эмбриона в плодном яйце, рекомендуется сделать повторное исследование, желательно на другом аппарате. Чтобы избежать появления данной проблемы, врачи советуют пациенткам планировать беременность.
Внематочная беременность
Вероятной причиной того, что в ходе ультразвукового исследования беременной женщины на мониторе УЗ-сканера не виден зародыш, является эктопическая, или внематочная беременность.
В этом случае закрепление и развитие плодного яйца происходит за пределами матки. Как правило, в такой ситуации его обнаруживают в фаллопиевых трубах.
Однако не исключена вероятность его имплантации в брюшной полости, шейке матки, яичниках.
Помимо прекращения менструации и увеличения концентрации хорионического гонадотропина человека, на наличие данного патологического процесса указывает отсутствие плодного яйца в маточной полости.
Во время УЗИ оно обнаруживается в области придатков или шейки матки в виде объемного образования.
Если в ходе исследования визуализацию плодного яйца затрудняют его небольшие размеры и слабая слышимость работы сердца, на 7-й неделе увеличивающиеся в размерах плодные оболочки провоцируют деформацию окружающих тканей, что отчетливо видно при проведении диагностической процедуры.
Замершая беременность или завершившийся самопроизвольный аборт
При замирании развития эмбриона, наступившем раньше 5-недельного срока гестации, обнаружение зародыша невозможно так же, как и в случае самопроизвольного прерывания беременности.
Многие женщины, у которых на ранних этапах вынашивания ребенка произошел выкидыш, даже не замечают этого.
Это объясняется тем, что кровотечение, сопровождающее данный патологический процесс, легко принять за очередную менструацию.
Что делать, если УЗИ не обнаруживает зародыш?
Если во время ультразвукового исследования сонолог не может увидеть эмбрион, рекомендуется пройти повторное обследование, желательно в другом медицинском учреждении и с применением оборудования, имеющего более высокое разрешение. Помимо этого необходимо сдать кровь на анализ с целью определения уровня хорионического гонадотропина человека. При этом женщина должна быть готова к тому, что обследоваться придется несколько раз.
Источник: https://www.OldLekar.ru/beremennost/analyzi/embrion-ne-vizualiziruetsya.html
Яичники не лоцируются: что это значит
Если в результате диагностики врач сделал запись: «Яичники не лоцируются» или «Не визуализируются» — это означает, что их не видно. Причиной может быть не только развивающаяся патология, но и некачественная аппаратура, метеоризм, препятствующий визуализации железы, неточности в действиях врача. Найти ее не так просто из-за расположения органов малого таза.
Железы может быть не видно, поскольку они расположены за маткой, мочевым пузырем. Нередко их перекрывает кишечник. Особенно трудно рассмотреть яичники при менопаузе, когда размеры органов уменьшаются естественным путем и они не визуализируются.
Почему на УЗИ не определяется левый яичник
Левый яичник не определяется на УЗИ при незаполненности мочевого пузыря. Пациенты недооценивают важность соблюдения рекомендаций врача по подготовке к обследованию. Причина в непонимании сути процесса.
Во время УЗД железы, как и иные органы малого таза, могут быть не видны. Их перекрывают петли кишечника. Наполненные воздухом, они отражают ультразвуковые волны, препятствуя передаче изображения, из-за чего железы не визуализируются. Возникает необходимость создания «акустического окна» — зоны, благодаря которой можно было бы беспрепятственно провести обследование. Наполненный мочевой пузырь становится именно такой зоной. При его недостаточной наполненности, необходимо выпить воды, принять диуретик и вернуться к обследованию через полчаса. У диагноста появится возможность оценить структуру желез, которые ранее было не видно.
Почему на УЗИ не визуализируется правый яичник
Во время проведения УЗ-диагностики органов малого таза, требуется настройка чувствительности датчика. При превышении уровня чувствительности показания прибора могут быть недостоверными, яичник не визуализируется. Часто не определяется правый яичник на УЗИ, доступ к которому перекрыт тканями параметрия (околоматочной клетчаткой), костными структурами.
Яичники не лоцируются на УЗИ при менопаузе
Приближение менопаузы вызывает в организме женщины ряд изменений:
- количество фолликулов в железах уменьшается;
- снижается выработка гормона — эстрогена;
- развивается соединительная ткань, постепенно замещающая корковое вещество с многочисленными фолликулами.
В результате изменений размер органов уменьшается, они не визуализируются при проведении обследования.
Объем яичника в зависимости от возраста
У женщины репродуктивного возраста объем яичника в среднем составляет 8 см 3 , однако, в период предменопаузы увеличенный орган — отклонение от нормы. Его объем не должен быть более 5 см 3 , такое состояние расценивается, как патологическое, а разница между парными органами не должна превышать 1,5 см 3 .
В период менопаузы сканирование должно проводиться трансвагинальным датчиком, иначе яичники не видно. Выбирая трансабдоминальный доступ, риск отсутствия изображения желез на мониторе увеличивается на 30-50%, железа не визуализируется.
Поджелудочная железа визуализируется, не лоцируется, экранирована
Клинические показания к выполнению процедуры:
- Боль в животе в левом подреберье, под ложечкой, в левом боку.
- Диспепсические явления, частые вздутия живота.
- Нарушения стула (запор, понос), обнаружение в анализах кала непереваренных остатков пищи.
- Необъяснимая потеря веса.
- Тупая травма живота.
- Сахарный диабет любого типа.
- Пожелтение кожи и слизистых.
- Подозрение на наличие опухоли.
Сама манипуляция занимает 10-15 минут. Пациент ложится на твердую ровную поверхность, обычно это кушетка, сначала на спину, затем на бок (правый и левый). На живот наносится специальный гель, обеспечивающий скольжение датчика и усиливающий ультразвуковую проницаемость. Специалист водит датчиком по животу в проекции ПЖ. В это время на экране аппарата УЗИ появляется серия изображений.
Поскольку функциональные нарушения поджелудочной железы сопровождаются «букетом» узнаваемой симптоматики, опытный доктор незамедлительно выдаст направление на УЗИ, услышав от пациента специфические жалобы:
- болевые ощущения в левом подреберье;
- опоясывающие боли в срединной части живота;
- расстройства пищеварения – жидкий стул, диареи невыясненного генеза, запоры (могут чередоваться или возникать систематически, но нерегулярно);
- тошнота, рвота, нередко с повышением температуры тела;
- вздутие живота, метеоризм;
- выявленное при пальпации увеличение органа или изменение его формы;
- желтушность кожных покровов;
- повышение уровня сахара в крови.
В число показаний к проведению ультразвукового исследования поджелудочной железы входят:
- боли, локализующиеся в левом подреберье или отдающие в данную область, которые продолжаются несколько недель;
- неприятные ощущения, тяжесть или изжога, возникающие даже после приема незначительного количества пищи;
- появление желтого оттенка кожи и слизистых оболочек;
- дисфункция пищеварительной системы, сопровождающаяся запорами или поносами.
УЗИ поджелудочной железы
При появлении какого-либо из вышеперечисленных симптомов больному необходима комплексная диагностика всех органов, принимающих участие в процессе пищеварения, в том числе поджелудочной железы.
Форма главного протока [ править | править код ]
Форма протока может быть дугообразной, колено-образной и S-образной и, в основном, повторяет форму поджелудочной железы. В большинстве случаев основной изгиб главного протока располагается в области головки поджелудочной железы, а расположенная в теле железы часть протока более или менее прямолинейна.
При прохождении вдоль железы проток принимает более мелкие протоки, постепенно увеличиваясь в диаметре. Все элементы протоковой системы отличаются большой вариабельностью. Можно выделить два типа её строения: магистральный и рассыпной.
При магистральном типе число более мелких протоков, впадающих в главный проток, от 18 до 34, а расстояние между ними колеблется от 0,5 до 1,5 см.
При рассыпном типе количество впадающих мелких протоков достигает 60, а промежутки между ними уменьшаются до 0,8—2 мм. [1]
В чем состоит медикаментозное лечение данной патологии?
При проведении УЗИ врач исследует поджелудочную специальным датчиком, а на экране появляется изображение, по которому можно судить о ее состоянии. Существует несколько показателей, позволяющих определить нормы и патологии в строении органа.
Вирсунгов проток на УЗИ
- У здорового человека тело поджелудочной железы имеет однородную структуру (допускаются незначительные включения размером не более 3-х мм), четкие и ровные контуры, располагается в центре относительно позвоночного столба точно под желудком.
- Яркость и интенсивность картинки на мониторе зависит от эхогенности органа, то есть способности его тканей отражать звуковые волны – в норме эхогенность поджелудочной такая же, как у селезенки и печени.
- Орган на УЗИ должен хорошо визуализироваться – так, чтобы врач смог определить размеры всех его частей. Ширина тела при отсутствии патологий составляет 21-25 мм, головки – 32-35 мм, хвоста – 30-35 мм.
Для оценки крупных сосудов, которые находятся рядом с поджелудочной железой и снабжают ее кровью, дополнительно проводится дуплексное сканирование органа. Расшифровка результатов диагностики проводится с учетом всех показателей и осуществляется исключительно лечащим врачом.
Анатомическая вариабельность вирсунгова протока
При панкреатите, опухолевых процессах и других заболеваниях поджелудочной железы контуры органа становятся размытыми, неравномерными, он увеличивается в размерах, а эхогенность значительно повышается или, наоборот, снижается. Иногда изменения наблюдаются во всем органе, а иногда – в отдельных его сегментах.
Причины патологии совпадают в основном с причинами развития панкреатита и прочих поражений поджелудочной. Поскольку определить причины воспалительного процесса этого органа удается только в семидесяти процентах всех клинических случаев, иногда природа патологического изменения так и остается загадкой. Причины расширения вирсунгова протока должен устанавливать врач.
Факторами, провоцирующими аномальное расширение канала, выступают:
- Проведение хирургических операций на желчевыводящих каналах и желудке.
- Болезни кишечника наряду с травматическим повреждением брюшной полости.
- Регулярное потребление человеком алкоголя.
- Действие некоторых лекарственных средств в виде антибиотиков, а также эстрогенов.
- Влияние инфекционных заболеваний.
- Появление гормональных сбоев.
В некоторых ситуациях аномальное расширение диаметра протоков объясняется генетической предрасположенностью, а именно развитием наследственного панкреатита, приводящего к изменениям в сопутствующей ткани и органах.
Основным симптомом развития патологии служит нарушение пищеварительных процессов. Панкреатит может вызывать расширение наряду с сужением районов вирсунгова протока. Такая картина специалистами именуется синдромом цепочки озер. Контуры канала становятся неровными, в их просвете встречаются твердые включения, являющиеся кальцификатами или камнями. Дополнительными симптомами болезни выступают:
- Появление сильных болей в районе подреберья (дело в том, что болевые ощущения, как правило, не купируются спазмолитиками и анальгетиками).
- Возникновение диареи и кашицеобразного стула.
- Появление тошноты, рвоты и потери веса.
- Понижение аппетита наряду со специфическими признаками, указывающими на стойкое расширение канала железы.
Источник: https://gb4miass74.ru/zabolevaniya/rasshirenie-virsungova-protoka-na-uzi.html
Что делать, если на УЗИ не видно яичника
Если придатки не определяются, это означает либо серьезнее изменение гормонального фона, который бывает в случае приема контрацептивов, при менопаузе, либо особенности текущего состояния внутренних органов.
При повторном обследовании абдоминальным датчиком необходимо:
- за 3 дня до манипуляций отказаться от газированных напитков, а также продуктов, вызывающих метеоризм (бобовых, черного хлеба, капусты, свежей выпечки, сладостей);
- за несколько часов до обследования принять сорбент;
- вечером принять слабительное или очистить кишечник с помощью клизмы.
Оценка состояния желез с использованием вагинального датчика не требует специальной подготовки.
Единственным препятствие к получению четкой картинки, могут стать газы в кишечнике, из-за которых яичники не видно, поэтому рекомендуется принять препарат «Эспумизан» за сутки до обследования (по 2 таб. трижды в день, и 2 таб. за час до процедуры).
Зачем и как делают УЗИ маточных труб
Однако при трансвагинальном исследовании у малого процента пациенток врачам удается вывести орган на фоне излившейся во время овуляции перитонеальной жидкости. Таким образом, если в протоколе исследования указано, что маточные трубы не определяются на УЗИ – это значит, что они не были подвержены патологическим изменениям.
Показания к эхогистеросальпингографии (ЭхоГСС), или гидросонографии, (ультразвуковой осмотр придатков матки):
- нарушение менструального цикла (нерегулярность, болезненные менструации, изменение их длительности);
- частые воспалительные процессы внутренних половых органов;
- подозрение на бесплодие (неуспешные попытки зачать ребенка на протяжении 12 месяцев);
- болезненные ощущения в нижних боковых отделах живота, надлобковой области;
- наличие в анамнезе венерических заболеваний;
- подготовка к экстракорпоральному (искусственному) оплодотворению.
Если планируется трансабдоминальное УЗИ, то женщине за 2-3 до процедуры следует исключить продукты, повышающее газообразование в кишечнике. В день исследования за 1-1,5 часа до манипуляции необходимо выпить 800-1000 мл жидкости, чтобы наполнить мочевой пузырь. При трансвагинальной методике мочевой пузырь должен быть пустым, то есть перед обследованием нужно помочиться.
Как проводится гидросонография:
- Женщина принимает удобное положение в специальном гинекологическом кресле.
- Врач вводит тонкий катетер в полость матки через ее шейку. После чего в орган подается стерильный физраствор температурой в 37 градусов (или Эховист).
- Под контролем УЗИ врач наблюдает за процессом заполнения раствором матки и фаллопиевых труб.
- В конце исследования из влагалища извлекается датчик, а из матки – катетер.
При обычном сканировании, без использования контрастного вещества, этот орган никак не описывается – это значит, что маточные трубы не визуализируются. Согласно официальной статистике, полная или частичная непроходимость органа встречается у 42-80% бесплодных женщин.
Анатомия органов малого таза
В малом тазу располагаются перечисленные ниже женские органы:
- мочевой пузырь, который в силу анатомии располагается, соприкасаясь с маткой и влагалищем;
- влагалище, прилегающее к матке и проходящее через мочеполовую диафрагму;
- прямая кишка;
- матка, которая по форме напоминает грушу;
- фаллопиевы трубы;
- яичники, вырабатывающие женские гормоны и отвечающие за продукцию яйцеклеток.
Все эти органы, функционируя без аномалий, обеспечивают женщине возможность деторождения.
Показания для УЗИ
В качестве самостоятельной процедуры ультразвуковое исследование проводится редко, обычно оно назначается совместно с обследованием органов. Но иногда оно может назначаться для того, чтобы проверить функциональность яичников. Чаще эту процедуру назначают, чтобы выяснить причину невозможности зачатия.
Главными показаниями для ультразвукового исследования детородных органов являются следующие заболевания и симптоматика:
- боль при половом акте;
- изменение регулярности менструального цикла или его отсутствие;
- постоянная боль в нижней части живота;
- беременность;
- обильные или скудные месячные, при которых присутствует сильная боль;
- подозрение на бесплодие;
- воспалительный процесс придаток;
- подготовка в ЭКО и стандартной беременности;
- профилактика.
Причины нарушений в репродуктивной системе
К основным причинам, которые могут провоцировать дисфункцию половых органов относят:
- прерывание внематочной беременности
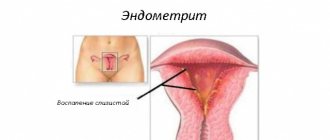
- развитие воспалительных процессов в придатках: сальпингоофорита, аднексита, оофорита
- прогрессирование эндометрита – воспалительного процесса, который поражает внутреннюю оболочку матки и возникает в качестве осложнения абортов, выскабливаний
- образование спаек, обусловленное хирургическими вмешательствами, перитонитом
- аномальное развитие внутренних половых органов (двурогую матку)
Для подтверждения диагноза требуется комплексный осмотр у врача гинеколога, проведение ряда диагностических процедур: как инструментальных (УЗИ), так и лабораторных. Для того, чтобы полноценно осмотреть матку и ее придатки требуется введение контрактных препаратов. Процедуру проводят только в случае объективных показаний, это не рутинное исследование, рекомендованное всем категориям женщин.
Двурогая, рудиментарная матка
Двурогая матка – это патология развития органа, которая сопровождается образованием двух отдельных частей с полостями. В нижней части матки такие «рога» объединяются, там же открывается общий канал в область влагалища. Подобное нарушение возникает в результате наследственной предрасположенности, воздействия внешних провоцирующих факторов. Это могут быть токсические вещества, вирусные инфекции, тяжелые металлы, патогенные микроорганизмы бактериального происхождения.
Специфические симптомы при данном нарушении отсутствуют. В некоторых случаях может наблюдаться нарушение менструального цикла, маточное кровотечение, невынашивание беременности, сложности с зачатием. В большинстве случаев двурогую матку выявляют случайно, в процессе очередного планового осмотра у гинеколога. Специфическая терапия в большинстве случаев не требуется. Хирургическую коррекцию проводят только в том случае, если есть сложности с зачатием.
Оофорит
Оофорит – воспалительный процесс, поражающий яичники. Развивается под воздействием инфекционно-воспалительных процессов: эндометрита, вульвовагинита, аднексита, инфекций, передающихся половым путем. Среди предрасполагающих факторов, которые могут спровоцировать патологию, выделяют нарушение функционирования иммунной системы, регулярные переохлаждения, наличие в анамнезе множественных абортов, хирургических вмешательств, использование внутриматочной спирали, нарушение естественной микрофлоры.
Заболевание сопровождается интенсивной болью внизу живота, иррадирующей в область крестца или поясницы, интенсивными гнойными или слизистыми выделениями. Боль усиливается при мочеиспускании. Также возникают жалобы на ухудшение общего самочувствия, наличие межменструальных кровянистых выделений. Терапию начинают с воздействия на причину, которая спровоцировала оофорит. Используют лекарственные препараты с противовоспалительным, антибактериальным эффектом, а также общеукрепляющие и иммуномодулирующие средства. На время лечения рекомендовано воздерживаться от половой близости.
Сальпингоофорит
Сальпингоофоорит – патологический процесс, при котором воспаляются маточные трубы и яичники. Одна из основных причин которая приводит к бесплодию. Развивается под воздействием инфекционных возбудителей: хламидий, гонококков, микоплазмы, стафилококка, кишечной палочки, стрептококков. Наблюдается у женщин, которые подвержены регулярным переохлаждениям, переутомлениям, стрессам, абортам, множественным родам.
Болезнь сопровождается болью внизу живота, которая сохраняется и при двигательной активности, и в состоянии покоя. Наблюдаются выделения из влагалища с неприятным запахом и окрашенные в зеленый цвет, повышается температуры тела. Женщина жалуется на тошноту, общую слабость, нарушения либидо и менструального цикла. В ходе терапии пользуются антибиотиками, противовоспалительными средствами, физиотерапией.
Аднексит
Аднексит – воспалительный процесс, поражающий придатки матки. Приводит к одновременному воспалению маточных труб и яичников, провоцирует спаечные процессы. Возбудителем болезни являются патогенные микроорганизмы (хламидии, гонококк, стрептококк, стафилококк). Болезнь сопровождается болью, неприятными ощущениями во время менструации, повышением температуры тела, слабостью, повышенной утомляемостью. При гнойной форме болезни показано хирургическое вмешательство. В остальных случаях терапию проводят в условиях стационара при помощи антибиотиков и обезболивающих средств.
Альтернативные исследования
Если ультразвуковое исследование не может выявить некоторые патологии, то на помощь могут прийти альтернативные исследования, к числу которых относятся следующие:
- Лапароскопия с взятием мазков.
- Компьютерная и магнитно-резонансная томография.
- Пункция Дугласова пространства с дальнейшим цитологическим анализом смыва.
К числу неоспоримых преимуществ можно отнести следующие:
- безболезненность;
- неинвазивность;
- доступность;
- при его использовании отсутствует ионизирующее облучение;
- визуализация мягких тканей;
- возможность увидеть происходящие в организме процессы в реальном времени.
Ко всему прочему, эта методика является наиболее удобной для наблюдения за внутриутробным развитием ребёнка, позволяя визуализировать все процессы и изменения в женском организме в период вынашивания ребёнка.
Немаловажной характеристикой ультразвукового исследования является его ценовая доступность, что позволяет следить за состоянием организма в любое необходимое время, тем более что он совершенно безопасен.
Почему не визуализируются яичники на УЗИ
Эта терминология подразумевает под собой не тот факт, что этого органа нет, а то, что он не определяется, то есть структуру и контур определить невозможно. Нередко такое может происходить в силу некомпетентности врача, который не смог должным образом настроить датчики.
Такая ситуация может возникнуть,когда обследование проводилось на старом оборудовании, здесь исправить ситуацию можно, сделав ещё одно исследование в другой клинике.
Но вот перед трансвагинальным ультразвуковым исследованием необходимо опорожниться, иначе жидкость во время движения датчика внутри влагалища будет мешать видеть органы.
В норме яичники имеют неровный и чёткий контур. Если женщина подготовилась к процедуре должным образом и оборудование соответствующее, то проблем с визуализацией быть не должно.
Если имеются патологии, то контуры теряют чёткость. Так будет выглядеть яичник с кистой или воспалениями. Если же яичник уменьшился, то имеет место начало климакса.Когда не определяется правый или левый яичник, то это может указывать на проблемы с эндокринной системой или просто особенности организма.
Кишечные расстройства
Главной и наиболее распространённой причиной того, что яичник не видно, является скопление газов в кишках или полный желудок. Если имеют место эти факторы, то на следующем УЗИ орган должен быть виден.
Ановуляторный цикл
Бывает так, что яичник не визуализируетсяиз-за того, что нет овуляции, а происходить это может по следующим причинам:
- временный гормональный сбой, когда обычное состояние возвращается в дальнейшем цикле;
- серьёзные патологии в малом тазу или гормональные нарушения.
Когда оба цикла подряд дают ненормальный результат при ультразвуковой диагностике, овуляции нет, то необходимо исследовать эндокринную систему.
Гормональные нарушения
Если все другие причины отсутствуют, а яичник всё равно не визуализируется на УЗИ, то нужно сдавать анализы на гормоны, к числу которых относятся следующие:
При недостаточном или избыточном количестве перечисленных выше гормонов необходимо проверить все органы женского организма, которые отвечают за их выработку.
Визуализация при беременности затруднена что это
Доброго времени суток, мои читательницы!
Помню, с каким нетерпением ждала ультразвукового исследования, когда врач скажет, как развивается ребенок и его пол. Но не всегда все идет так, как мы планируем. Визуализация при беременности затруднена что это такое и как реагировать на это замечание специалиста? Вопрос, который мы с вами сегодня разберем и снимем его с повестки дня.
Что значит визуализация
Под визуализацией понимают возможность зрительно наблюдать за объектом. В нашем случае объект – это малыш, а наблюдать за ним позволяет специальная методика, она известна каждому – это ультразвуковое исследование. В центре внимания – матка.
По сути от профессионализма врача и качества аппаратной техники зависит и итог исследования. Поэтому настоятельно рекомендую тщательно выбирать как клинику для обследования, так и специалиста. За все время вынашивания ребенка женщина должна пройти УЗИ 3-4 раза.
Если в первое посещение узиста он скажет, что визуализация неудовлетворительная, то не стоит расстраиваться. У вас еще есть второе исследование, на котором, я уверена, все будет хорошо. Ну и нужно понимать, что в 12 недель мало что можно рассмотреть на мониторе.
И если у врача есть какие-то сомнения относительно состояния плода, то их нужно принять во внимание, но не поддаваться панике. В этот период все диагнозы достаточно условны. Кстати, УЗИ брюшной полости также основано на визуализации данных. Этот способ исследований известен на протяжении более 50 лет.
Понятно, что в первое время качество диагностики оставляло желать лучшего, а вот сегодня эта методика является достоверной, вероятность ошибки практически нулевая. Но если специалист обнаружит нарушение, врач обязан провести дополнительные исследования.
Для чего проводят УЗИ
Обычно женщина должна встать на учет на сроке беременности до 12 недель, это позволит качественно наблюдать течение развития плода и состояния мамы.
Несмотря на серьезную диагностику, которую сегодня предлагает здравоохранение, УЗИ остается единственно верным способом получить объективную информацию о состоянии малыша. Хотя в отдельных случаях плохая визуализация на исследовании УЗИ может наблюдаться и об этом врач обязательно известит мамочку.
Благодаря данной методике врач получает следующие сведения:
- степень обеспечения малыша кислородом и питательными составами;
- функциональные особенности органов.
И в этом большое значение придается второму скринингу, который проводится на 20 неделе беременности. Специалист в первую очередь осматривает внутренние органы малыша, структуру его тела, он определяет и пол ребенка, а это для многих самая желанная информация.
УЗИ также оценивает состояние родовых путей мамочки. На втором УЗИ также оценивается состояние плаценты. Нужно сказать, что в это время беременность может испытывать различные нарушения.
Амнишур (AmniSure) тест для определения подтекания околоплодных вод позволяет определить присутствуют ли разрывы плодных оболочек или есть ли такая возможность. Для этого нет необходимости посещать врача, достаточно внимательно изучить инструкцию и использовать тест в домашних условиях.
Почему не видно
Если второе исследование может не показать пол ребенка и некоторые другие параметры, то нужно подождать 3 скрининга. В это время ребенок уже достаточно большой, чтобы врач смог определить патологии, а тем более пол малыша. Обычно третье исследование назначают на 32 неделе.
Если ваш возраст старше 35 лет, то могут назначить дополнительное обследование. Визуализация удовлетворительная или неудовлетворительная – это зависит не только от качества аппарата и квалификации врача, но и от самой женщины.
По сути существуют две причины, по которым обзор крайне затруднен:
- наличие подкожного жирового слоя;
- особенности расположения малыша.
Что это значит? Начнем со второго. Вы слышали о том, что определить пол ребенка невозможно вследствие необычного положения плода? Обычно врач говорит, что ребенок стеснительный и прячется, поэтому узнать пол невозможно. А вот о наличии подкожного жирового слоя стоит поговорить более подробно.
Избыточный вес требует контроля
Если затруднена визуализация плода, то чаще всего это связано с наличием у женщины ожирения. Вот вам немного статистики: во 2 триместре у женщин с избыточным весом плохая визуализация наблюдается гораздо чаще, чем у тех, кто держит себя в рамках. И таких на 25% больше.
Вот почему врачи рекомендуют с первых дней беременности следить за своим весом. Что значит для женщины – визуализация затруднена за счет ПЖС? На брюшной стенке у мамочки присутствует жировая прослойка, которая отличается высокой плотностью.
Ультразвуковые волны не могут ее преодолеть в полной мере, создается определенная погрешность, что обязательно сказывается на результатах исследования. Кстати, определить, присутствует ли такая патология можно простым способом.
Насколько велика подкожная жировая клетчатка и как она соотносится с общей массой тела, вы можете проверить так:
- возьмите у пупка в руку слой кожи;
- удалось это сделать, значит с вами все в порядке;
- не удалось получить складку – у вас избыточный вес.
Кстати, из-за ПЖК могут наблюдаться и некоторые патологии в развитии плода.
Что нужно делать?
Теперь вам стало понятно, почему визуализация затруднена? Остается только ответить на вопрос, что же делать в этом случае. Главное – не паниковать и не расстраиваться. Возьмите себя в руки. Наверняка о своем избыточном весе вы слышали и ранее от своего врача, но не придавали этому факту большого значения.
Видимо, пришло время задуматься об этом. Тем более, что в этом случае страдает в первую очередь, сердце. Как понять, что у вас лишний вес? Каждый раз на приеме врач просит мамочку встать на весы, если его не устраивают ваши килограммы, он рекомендует сесть на диету.
В среднем за весь период беременности женщина набирает от 9 до 14 кг. Если в первом триместре вес изменяется незначительно, то во втором заметно его стремительное увеличение – до 1 кг в месяц. Если следовать всем рекомендациям врача, то ваша беременность обязательно завершится рождением здорового малыша.
И вот тогда перед вами будет стоять непростая задача по его воспитанию. Особое внимание необходимо уделить малышу от года. В это время он начинает говорить, повторять слова за взрослыми. Курс «Секреты народной педагогики — красивая речь без логопеда» поможет вам в процессе обучения ребенка.
Он будет полезен родителям, чей ребенок говорит несвязно, на своем языке, который непонятен окружающим. Кстати, курс предлагает подготовиться к занятиям с малышом мамочка может еще в период беременности, для чего используются определенные приемы. Курс очень интересен молодым родителям, но и опытные мамочки найдут в нем для себя немало полезного.
Девочки!
Не переживайте, что на УЗИ врач не мог определить пол малыша, главное, чтобы он был здоровым. Визуализация – это такая штука, что сегодня ее нет, а завтра есть, поэтому потерпите и через время повторите исследование.
Расскажите о статье своим подругам в социальных сетях, подписавшись на блог, вы станете получателем регулярных обновлений. До новых тем!
С уважением, Татьяна Чудутова, мама троих замечательных детишек!
Источник: https://vladimir-sport.ru/vse-o-detyah/beremennost-i-rody/vizualizaciya-zatrudnena.html
Причины отсутствия визуализации яичника
Помимо перечисленных патологий и факторов, проблемы с видимостью органа могут возникнуть по следующим причинам:
- наличие спаек в брюшине или в самихдетородных органах;
- после оперативного вмешательства на яичниках или маточных трубах;
- врождённое отсутствие;
- высокая плотность брюшины;
- аномалии в развитии;
- из-за деформирования матки, которая возниклаиз-за наличия миоматозных узлов;
- менопауза;
- наличие рубцов на передней брюшной стенке;
- период перед наступлением климакса;
- во время тяжёлой полиэтиологической патологии матки;
- из-за увеличения матки;
- наличие слишком плотного жирового слоя;
- органические смещения.
Пациентке следует учитывать, что ультразвуковое исследование будет менее информативным, если женщина принимает контрацептивы.
Источники:
https://oyaichnikah.ru/diagnostika/ne-vizualiziruetsya.html https://ginekola.ru/ginekologiya/yaichniki/pochemu-na-uzi-ne-vidno-yaichnika.html https://boleznikrovi.com/uzi/taza/ne-vidno-yaichnika.html
Избыточный вес требует контроля
Если затруднена визуализация плода, то чаще всего это связано с наличием у женщины ожирения. Вот вам немного статистики: во 2 триместре у женщин с избыточным весом плохая визуализация наблюдается гораздо чаще, чем у тех, кто держит себя в рамках. И таких на 25% больше.
Вот почему врачи рекомендуют с первых дней беременности следить за своим весом. Что значит для женщины – визуализация затруднена за счет ПЖС? На брюшной стенке у мамочки присутствует жировая прослойка, которая отличается высокой плотностью.
Ультразвуковые волны не могут ее преодолеть в полной мере, создается определенная погрешность, что обязательно сказывается на результатах исследования. Кстати, определить, присутствует ли такая патология можно простым способом.
Насколько велика подкожная жировая клетчатка и как она соотносится с общей массой тела, вы можете проверить так:
- возьмите у пупка в руку слой кожи;
- удалось это сделать, значит с вами все в порядке;
- не удалось получить складку – у вас избыточный вес.
Кстати, из-за ПЖК могут наблюдаться и некоторые патологии в развитии плода.