К сожалению, операция односторонней овариэктомии – удаления левого или правого яичника – проводится у женщин самого разного возраста.
Пациенток, перенесших такое оперативное вмешательство, волнует множество вопросов, связанных с интимной жизнью, функцией половых органов и возможностью иметь детей. Ответим на самые распространённые из них.
Что такое яичники, их функция в женском организме
Яичники в женском организме располагаются по обе стороны матки. В области таза они фиксируются связками, через которые проходят сосуды и нервные пучки. Положению половых желез присуща асимметричность. Правый орган отличается большим размером.
Яичники держатся в связке вместе с маткой. Органы соединяются посредством фаллопиевых труб. Поступление крови к органам обеспечивается маточной артерией. В женском организме половые железы играют огромную роль. После начала первых месячных ими начинают выделяться от 3 до 30 фолликулов, из которых доминантными являются только 1—2.
В полость каждого фолликула включается капсула с яйцеклеткой.
При овуляции фолликул лопается. Яйцеклетка продвигается в область брюшины, а затем затягивается бахромками маточной трубы. Фолликул преобразовывается в желтое тело, оставляя рану небольшого размера. Оплодотворение влечет зачатие.
При беременности диаметр желтого тела составляет 2 см. После появления на свет ребенка на его месте образовывается соединительная ткань. Оба яичника приобретают шероховатость. Процесс наблюдается в репродуктивном возрасте до климактерического периода.
Гипоплазия яичников у женщин (левого или правого) бывает врождённой и приобретенной
Гипоплазия яичников – заболевание гинекологической сферы, проявляющееся недоразвитостью данных половых органов. Характеризуется различными нарушениями менструального цикла, невозможностью наступления беременности. Лечение определяется типом заболевания. Обычно оно представляет собой прием гормоносодержащих препаратов.
Виды патологии
Существует две основных формы гипоплазии – врожденная и приобретенная. В первом случае заболевание может носить название дисгенезия гонад, т.е. недоразвитость половых органов и вторичных половых признаков. Оно развивается у девочек еще в утробе и часто является следствием негативного влияния внешних факторов в период беременности матери.
Приобретенная гипоплазия яичников возникает в репродуктивном возрасте. Ее появлению способствуют гинекологические и эндокринные заболевания, неправильное ведение образа жизни, вредные привычки и т.д.
При течении патологии отмечается анатомическая недоразвитость придатков. В связи с этим половые органы не могут выполнять свои функции – гормональную и репродуктивную.
Почему развивается заболевание
При врожденной форме гипоплазия яичников возникает под действием хромосомных нарушений, дисфункции гипоталамо-гипофизарной системы. Патология развивается во время беременности матери при тяжелом течении какого-либо заболевания, злоупотреблении вредными привычками, приеме медикаментов без назначения врача.
Причины приобретенной гипоплазии левого и правого яичников:
- тяжелые инфекционные заболевания, перенесенные в детском возрасте,
- воздействие облучения,
- гормональные нарушения,
- заболевания эндокринных органов, в том числе опухоли гипофиза или гипоталамуса,
- воспаление яичников, матки или ее труб,
- несбалансированное питание, приводящее к авитаминозу,
- интоксикация организма.
Гипоплазия яичников у женщин – прогрессирующее заболевание. Чем дольше оно присутствует, тем больше вероятность полной потери детородной функции. Это объясняется стремительным уменьшением фолликулов, содержащих яйцеклетки, необходимые для оплодотворения.
Признаки болезни
Врожденная гипоплазия проявляется уже в подростковом возрасте. Именно в это время заканчивается формирование половых органов и становление репродуктивной функции организма.
Симптомы врожденной патологии у девочек-подростков:
- позднее начало менструального цикла,
- неправильные пропорции костного скелета,
- слабо выраженные вторичные половые признаки,
- недоразвитость матки и увеличенная длина ее труб на УЗИ,
- низкая масса тела.
Гипоплазия матки и яичников не всегда присутствует одновременно как во взрослом, так и в детском возрасте. Вероятность данного состояния выше при врожденной форме болезни.
Признаки недоразвитости придатков у женщин в репродуктивном периоде:
- длительные задержки менструаций,
- аменорея – отсутствие месячных,
- сужение влагалища,
- тонкие половые губы с отсутствием пигментации,
- ановуляторные циклы.
Угасание функций яичников происходит постепенно. Начальная стадия болезни способна протекать без выраженных симптомов. Со временем нарушения менструального цикла становятся явственнее, женщина может страдать от частых перепадов настроения.
Методы диагностики
Для постановки диагноза требуется проведение лабораторных и инструментальных обследований. Диагностика гипоплазии яичников включает в себя:
Название диагностики Описание
| Анализы крови на уровень гормонального фона | Выявляют пониженную выработку эстрогенов и прогестерона, нарушение производства гормонов гипофиза и гипоталамуса |
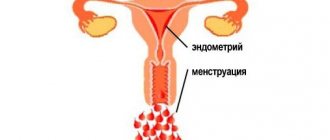
| УЗИ | Определение малого размера яичников, при недоразвитости матки – гипоплазия эндометрия, уменьшенный размер ее тела, длинные фаллопиевы трубы. |
| МРТ головного мозга | Необходимо для исключения опухолей в гипофизе или гипоталамусе. |
Врач проводит опрос и выясняет срок начала первых менструаций, их характер, наличие перенесенных инфекционных заболеваний в детском возрасте. У взрослых женщин определяется давность возникновения симптомов патологии.
Лечение гипоплазии
Женщинам и девочкам назначается гормональная терапия. Она позволяет достигнуть следующих результатов:
- стимуляция формирования органов с последующим становлением их функций,
- развитие вторичных половых признаков – в подростковом возрасте,
- восстановление работы придатков,
- нормализация менструального цикла.
В качестве лечения используют препараты с содержанием эстрогена и прогестерона. Первые принимаются с 5 по 15 дни цикла и необходимы для стимуляции роста фолликулов и последующей овуляции.
Во второй половине цикла назначаются прогестеронсодержащие средства – они подготавливают эндометрий матки к зачатию, поддерживают функциональность желтого тела яичников.
Через 2-4 дня после отмены препарата начинается менструация.
При нарушении работы гипофиза и гипоталамуса применяются другие виды гормональных лекарств. Их назначением в данном случае будет заниматься эндокринолог.
На фоне приема медикаментов пациентка должна регулярно делать УЗИ яичников. Такой способ исследования называется фолликулометрией и позволяет оценить функциональность придатков, правильность развития фолликулов. В случае наличия отклонений лечения корректируется, изменяется дозировка препаратов или их тип.
Дополнительно для стимуляции работы яичников необходимо прохождение курсов физиотерапии. Они помогают улучшить местное кровообращение, нормализовать работу органов. При гипоплазии назначается лазеротерапия, магнитотерапия, гинекологический массаж, грязевые ванны.
Прогноз и профилактика
Прогноз гипоплазии яичников наиболее благоприятен при раннем ее обнаружении. У девочек высок шанс достижения полного формирования органов и вторичных половых признаков, что позволяет ей планировать беременность в будущем.
У взрослых женщин вероятность зачатия велика при становлении менструального цикла после курса гормональной терапии. При дальнейшем течении нарушений используется медикаментозная стимуляция овуляции.
В крайнем случае применяется метод искусственного оплодотворения, позволяющий выносить ребенка в результате слияния собственной яйцеклетки и сперматозоида партнера в пробирке.
Жизнеспособное плодное яйцо с помощью медицинских инструментов внедряется в стенки матки для дальнейшего развития.
Беременность, наступившая на фоне гипоплазии яичников, нуждается в поддержке гормональными препаратами.
Меры профилактики актуальны только для врожденного типа болезни. Женщина должна вести здоровый образ жизни и выполнять следующие рекомендации:
- посещение гинеколога каждые полгода,
- сбалансированное питание,
- регулярная половая жизнь,
- избегание переохлаждений,
- организация полноценного отдыха,
- своевременное лечение всех заболеваний.
Позднее обнаружение недоразвитости яичников чревато полным бесплодием, ранним наступлением климакса. При таком состоянии зачатие практически невозможно.
Своевременное лечение гипоплазии придатков дает женщине шанс забеременеть без помощи медикаментов. Для этого следует пройти курс гормональной терапии под наблюдением гинеколога и эндокринолога. Обнаружить течение болезни у девочек можно при плановом походе к врачу в 13-14 лет.
Загрузка…
Источник: https://fok-zdorovie.ru/matka/yaichniki/osnovnye-priznaki-vidy-i-puti-lecheniya-gipoplazii-yaichnikov
Виды заболеваний, требующие удаления яичников
Хирургическое вмешательство, предполагающее удаление яичников, показано при ряде патологий.
Среди них следует отметить:
- Новообразования доброкачественного характера. В этом случае принято говорить о наличии кист. Эта патология может развиться в любом возрасте. Как правило, симптоматика носит стертый характер. Несвоевременное обращение к специалисту чревато серьезными осложнениями. Оперативное вмешательство проводится в запущенных формах.
- Новообразования злокачественного характера. Вызывает острые тянущие боли в нижней части живота. Опасность промедления терапии заключается в том, что метастазы проникают в близлежащие органы.
- Аднексит. Это воспалительный процесс, захватывающий не точно яичники, но и маточные трубы. В остром периоде ощущаются резкие боли в животе. Отмечается подъем температуры, интоксикация. Менструальный цикл нарушается. В хронической стадии колика становится менее выраженной. Хирургическое вмешательство проводится при образовании спаек и сращений.
- Апоплексия яичника предполагает внезапный разрыв органа. В тканях возникает кровоизлияние, которое вызывает кровотечение в брюшной полости и острую боль. Лечение заключается в экстренном хирургическом вмешательстве.
- Поликистоз яичников является синдромом, при котором образуются множественные кистозные новообразования. Нормальную функциональность женского организма обеспечивает гипофиз, яичники, надпочечники и щитовидная железа. Поликистоз провоцирует развитие новообразований на поверхности и внутри яичника. Кисты могут носить одиночный характер. Иногда они представляют скопление в виде гроздьев.
- Онкологическая опухоль в области молочной железы. Зачастую медицинские работники прибегают к резекции яичника, чтобы избежать быстрого разрастания метастазов про гормонопродуцирующей опухоли.
Климакс и эмоциональное состояние после удаления матки с яичниками
Ампутация яичников и матки заканчивается менопаузой.Происходит такой процесс из-за недостатка эстрогенов, которые прекращают вырабатываться. В связи с этим в организме женщины 40-50 лет начинается гормональный сбой.
Организм начинает перестраиваться, так как из-за отсутствия эстрогена происходят необратимые изменения. Очень часто возникают приливы.
В некоторых случаях происходит снижение либидо, особенно, если операция проведена в возрасте до 50 лет, женщина часто теряет чувственность.
Менопауза приносит пациентке очень сильные неприятные ощущения, она плохо себя чувствует, страдает от:
приливов; тошноты; головокружения; упадка сил; раздражительности; сухости во влагалище.
У нее часто появляется недержание мочи, поэтому приходится очень тщательно следить за гигиеной своего тела, чтобы не только избежать распространения запаха мочи, но и воспалительных процессов в области влагалища и его сухости. Чем моложе женщина, тем сложнее она переносит это состояние. Недержание мочи часто провоцирует замкнутость женщины, избегание общества.
Чтобы облегчить менопаузу, избавиться от приливов и избежать осложнений, специалисты назначают гормонотерапию. Прием медикаментов начинается сразу же после операции. Избавиться от приливов помогут, например, препараты Климактоплан и Климадинон, однако назначать их должен врач во избежание негативных реакций организма.
Для тех женщин после40-50 лет, которые уже находились в состоянии климакса, произошедшего естественным путем, потеря придатков, яичников и матки, как правило, не приносит сильных физических мучений. Однако в этом возрасте чаще развиваются сосудистые патологии, как, например, отек ног.
Стоит сказать, что тотальная операция проводится редко, чаще ее делают таким образом, чтобы максимально сохранить женские репродуктивные органы, в частности яичники и шейку матки. Если яичники оставили после ампутации матки, то больших изменений на уровне гормонов не происходит.
Исследования показали, что если оставили придатки, то они не перестают полноценно работать после потери матки, соблюдая режим заложенный природой. Это говорит о том, что после операции придатки дают полноценное количество эстрогенов.
Если хирурги оставили один из придатков, то яичник, который остался, также работает дальше полноценно, компенсируя и работу утраченного органа.
Очень большую проблему создает психологическое состояние женщины, особенно молодого возраста, которая теряет возможность родить ребенка. Однако не исключено появление психологических проблем и у женщин и после 40 и 50 лет.
Женщина очень сильно переживает и ощущает постоянную тревожность, депрессию, мнительность, раздражительность. Приливы жара создают дискомфорт при общении. Также пациентка начинает постоянно уставать, и теряет интерес, к жизни считая себя ущербной.
В этом случае помогут посещения психолога, поддержка и любовь близких. Если женщина психологически правильно отнесется к сложившейся ситуации, то риск получить осложнения станет намного меньше.
Женщинам, перенесшим ампутацию, стоит полностью заполнить все свое свободное время. Найти новое хобби, посещать спортивный зал, ходить в театр, больше времени уделять семье. Все это поможет забыть об операции и улучшит психологический фон. Стоит сказать, что женщины после 50 все же легче переносят утрату женских органов, однако психологическая помощь может понадобиться и им.
Диагностика перед удалением яичников
С целью определения вида и объема оперативного вмешательства проводится комплекс обследований. После установки диагноза женщина должна сдать анализы.
В перечень обязательных процедур включают:
- комплекс биохимического обследования, помогающего оценить состояние внутренних органов;
- общий анализ мочи;
- коагулограмму;
- анализ крови на определение венерических заболеваний;
- анализ крови ан определение вируса гепатита;
- флюорографию;
- вагинальный мазок на предмет бактерий;
- ЭКГ;
- анализ крови на резус-фактор;
- кольпоскопию;
- исследование органов малого таза посредством УЗИ;
- КТ;
- МРТ;
- определение онкологических маркеров в кровяной сыворотке;
- консультацию специалистов смежного профиля.
Цена на диагностику в Москве составляет от 1800 до 9700 рублей. В Самаре обследование обходится от 1250 до 10000 рублей.
Патология яичников у женщин: аномалии развития, отсутствие
Репродуктивная система женщины восприимчива к воздействию на нее факторов внешней и внутренней среды. К сожалению, все чаще врожденная патология яичников встречается у маленьких девочек. Аномалии развития половых органов могут возникать как на генетическом уровне, так и из-за плохой экологии, неправильного питания, частых стрессов в период вынашивания ребенка.
Нажмите для увеличения
Врожденные патологии и их краткая характеристика
Медицина выделяет такие аномалии развития яичников:
- Синдром Шершевского-Тернера (дисгензия гонад) – генетически-обусловленный недуг, связанный с хромосомными расстройствами. В период развития эмбриона на том месте, где должны быть яичники, образовываются ткани без наличия половых клеток. Они не могут производить гормоны. Эта врожденная нехватка яичниковой ткани и проявляется недостатком одного органа. Ведет к рождению с дефектами других систем, а также с задержкой в умственном развитии. У девочек с этим заболеванием наблюдается неполноценное развитие груди и внешних половых органов, матки. Отсутствует оволосение по гендерному признаку, проявления первичной аменореи. По статистике детской гинекологии вероятность подобной аномалии составляет 1:2000-3000 (один ребенок на 2-3 тысячи детей).
- Агенезия , аномалия развития репродуктивных органов, которая подразумевает отсутствие одного яичника.
- Ановария – врожденная патология, при которой отсутствуют оба яичника. В качестве лечения назначают женские половые гормоны.
- Гипоплазия придатков. Уменьшение размеров, объема одного/обоих яичников.
- Гиперплазия. Железистая ткань органа созревает раньше и начинает активно функционировать.
- Раздвоенные органы (аномально развитые). Назначается хирургическое вмешательство.
- Эктопия (опущение). Половые железы находятся ниже, чем должны быть: в паховом канале или у его входа, половых губах.
- Добавочные органы. В складках брюшины находится еще один (третий) яичник. Чаще всего имеет маленькие размеры. В качестве лечения назначаю операцию.
Причины возникновения врожденных аномалий
Аномалии в развитии половых органов – явление, нечасто встречающееся в медицинской практике. Патология возникает еще в период развития эмбриона под влиянием различных неблагоприятных факторов. Часто имеют наследственную природу, то есть прямую взаимосвязь с хромосомными нарушениями.
Основными причинами возникновения врожденных пороков в области детской гинекологии считаются:
- инфекционные заболевания, которые женщина перенесла в период вынашивания ребенка,
- плохое питание у девушек детородного возраста,
- патологическое течение беременности,
- вредные привычки во время вынашивания ребенка,
- поздняя беременность (старше 40 лет),
- воздействие лекарственных медикаментов на организм женщины,
- некоторые из эндокринных заболеваний (при гормональном расстройстве),
- патологии плаценты,
- контакт с ядовитыми веществами и другие производственные факторы.
Как определить врожденную патологию
Если в роду женщины были случаи патологических изменений органов малого таза, то нужно обязательно встать на учет по беременности. Чтобы диагностировать пороки развития яичников, гинеколог:
- Проводит анализ акушерско-гинекологических сведений о пациентке (бывали ли в роду подобные аномалии или отсутствие яичников).
- Изучает регулярность менструального цикла.
- Назначает лабораторно-инструментальные обследования (анализы крови: общий, на гормоны и сахар, гистологию, рентгенографию, УЗИ, МРТ).
После первоочередного осмотра органов малого таза, в обязательном порядке требуется консультация онколога.
Возможное лечение
Выбор оптимального метода терапии напрямую зависит от качественного обследования и постановки правильного диагноза. Лечение патологий развития яичников может быть как медикаментозным, так и оперативным.
Помните! Патология яичников не проходит просто так и пускать все на самотек нельзя. Выбирайте только грамотного специалиста, который полностью вникнет в вашу ситуацию и до мелочей распишет план действий.
Терапия врожденного отсутствия яичника должна проводиться в течение всего периода полового созревания. Такая необходимость обеспечивает максимальное развитие признаков, присущих женскому полу. Лечение также необходимо в течение всего детородного времени. Перерывы нежелательны. Ребенок с одним яичником не должен чувствовать себя неполноценным.
Пациенткам старше 20 лет показана менопаузная гормональная терапия либо пероральные комбинированные контрацептивы. После 35 лет показан переход на натуральные эстрогены и гестагены. Лечение должно длиться до возраста, когда наступает естественная менопауза (51 год). При выборе препарата в первую очередь учитывается его безопасность.
Чтобы избежать возникновения тяжелой патологии и рецидивов, каждая женщина должна соблюдать следующие правила:
- регулярное обследование щитовидной железы (именно она поставляет в организм необходимые гормоны).
- обследование у гинеколога раз в полгода.
- при излишнем весе особенно тщательно наблюдать за репродуктивным здоровьем.
- безопасный секс, чтобы избежать инфекций половой системы.
Загрузка…
Источник: https://kazandoctor.ru/ginekologiya/zabolevaniya/anomalii-razvitiya-yaichnikov
Подготовка к операции по удалению яичников
Удаление яичников у женщин, последствия которого разнообразны, предполагает не только диагностику, но и моральную и информационную подготовку. После проведения всех диагностических мероприятий врач информирует пациентку о сложности и объеме операции.
В заключение она должна подтвердить согласие на хирургическое вмешательство в письменной форме.
Перед началом операции пациентка должна проконсультироваться с анестезиологом, который подбирает дозу и форму анестезии, сходя из возраста и особенностей организма. За несколько дней до операции следует прекратить прием медикаментов, не назначенных врачом, исключить употребление алкогольных напитков и курение.
Женщине следует изменить рацион: в него должна быть включена пища, богатая витаминами и минеральными веществами. Пациентку госпитализируют за сутки до операции. Хирургическое вмешательство осуществляется натощак. Перед ним принимается гигиенический душ. Волосы в области паха, живота и лобка удаляются.
Гипоплазия яичников: симптомы и лечение
Гипоплазия яичников — гинекологическая патология, которая характеризуется анатомическими или функциональными нарушениями строения женских половых желез. Проявляется заболевание, как правило, снижением сексуального влечения, бесплодием, аменореей (отсутствием менструаций) и гипоменструальным синдромом.
Обычно гипоплазия яичников выступает проявлением генитального инфантилизма, потому нередко протекает в комплексе с аплазией влагалища (полное или частичное его отсутствие), гипоплазией матки и патологиями других органов. В некоторых случаях недоразвитие репродуктивных желез становится результатом синдрома Шерешевского-Тернера или других хромосомных аномалий.
Причины развития гипоплазии матки и яичников
Недоразвитие половых желез может быть спровоцировано врожденными (нарушение хромосомного набора, генетические аномалии, патологии функционирования гипофиза, гипоталамуса) и приобретенными факторами. Также на возникновение гипоплазии влияют неблагоприятные обстоятельства, оказывающие воздействие на женский организм еще в процессе внутриутробного развития.
- Приобретенная форма гипоплазии может быть вызвана следующими причинами:
- облучение;
- инфекции, перенесенные в подростковом или детском возрасте (свинка, корь, краснуха);
- интоксикация;
- гормональные патологии (воспаление или аденома гипофиза, гипотиреоз);
- неправильное питание, которое приводит к анорексии или гиповитаминозу;
- воспалительные процессы маточных труб, яичников;
- опухолевые новообразования гипоталамуса, гипофиза.
По мере развития болезни яичники уменьшаются в размерах, сокращается количество фолликулов, что провоцирует нарушение репродуктивной функции. В подобном случае большая часть паренхимы половых желез представлена соединительной тканью.
Как проявляется гипоплазия яичника у женщин
Независимо от типа поражения яичников и причин возникновения патологии (гипоплазия периферического, центрального или идиопатического происхождения), основной признак недоразвитости репродуктивных желез — нарушение менструальной функции.
Расстройства цикла менструации могут проявляться следующими патологическими отклонениями:
- аменорея (в зависимости от характера поражения желез отсутствие менструаций может быть первичным или вторичным);
- ановуляторный цикл (отсутствие овуляции);
- гипоменструальный синдром (сокращение продолжительности, урежение менструаций, уменьшение количества менструальных выделений).
Кроме того, у пациенток, которые страдающие гипоплазией яичников, наблюдается ряд евнухоидных проявлений:
- диспропорциональное строение скелета;
- отставание в формировании гениталий;
- позднее менархе (первые менструации);
- полное отсутствие или наличие слабовыраженных вторичных половых признаков.
В ходе гинекологического обследования врач может обнаружить следующие внутренние проявления гипоплазии яичников:
- узкость влагалища;
- тонкость малых половых губ;
- гипопластичность наружных гениталий;
- отсутствие пигментации на половых губах.
Если гипоплазия мультифолликулярных яичников протекает в сочетании с гипоплазией матки наблюдается снижение выработки эстрогенов (гипоэстрогения) и недоразвитость или нестандартное строение матки: маточные трубы удлинены, размер маточного тела уменьшенный. Также сочетание данных патологий сопровождается отсутствием увеличения слизи в шеечном канале перед овуляцией (отрицательный симптом «зрачка»).
Диагностика гипоплазии яичников
Для постановки точного диагноза пациентка направляется на консультацию к гинекологу, который после сбора анамнеза и жалоб разрабатывает тактику дальнейшей диагностики. При подозрениях на недоразвитость половых желез назначаются следующие клинические исследования:
- гинекологический осмотр для выявления нарушений строения наружных гениталий;
- ультразвуковое сканирование и гистеросальпингоскопия, которые позволяют обнаружить инфантилизм матки;
- гормональный скрининг для диагностики уровня эстрогенов;
- обследование маточной слизи;
- томография головного мозга (МРТ, КТ);
- рентгенография турецкого седла для исследования гипофиза.
При необходимости, может быть назначена диагностическая лапароскопия или биопсия яичников.
Лечение гипоплазии яичников
Основная методика лечения гипоплазии яичников — циклическая гормонотерапия, направленная на восстановление репродуктивной функции и обеспечение оптимальной гормональной регуляции.
Суть гормонального лечения заключается в имитации естественного цикла с доминированием эстрогенов в начале и прогестерона в конце цикла.
Правильно подобранное лечение позволяет достичь появления вторичных половых признаков и развития желез.
Циклическая гормонотерапия проводится в несколько этапов.
- Первый этап лечения заключается в формировании оптимального эстрогенного уровня, что позволяет достичь менструальноподобной реакции. Это кровотечение, которое не связано с овуляцией. У здоровых женщин подобное состояние считается патологией. Однако в случае с гипоплазией такое явление необходимо.
- Второй этап гормонотерапии направлен на нормализацию циклических процессов между гипофизом, яичниками, гипоталамусом и маткой. Параллельно проводится фолликулометрия (ультразвуковая диагностика функционирования репродуктивных желез), которая помогает отследить изменения, происходящие в женском организме после начала гормонального лечения.
Если проведенный цикл терапии не дал желаемых результатов (менструальноподобная реакция не наступила) делается десятидневный перерыв, после которого показано повторное лечение.
Для поддержания организма и достижения более эффективных результатов терапии проводятся физиотерапевтические процедуры:
- гинекологический массаж;
- ультрафонофорез;
- магнитолазеротерапия;
- лазеротерапия;
- магнитотерапия;
- бальнеопроцедуры.
На протяжении курса лечения рекомендуется придерживаться специальной диеты, с добавлением в суточное меню продуктов, насыщенных полезными микроэлементами и витаминами. Дополнительно может назначаться прием поливитаминных комплексов.
Прогнозы при гипоплазии яичников
Большинство женщин, которые страдают гипоплазией яичников, интересует вопрос вероятности зачатия после проведенной терапии. Согласно статистике, после своевременного и грамотно подобранного лечения, направленного на обеспечение двухфазного цикла менструации, беременность наступает в 30-60% случаях.
Поскольку в течение вынашивания будущая роженица может столкнуться с рядом проблем (невынашивание или преждевременное прерывание беременности, замершая беременность, отслоение плаценты) планирование зачатия должно осуществляться под контролем специалистов (эндокринолога, гинеколога).
В некоторых случаях пациентке могут порекомендовать применить вспомогательные репродуктивные технологии.
Профилактика гипоплазии яичников
Чтобы предупредить развитие гипоплазии приобретенного характера следует придерживаться ряда рекомендаций:
- полноценно и правильно питаться, добавляя в рацион блюда, богатые витаминами и питательными веществами;
- своевременно делать прививки от паротита, краснухи, кори и других инфекционных болезней;
- избегать переохлаждений;
- регулярно обследоваться у врача для своевременного обнаружения и терапии воспалительных и системных патологий.
В период вынашивания будущей роженице важно устранить воздействие неблагоприятных факторов, которые могут отразиться на внутриутробном формировании плода.
Если избежать развития гипоплазии яичников не удалось, при обнаружении первых признаков патологии следует обратиться к доктору. После проведения ряда исследований врач установит причину, тяжесть и характер патологического процесса, а также подберет индивидуальную программу терапевтического воздействия.
Количество прочтений:
Источник: https://ginekologi-msk.ru/info/zabolevaniya/gipoplaziya-yaichnikov/
Процедура операции по удалению яичников
Удаление яичников предполагает проведение лапаротомии (абдоминальная хирургия) и лапароскопии. Оба вмешательства проводятся при общем наркозе. Разрез предполагается в обоих случаях. Однако при лапароскопии он обладает меньшими размерами.
Преимуществом открытой операции является то, что хирург может видеть все органы и ощущать их тактильно. Это дает возможность уточнения диагноза и внесения в операцию корректив. Удаление яичников у женщин посредством лапароскопии переносится легче и проводится при минимальном вмешательстве в организм пациентки, что сводит риск последствий к низкому показателю.
Снижается риск занесения инфекции, ускоряется регенерация тканей. Иногда в ходе операции хирург вынужден перейти к открытому виду для приостановки кровотечения. Лапаротомия яичника представляет полостное оперативное вмешательство. Посредством антисептика врачом обрабатывается лобок и место предполагаемого разреза.
Разрез может принять горизонтальную или вертикальную направленность. Яичники, придатки и сосуды выводятся из полости. Крепящие их связки пережимаются посредством клеммов. Выше них проводятся разрезы, после чего клеммы сменяются лигнатурами (специальными нитями). Связки возвращаются в брюшину.
Ткани зашиваются по слоям. Поверх накладывается повязка. Удаленные органы подлежат лабораторному исследованию. Метод лапароскопии был усовершенствован на протяжении многих десятилетий. Риски операции существенно снижены. При удалении яичников в большинстве случаев прибегают именно к этому виду.
Открытая операция проводится в сложных случаях. Пациентка находится в положении, которое напоминает осмотр у гинеколога. Ноги располагаются в стременах и разведены в стороны. Контроль хирургических манипуляций осуществляется посредством интравагинального датчика УЗИ. Мониторинг осуществляется медицинской сестрой.
Врачом совершается как минимум три прокола, в которые вводятся троакары. Посредством этих инструментов выполняется лапароскопия. Инструменты представляют полые трубки. В самый крупный прокол устанавливается эндоскоп с камерой видеонаблюдения. Камера визуализирует внутренние органы на мониторе.
Хирург посредством манипулятора осуществляет фиксацию матки, а также определят положение мочеточника. Это обеспечивает безопасность операции. Врачом пересекаются связки, на которых крепится яичник. Следующий этап предполагает пересечение и запаивание кровеносных сосудов. Удаляется верхний отдел матки, подходящий к яичнику. Все структуры подвергаются пересечению ножницами.
При наличии на яичниках больших кист, их содержимое эвакуируется. Это уменьшает размер яичника и позволяет избежать расширения прокола. Орган перемещается в контейнер и извлекается из полости. Разрез ушивается. Содержимое контейнера подлежит анализу в условиях лаборатории.
Возможные осложнения после операции
Удаление яичников у женщин, последствия которого разнообразны, в любом случае вызывает гормональный дисбаланс. Изменения могут затронуть все системы человеческого тела. Любая операция включает риски возникновения осложнений, и резекция не является исключением.
После оперативного вмешательства женщина может испытывать следующие побочные явления:
- приливы;
- потливость;
- чувство жара;
- тревожность;
- подавленность настроения;
- астению;
- плаксивость;
- снижение полового влечения;
- кровотечения;
- тромбоз;
- гипертонию;
- атеросклероз;
- ожирение;
- развитие спаек;
- инсомнию;
- мигрени;
- сухость влагалища;
- частые позывы к мочеиспусканию.
Удаление яичников у женщин, последствия которого серьезны, провоцирует разные симптомы. Степень их выраженности находится в зависимости от ряда факторов. У женщин, перенесших двустороннее удаление яичников, симптоматика носит более выраженный характер.
У них повышается риск:
- сердечно-сосудистых осложнений;
- остеопороза;
- развития ранней старости.
Причины появления заболеваний после заболеваний
После удаления яичника происходит снижение выработки стероидных гормонов. Это нарушает функцию репродукции. При двустороннем удалении яичников провоцируется ранее наступление климакса. Также операция влияет на другие функции организма.
Во время операции может наблюдаться:
- обширное кровотечение;
- перфорация органов;
- негативное воздействие анестезии.
После операции в ходе заживления отмечаются:
- спаечные процессы;
- послеоперационные грыжи;
- инфицирование раны.
В некоторых случаях требуется повторное оперативное вмешательство.
К возможным осложнениям после резекции яичников относят:
- осложнения, связанные с применением анестезии;
- получение случайной травмы внутренних органов при введении троакаров;
- получение травмы кровеносных сосудов;
- отрицательное воздействие на организм вводимого газа;
- возникновение инфекционных осложнений;
- развитие гематомы или серомы;
- возникновение преходящей лихорадки;
- возникновение спаек в малом тазу;
- развитие послеоперационной грыжи.
Недостаток выработки организмом эстрогена и прогестерона могут спровоцировать:
- огрубение кожи;
- ухудшение структуры волос;
- кожные высыпания и угри;
- повышенный рост волос на теле;
- частые ОРВИ.
Для устранения всех вышеперечисленных осложнений врачом назначается заместительная терапия, которая предполагает прием гормонов. Минимальный курс составляет 5 лет. Иногда лекарственные препараты принимаются на протяжении всей жизни. Также уделяется внимание питанию и режиму питья.
Удаление яичников после 50 лет, когда климакс уже прошел, прием лекарств на гормональной основе может не понадобиться, поскольку уровень активности желез уже был снижен. С другой стороны, гормональная терапия необходима, так как высок риск развития остеопороза.
После резекции опухолей прием гормональных средств запрещен. В этом случае прибегают к альтернативной терапии. Но в этом случае приходится принимать большое количество средств и внимательно следить за состоянием организма.
Как избежать осложнений
Проведенная ампутация вносит определенные перемены в обычную жизнедеятельность пациентки. Для быстрого восстановления после того, как провели удаление яичников и матки нужно придерживаться некоторых советов врача:
Ношение бандажа. Поднятие тяжестей. На протяжении 2-х месяцев после проведенной операции могут наблюдаться кровянистые выделения. В течении этого времени категорически не рекомендуется поднимать тяжелые предметы либо исполнять работу, требующую физических усилий. Сексуальная жизнь. Женщине рекомендуется воздержаться от секса. Период отсутствия половой жизни определяет врач исходя из состояния пациентки. Спорт и специальные упражнения. Специально разработанные упражнения и занятия спортом способствуют укреплению мышц тазового дна и влагалища. Прием ванны, посещение сауны, купание в открытых водоемах запрещено на протяжении 1,5 месяца после проведенной операции. До тех пор, пока выделяется кровь необходимо использовать гигиенические прокладки, а не тампоны. Диета и здоровое питание. Чтобы избежать запоров и проблем с излишним газообразованием, необходимо включить в каждодневное меню много жидкости и продукты, содержащие большое количество клетчатки. Лучше отказаться от крепкого чая, кофе и алкоголя.
Помните! Придерживаясь рекомендаций врача, операция пройдет успешно, а процесс выздоровления после удаления матки и яичников будет быстрым.
Удаление матки – это очень серьезная операция, на которую стоит идти только в особых случаях. Для здоровья женщин такое оперативное вмешательство может привести к достаточно неприятным последствиям, но избежать удаления матки не всегда получается. В некоторых случаях – это единственная возможность спасти жизнь и здоровье пациентки.
Когда необходимо обратиться к врачу в случае осложнений
Наличие боли в первые три недели после проведения операции — естественное явление. Даже после полного восстановления тянущие боли все же беспокоят. В особенности проявление обостряется у метеочувствительных женщин. Также боль ощущается при физическом переутомлении и усталости.
Если болевые ощущения носят резкий характер спустя месяц после оперативного вмешательства, то советуется обратиться за консультацией к гинекологу. Возможно, на месте операции начали образовываться спайки, которые требуют терапии. После проведения лапароскопии температура тела поднимается до 37 градусов. После полостной операции она достигает 38 градусов.
Насторожиться надо в том случае, если:
- после выписки из больницы температура не снижается;
- плохо заживают раны;
- края ран становятся красными;
- во внутренней части раны скапливается гной;
- ощущается ломота, хрипы в легких, резь в глазах;
- боль в области шва приобретает интенсивный характер;
- наблюдаются маточные кровотечения.
Незамедлительно вызвать скорую помощь и транспортировать пациентку в стационар следует при следующих симптомах:
- обильная потливость;
- сердцебиение;
- сухость языка;
- лихорадка;
- рвота;
- мигрень.
Методы лечения после операции
Удаление яичников у женщин, последствия которого разнообразны, требует послеоперационной терапии.
Методы лечения предполагают применение:
- лекарственных средств;
- средств народной медицины;
- физиотерапии;
- лечебных ванн;
- гимнастики.
Лекарственные препараты
Для ускорения реабилитационного процесса назначаются антибиотики. Они снижают риск поражения организма инфекцией. В гинекологии применяются как универсальные, так и сильнодействующие средства.
| Универсальные | Сильнодействующие |
|
|
Широко используется Азитромицин. В гинекологии он принимается с целью профилактики развития осложнений и воспалений после операций. Различные схемы лечения, а также дозировки назначаются врачом. Стандартной дозой Азитромицина в гинекологии при инфицировании организма считается однократный прием 1 г. (2 таблетки по 500 мг.).
При послеоперационных осложнениях назначается 500 мг. один раз в день. Курс составляет 1 неделю. Высокий эффект достигается при приеме средства за час до еды или же через 2 часа после приема пищи. Стоимость 3 капсул Азитромицина 500 мг. составляет от 83 до 233 руб. в зависимости от фирмы-производителя.
Также в послеоперационный период употребляются обезболивающие средства. Спазмолитики способны купировать неприятные ощущения после операции. В гинекологической практике специалисты часто прибегают к употреблению Диклофенака, Вольтарена, Ибупрофена.
Рекомендуемая начальная доза Диклофенака составляет 100 мг. 1 раз в стуки. Такая же доза показана при умеренно ярких симптомах. При выраженном характере болей таблетку желательно принимать на ночь. При необходимости доза может быть повышена до 150 мг.
Стоимость препарата составляет от 50 до 60 руб. Упаковка содержит 20 таблеток по 100 мг.
Нестероидные противовоспалительные препараты устраняют отечность, болевые ощущения, температуру. Зачастую врачи прибегают к назначению Целекоксиба, Нурофена, Мелоксикама, Напроксена. С целью устранения лихорадочного состояния Нурофен назначается по 200 мг. 3—4 раза в сутки.
Для достижения быстрого эффекта доза может быть увеличена до 400 мг. 3 раза в сутки. Если симптоматика сохраняется на протяжении 3 дней, необходимо прекратить прием препарата и обратиться к врачу. Стоимость препарата составляет от 98 до 398 руб. в зависимости от фирмы-производителя. В упаковке содержится 12 таблеток.
С целью профилактики спаек применяются препараты на основе ферментов. В их состав входит гиалуронидаза. Ферменты способствуют регенерации соединительной ткани. Современным ферментным препаратом является Лонгидаза. Она выпускается в форме инъекций и вагинальных свечей. Как правило, свечи хорошо переносятся.
Одним из показаний является предотвращение развитие спаек после лапароскопии. Обычно назначается по 1 суппозитории в 2—3 дня, но не чаще 1 раза в 4 месяца. Продолжительность лечения составляет 10 суток. Препарат после резекции яичников можно вводить и внутримышечно. Некоторые гинекологи советуют делать по 1 уколу раз в 3 дня.
Дозировка должна быть назначена врачом, так как у лекарственного средства имеется множество противопоказаний. Стоимость 5 ампул препарата составляет 1989 руб. Цена 10 суппозиториев составляет 1780 руб. Стоимость 20 шт. составляет 2988 руб. После выписки из стационара рекомендуется прием препаратов на гормональной основе. Курс продолжается 3—6 месяцев.
Чаще всего прибегают у к назначению:
- Фемостона. Препарат принимается по назначению врача. Выпускается в разной дозировке. Принимается каждый день. Стоимость дозировки 2/10 составляет от 1029 до 1620 руб. за 28 таблеток. Стоимость дозировки 1/10 составляет от 990 до 1200 руб.
- Климена. Лекарство содержит эстрадиол. Назначается после удаления яичников при гормональном сбое. Принимается по 1 таблетке в день. Стоимость упаковки составляет 1228 руб.
Народные методы
Для устранения спаек, развившихся после оперативного лечения, готовится настойка на основе золотого уса. Измельченную массу, включающую 30 отростков, заливают 500 мл. водки. Смесь настаивается 2 недели в темном месте, затем процеживается. Настой пьется на голодный желудок за 40 мин. до приема пищи. Десять капель настойки разводится в 30 мл. воды.
Процедура повторяется вечером. Очередная концентрация повышается до 11 капель. На третий день употребляется 12 капель. За 3,5 недели доводится до 35 капель за один прием. Далее начинается снижение количества капель в обратном порядке до 10 капель.
Следует провести 2 курса с перерывом в неделю. Третий курс предполагает трехразовый прием средства, но схема сохраняется. Обычно лечение включает 5 курсов. После третьего курса следует сделать перерыв 1,5 недели.
Прочие методы
Терапия после резекции яичников отличается комплексностью. Помимо гормонального лечения показано лечение физическими методами.
В их число входят:
- йодобромные, жемчужные, кислородные и углекислые ванны;
- гальванизация шейного отдела;
- употребление дезагрегантов;
- употребление антикоагулянтов;
- применение гепатопротекторов.
Если удаление яичников проводилось по причине развития онкологической опухоли, то применяется симптоматическая терапия. Она предполагает употребление витаминов, успокоительных средств и физиотерапии. Прием гормональных средств при онкологии противопоказан. Пациентки, которым была проведена резекция яичников, должны находиться под постоянным наблюдением гинеколога.
Удаление яичников у женщин требует соблюдения определенного режима. После лапароскопии некоторое время пациентка должна лежать и сохранять покой. Операция провоцирует развитие тромбоза.
Чтобы избежать подобного последствия назначаются препараты, направленные на разжижение крови и устраняющие образование тромбов. Также в этом случае показано применение компрессионных чулок, которые следует носить как перед операцией, так и после ее проведения.
Лечение пороков развития яичников
В современной гинекологии выделяют три основные группы причин, провоцирующих пороки развития яичников:
- генетические,
- экзогенные,
- мультифакторные.
Как правило, аномалии развития яичников обусловлены хромосомными нарушениями и зачастую сопровождаются патологическими изменениями всех репродуктивных органов, а нередко и других систем организма.
Аномальное развитие яичников возникает вследствие нарушения внутриутробного развития, на стадии закладки и дифференцирования тканей половых органов девочки. Главными причинами развития патологии являются:
- перенесенные в период беременности инфекционные болезни;
- патологическое течение беременности;
- недостаточное или неполноценное питание;
- некоторые эндокринные заболевания;
- вредные привычки;
- воздействие некоторых медикаментозных средств;
- патологии плаценты;
- производственные факторы (в частности, работа с токсическими веществами);
- другие тератогенные факторы, провоцирующие нарушение процессов метаболизма и клеточного деления.
Аномалии развития яичников сопряжены с врожденным дефектом развития половых желез или их полным отсутствием в генотипе (так называемая дисгенезия гонад в генотипе).
Данные патологии проявляются в четырех вариантах: чистая, типичная (синдром Шерешевского-Тернера), смешанная и стертая.
Размеры половых желез значительно отстают от возрастной нормы, а их морфологическая структура, генеративная и эндокринная функции неполноценны (яйцеклетки дегенерируют, фолликулы не достигают зрелости и т. д.).
Симптомы патологий развития яичников
Яичники (ovaria) – это парная половая железа, расположенная в малом тазу женщины. Именно в яичнике созревают яйцеклетки, принимающие участие в зачатии, и синтезируются женские половые гормоны, поступающие затем непосредственно в кровеносную систему.
В норме яичники взрослой здоровой женщины имеют овальную форму, толщину 1-1,5 см, длину 2,5-3,5 см, ширину 1,5-2,5 см и массу 5-8 г. При этом правый яичник имеет чуть большие размеры, чем левый.
Первичные половые железы у зародыша закладываются уже на 3-й неделе внутриутробного развития и включительно до 6-7 недели не имеют никаких половых различий.
Только с 7-8 недели беременности гонады начинают дифференцироваться в яичники (у зародышей с женским набором хромосом) и к 25 неделе формирование морфологических структур яичников заканчивается.
Симптомы аномалий развития яичников зависят от формы болезни. Как правило, для таких патологий характерно:
- интерсексуальное телосложение;
- нередко отсутствуют вторичные половые признаки;
- может присутствовать недоразвитие наружных и внутренних половых органов;
- отсутствие или скудность полового оволосения;
- расстройство менструальной функции вплоть до полного отсутствия менструаций;
- задержка полового развития;
- синдром истощения яичников;
- бесплодие.
Для смешанной формы характерно увеличение клитора и присутствие рудиментарной матки.
Какие бывают пороки развития яичников
Аномалии развития яичников довольно разнообразны. Реже всего встречается полное отсутствие одного или обоих яичников.
Более часто у женщин диагностируется наличие дополнительной половой железы, состоящей из островков яичниковой ткани, прилегающих или прикрепленных непосредственно к яичнику. Также нередко встречаются гипертрофированные яичники, значительно превышающие размерами норму.
Такие изменения происходят из-за увеличения фолликулярного слоя и практически не оказывают влияния на нормальную функциональную деятельность половой железы.
Очень редкой патологией являются раздвоенные яичники разного или одинакового размера, расположенные один за другим. Возникает такая патология вследствие редупликации первичных гонад. Также к порокам развития яичников относится опущение яичника с образованием грыж, из-за которых орган смещается в тот или иной грыжевой мешок.
Аномалии развития яичников и пороки половых путей взаимно не обусловлены и могут не комбинироваться, поскольку половые протоки и половые железы формируются не синхронно и из разных эмбриональных зачатков.
Аномальные яичники зачастую располагаются в несвойственных для них местах, к примеру, в паховом канале.
Пороки развития яичников нуждаются в обязательном лечении и максимально пристальном внимании, поскольку в тканях таких половых желез довольно нередко образуются очаги бластоматозного роста, что угрожает не только здоровью, но и жизни женщины.
Диагностика
Диагностическое исследование пороков развития яичников включает:
- анализ акушерско-гинекологического анамнеза;
- гинекологическое обследование;
- анализ менструальной функции;
- лабораторно-инструментальные методы исследования (УЗИ, МРТ, биопсию, лапароскопию, гистологию, рентгенографию, анализы на гормоны).
Необходимы консультации генетика и онколога. После проведения дифференциальной диагностики ставится диагноз и определяется тип патологии.
В Клинике Современной Медицины работают лучшие акушеры-гинекологи, эндокринологи, онкологи и генетики Москвы, имеющие уникальный опыт работы в диагностике и лечении пороков развития органов репродуктивной системы, что дает возможность быстро установить характер нарушения кариотипа, досконально исследовать яичники с минимумом дискомфорта.
Лечение аномалий развития яичников
Лечение пороков развития яичников может быть как консервативным, так и оперативным. Метод терапии врач подбирает индивидуально, на основании полученных при обследовании данных. Объем и способ лечения напрямую зависит от характера патологии, формы дисгенезии гонад, выраженности клинических проявлений и других факторов.
Полное излечение аномалий развития яичников невозможно. Симптоматическое лечение заключается в назначении заместительной гормонотерапии с целью предотвращения метаболических нарушений. Нередко патология требует оперативного лечения, которое заключается в удалении аномальной половой железы.
Клиника Современной Медицины обладает передовой лечебно-диагностической базой для определения типа дисгенезии гонад и оснащена прогрессивным оборудованием для выполнения сложных микрохирургических операций.
Большой опыт работы в данной области позволяет нашим специалистам быстро определить характер патологии, провести тщательное, всестороннее обследование яичников с минимальным стрессом для пациентки и назначить грамотное и результативное лечение.
Наш медицинский центр оказывает самый широкий спектр услуг. Вы всегда можете обратится к нам по вопросам лечения гинекологических заболеваний. Мы готовы оказать вам услуги лечения сальпингита и лечения сальпингоофорита.
Источник: https://www.ksmed.ru/uslugi/ginekologiya/lechenie-ginekologicheskih-zabolevanij/poroki-razvitiya-yaichnikov/