Воздействие на опухоль ионизирующих лучей позволяет достичь положительного эффекта, поскольку опухолевые клетки довольно чувствительны. Здоровым же клеткам лучевая терапия даже после удаления матки с придатками, урон практически не наносит. Это наиболее щадящий метод в отличие от оперативного вмешательства, проводимый сегодня повсеместно и последствия минимальны. Лучевая терапия после удаления матки на сегодняшний день является одной из наиболее эффективных.
Облучение нередко проводятся в сочетании с химиотерапией и показана к проведению на любой стадии развития онкопроцесса. Метод лучевой терапии может быть назначен уже после удаления матки и придаток. В то время как хирургическая операция может оказаться совершенно неэффективной.
Лучевая гистерэктомия как раз в основном и проводится после операции с целью устранения оставшихся, иных аномальных структур в строении клеток при раке матки у женщин. В основу метода лучевой терапии заложен лечебный эффект, несмотря на обучение ионизирующими лучами, вред от которых незначителен. Хотя данное облучение противопоказано, если у женщин выявлена:
- лучевая болезнь;
- тромбоцитопения;
- лихорадочное состояние;
- распад опухоли;
- сильное кровотечение на фоне распада опухоли;
- инфаркт миокарда;
- туберкулез;
- диабет сахарный;
- печеночная, почечная недостаточность;
- 4 стадия рака;
- анемия;
- множественные метастазы.
Хирургическое лечение
В большинстве случаев именно хирургия дает возможность полностью избавиться от злокачественной опухоли и добиться ремиссии. Возможности хирургического лечения зависят от типа рака, но в целом, как правило, злокачественную опухоль можно удалить на I, II и зачастую на III стадии.
Помимо радикальных — направленных на полное удаление злокачественной опухоли — в онкологии существуют следующие разновидности операций:
- Циторедуктивные — направлены на удаление максимально возможного количества опухолевой ткани. Циторедукция бывает полной, когда после операции не остается видимых опухолевых очагов (но могут остаться микрометастазы), и частичной — когда удаляют первичную опухоль, но остаются метастазы. Оптимальная циторедукция — операция, во время которой удаляют большую часть опухолевой ткани.
- Паллиативные — хирургические вмешательства, после которых в организме заведомо остаются опухолевые очаги. Их выполняют, чтобы улучшить состояние пациента, если невозможна радикальная операция.
- Симптоматические — операции, целью которых является не удаление злокачественной опухоли, а борьба с симптомами, например, болью или кровотечением.
- Реконструктивные — направленные на восстановление функции, внешнего вида органа после радикального удаления рака.
Развитие современной хирургической онкологии идет в некоторых ключевых направлениях. Во-первых, хирурги всё больше стремятся выполнять органосохраняющие вмешательства, в случаях, когда это возможно сделать, не повышая риск рецидива. Например, при ранних стадиях рака молочной железы реже стали прибегать к полному удалению органа — мастэктомии. В ходе научных исследований было доказано, что зачастую можно удалить лишь часть груди, в которой находится злокачественная опухоль, а затем провести курс лучевой терапии — при этом риск рецидива не повышается.
В современной онкологии все чаще применяются малоинвазивные операции. Многие злокачественные опухоли в брюшной полости можно удалить лапароскопически — через небольшие проколы вместо разреза. Активно применяется робот-ассистированная хирургия. Рак на ранних стадиях и предраковые состояния в полых органах могут быть удалены вообще без разрезов, во время эндоскопии. Малоинвазивная хирургия позволяет сократить травматизацию тканей, кровопотерю, восстановительный период. Пациенты переносят такие операции лучше, чем открытые вмешательства.
Находят применение в лечении злокачественных опухолей и инновационные хирургические методики:
- Эндоваскулярная хирургия — вмешательства через просвет сосудов. Например, выполняется внутриартериальная химиотерапия (введение химиопрепаратов в артерию, питающую злокачественную опухоль), эмболизация (введение в сосуд микроскопических частиц, которые перекрывают его просвет и нарушают приток крови к опухоли), химиоэмболизация (введение химиопрепаратов и эмболизирующего препарата).
- Стентирование помогает восстановить проходимость полых органов, заблокированных злокачественной опухолью, например, кишечника, желудка, желчевыводящих путей. Это эндоскопическая процедура, во время которой в заблокированный участок устанавливают стент — трубку с сетчатой стенкой. Сначала она находится в сложенном состоянии, а после установки расправляется и расширяет просвет органа.
- Криохирургия — уничтожение злокачественных новообразований с помощью низкой температуры.
- Лазерная и радиоволновая хирургия — использование вместо скальпеля луча лазера или радиоволн высокой частоты.
- Аблация — процедура, во время которой в опухолевый очаг вводят иглу и разрушают его, например, путем нагревания радиочастотной энергией.
- Стереотаксическая радиохирургия. Эти вмешательства часто называют «операцией без операции». Аппарат генерирует множество рентгеновских или гамма-лучей, которые фокусируются в опухолевом очаге и разрушают его.
В клинике Медицина 24/7 проводятся практически все виды современных хирургических вмешательств в онкологии, в операционных, оснащенных современным оборудованием от ведущих производителей.
Закажите обратный звонок. Мы работаем круглосуточно
Интимная жизнь после рака шейки матки
Если лучевая терапия прошла успешно и без осложнений, то многие женщины после нее проходят реабилитацию и продолжают жить полноценной интимной жизнью. Однако иногда могут возникнуть проблемы в этом плане, которые могут негативно отразиться не только на здоровье, но и на сексе.
Полноценная интимная жизнь возможна при следующих состояниях:
- если у женщины сохранено влагалище. Если при операции не затрагивается матка, то женщина сможет не только жить интимной жизнью, но и даже забеременеть, выносить и родить ребенка;
- полное удаление матки. У женщин в полной мере сохраняется либидо, если у нее сохранены яичники. Сексуальная жизнь со временем полностью восстановится и придет в норму;
- полное удаление органов репродуктивной системы, а также яичников. Для восстановления здоровья и гормонального фона женщины применяется специальное гормональное лечение. Также врачи выполняют некоторые пластические процедуры.
Химиотерапия
Химиопрепараты представляют собой вещества, которые токсичны для быстро размножающихся опухолевых клеток. Существуют разные группы химиопрепаратов, у которых различаются механизмы действия. Лечение обычно проводят двумя и более химиопрепаратами с разными механизмами действия. Комбинации подбирают в соответствии с протоколами лечения. Эти документы составлены на основе крупных клинических исследований. Международные протоколы лечения регулярно обновляются. Врачи в клинике Медицина 24/7 работают в соответствии с последними версиями.
Химиотерапию при онкологических заболеваниях применяют с разными целями:
- Неоадъювантная — проводится перед хирургическим вмешательством. Она помогает уменьшить злокачественную опухоль, сократить объем операции, перевести неоперабельный рак в операбельный.
- Адъювантная — назначается после хирургического вмешательства, помогает уничтожить раковые клетки, оставшиеся в организме пациента после операции, и снизить риск рецидива.
- При поздних стадиях рака химиотерапия становится одним из основных методов лечения.
- Также при поздних стадиях химиопрепараты используют для борьбы с симптомами.
Химиотерапию проводят циклами. Каждый цикл состоит из введения препаратов и перерыва, обычно продолжается от 1 до 4 недель. Курс состоит из нескольких циклов. Неоадъювантное и адъювантное лечение всегда состоит из определенного количества курсов. Химиотерапию при неоперабельном раке продолжают в течение неограниченного времени, до тех пор, пока она помогает и не вызывает серьезных побочных эффектов. Со временем в раковых клетках возникают новые мутации, и они становятся устойчивыми к лечению. При этом контрольные обследования показывают, что опухолевые очаги снова начали расти. В таком случае врач подбирает другие препараты, назначает терапию второй линии.
В некоторых случаях химиопрепараты назначают вместе с облучением опухоли. Такое лечение называется химиолучевой терапией.
Если препараты принимают в виде таблеток или вводят внутривенно, такая химиотерапия называется системной. Также противоопухолевые средства можно вводить непосредственно в нужную область тела. Это позволяет достичь высокой концентрации препарата в необходимом месте без риска серьезных побочных эффектов:
- Внутриартериальная химиотерапия — препарат вводят в кровеносный сосуд, который питает злокачественную опухоль.
- Внутрибрюшинная — в брюшную полость.
- Интратекальная — в спинномозговую жидкость.
- Внутрипузырная — в мочевой пузырь.
Инновационная методика, в которой сочетается хирургическое лечение и химиотерапия — гипертермическая интраперитонеальная химиотерапия (HIPEC). Ее применяют при злокачественных опухолях, которые распространились в брюшной полости и вызвали канцероматоз брюшины. Выполняют операцию, во время которой удаляют все макроскопические опухолевые очаги, затем в брюшную полость вводят нагретый до 42 градусов раствор химиопрепарата. Это помогает уничтожить мелкие опухолевые очаги.
Лучевая терапия после удаления матки с придатками
При проведении лучевой терапии после удаления матки при раке матки радиологам необходимо подвести к опухоли или возможным источникам метастазов дозу облучения, позволяющую уничтожить злокачественные клетки, не нарушая жизнеспособность здоровых тканей.
Лучевой метод лечения используют в онкогинекологии при злокачественных опухолях шейки и тела матки в виде самостоятельной и комбинированной терапии, в сочетании с хирургическим лечением и химиотерапией. Это тяжелый метод лечения, требующий предварительной психологической и физической подготовки пациентки.
Влияние
Ионизирующее излучение генерируют специальные устройства и препараты, его применяют с лечебной целью, проводят после операций во всех случаях гистологического подтверждения злокачественных новообразований матки, кроме высокодифференцированного рака ІА ст.
В зависимости от распространенности процесса, клеточного строения опухоли и ее дифференцировки применяют дистанционную, внутриполостную и комбинированную лучевую терапию:
- В предоперационном периоде.
- После операции.
- С целью кастрации при неоперабельных опухолях.
Источниками лечебного ионизирующего излучения являются кобальт, золото, цезий, радий и его изотопы. С лечебной целью используют коротковолновое излучение, обладающее наибольшей проникающей способностью в ткани, применяя для защиты здоровых клеток от повреждающего воздействия радиации специальные фильтры, в которые помещают радиоизотопы.
Послеоперационная лучевая терапия помогает уничтожить оставшиеся злокачественные клетки, уменьшает метастазирование, возможность развития рецидива рака.
В некоторых случаях выполняется в предоперационном периоде для уменьшения размера опухоли, во время операции и после нее. Чувствительность клеток различных опухолей к облучению неодинакова, активно делящиеся клетки наиболее чувствительны.
Дистанционная
При дистанционной терапии источник излучения находится вне организма на разном расстоянии от опухоли (гамма-установки, бетатроны, линейные ускорители), может быть неподвижным по отношению к пациентке, либо подвижным с управляемой скоростью.
Поглощенная доза излучения, время воздействия, количество и форма полей зависят от мощности аппарата, особенностей опухоли и организма в целом. При раке тела матки обычно назначают лучи на область малого таза в суммарной дозе 45-50 Гр.
От расчета облучающей дозы, количества сеансов и времени их проведения зависит успех терапевтического воздействия и степень проявления возможных осложнений. Эти параметры рассчитываются индивидуально на весь курс лечения и отдельно по сеансам.
Технические характеристики аппаратуры, уровень подготовки медицинского персонала, квалификация врача-радиолога, инженера-физика играют важную роль в процессе лучевой терапии.
Внутренняя
При внутренних методах облучения источник радионуклидов вводится в полости, ткани пациентки или в виде фармпрепарата внутрь.
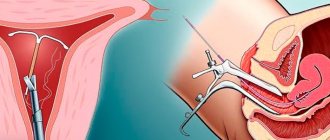
Внутриполостная гамма-терапия подразумевает введение аппликатора в полость пораженного органа, после чего проверяется правильность его установки, радиоактивный препарат помещается в аппликатор, создавая оптимальные условия для облучения с равномерным распределением энергии вокруг источника.
Для подведения препарата к опухоли непосредственно используют эндостаты – полые металлические трубки с изгибами, они обеспечивают надежную фиксацию радиоизотопа в определенном положении по отношению к очагу поражения. Различают кольпостаты (для влагалища), метрастаты (для полости матки), метрокольпостаты.
Введение и фиксация метрастатов проходит под внутривенным наркозом после расширения полости матки, после чего в них помещают источники радиоактивного облучения.
Доза подбирается по специальным таблицам индивидуально, вводится на протяжении трех-пяти сеансов с промежутками в пять-шесть дней в специализированных радиологических отделениях в ручном или механическом режиме, с помощью специальной аппаратуры. Во время сеансов рекомендуют введение обезболивающих средств и спазмолитиков.
Подготовка
В отделениях лучевой терапии на каждую пациентку оформляется медицинская документация, радиологи проводят беседу с женщиной и родственниками — объясняют этапы лечения, возможные осложнения, диету, особенности лечебного режима. Перед проведением лучевой терапии больную обследуют на предмет наличия сопутствующих заболеваний, которые могут усложнить облучение или сделать его невозможным.
Временными препятствиями для проведения лучевого лечения могут быть различные воспалительные заболевания, которые можно предварительно пролечить, наличие сердечно сосудистых заболеваний, диабета, дерматита требуют предварительной подготовки пациентки.
Этапы
Облучение начинают только при подтверждении злокачественного характера опухоли при отсутствии противопоказаний и наличии условий для проведения лучевой терапии. Подготовка к облучению состоит из нескольких этапов.
- Укладка пациентки на терапевтическом столе в неподвижном положении.
- Установка радиационной головки аппарата.
- Наведение пучка излучения на поля облучения, наведенные маркером.
- Проверка точности укладки.
- Расположение формирующих приспособлений.
- Установка органов управления аппаратом.
- Проверка режима готовности к облучению.
- Сеанс облучения.
Подготовка может занять целый день работы врача-радиолога, инженера-физика, техника-дозиметриста. Для точного определения всех параметров используют специальные компьютерные программы (КОСПО), УЗИ, КТ.
Перед облучением пациентку информируют о целесообразности применения лечебного питания: исключении из пищи тяжело усвояемых жиров, копченостей, маринадов, полуфабрикатов, алкоголя, никотина, специй.
Диета
Пища должна быть легко усваиваемой, энергетически насыщенной, в виде пюре. Предпочтение отдают нежирным сортам мяса, кисломолочным продуктам, овощам, фруктам, кашам, киселям. Обязательными являются длительные прогулки на свежем воздухе, усиленный водный режим (минеральная вода без газа, соки, компоты, морсы). Онкологи рекомендуют занятия йогой, дыхательные упражнения.
Женщину предупреждают о необходимости сохранения разметки полей облучения для контроля укладки. Для гигиенических процедур во время лучевой терапии используют теплую воду. Применение гелей, кремов согласуется с врачом.
Противопоказания
Лучевое лечение оказывает повреждающее воздействие не только на злокачественные клетки, организм подвергается на фоне болезни мощному стрессу, изменения проходят на уровне клеток, тканей, органов и систем.
Радиологи должны быть уверены, что лечение поможет победить болезнь, пациентка сможет его выдержать, оно не убьет ее. Ряд патологических состояний делает невозможным применение лучевых методов терапии, к ним относят:
- Изменения состава крови в виде уменьшения количества лимфоцитов, лейкоцитов, эритроцитов, тромбоцитов.
- Кахексия.
- Острые воспалительные, гнойные и инфекционные заболевания, сопровождающиеся повышением температуры тела.
- Заболевания центральной нервной системы.
- Заболевания почек.
- Тяжелая сердечно-сосудистая патология.
- Наличие на коже предполагаемых полей облучения ран, кожных заболеваний, аллергических проявлений, гнойничков, местной лучевой реакции от предыдущих облучений.
- Состояние опухоли перед распадом, распад.
- Сепсис.
- Активные формы туберкулеза.
Если пациентка страдает хроническими заболеваниями, позволяющими начать терапию, онкологи на фоне облучения проводят лечение, рекомендуют витамины, ферменты, антиоксиданты. Обязательно проводится лечение ранних лучевых реакций. Несмотря на современные медицинские технологии, полностью избежать осложнений при проведении лучевой терапии не удается.
Осложнения
Частота тяжелых осложнений после облучения имеет тенденцию к снижению, но такие органы, как кишечник, мочевыводящая система, кожа чувствительны к излучению и подвержены следующим патологическим процессам:
- Энтероколиты.
- Язвенные ректосигмоидиты.
- Ректиты.
- Ректо-вагинальные свищи.
- Лучевые циститы.
- Пузырно-влагалищные свищи.
- Стриктуры мочеточника.
- Фиброз, атрофия кожи, изъязвления отдельных участков.
Клинически это проявляется тошнотой, рвотой, метеоризмом, болями по ходу кишечника, примесью крови в кале, учащением стула, болями при мочеиспускании, учащением, позывами, примесью крови в моче. На коже происходит шелушение, уплотнение тканей, пигментация, изъязвления. Эти реакции принято называть ранними лучевыми осложнениями.
Лечение
Для лечения кожных осложнений применяют жирные крема с метилурацилом, витаминами, кортикостероидными гормонами. Для уменьшения проявлений воспалений кишечника назначают очистительные клизмы с ромашкой на протяжении недели, после чего переходят к масляным микроклизмам.
С этой же целью используют ректальные свечи с метилурацилом и новокаином, платифиллином и преднизолоном, анестезином. Диарею лечат назначением сорбентов, Имодиума, вяжущих сборов трав, ферментов, пробиотиков.
При тошноте используют противотошнотные средства (Церукал, Трописетрон). Лучевые циститы лечат с помощью введения в мочевой пузырь лечебных смесей, применением антибиотиков. Возникшие в результате лучевого лечения свищи малых размеров (до 1 см) закрываются самостоятельно в течение года, свищи большего диаметра лечат хирургическим путем.
На фоне лечения температура тела повышается до субфебрильных цифр, в связи с всасыванием разрушаемых злокачественных клеток. Если возникают лихорадка, интенсивные боли – радиологи могут рекомендовать прекращение лучевой терапии. Лучевые лимфостазы нижних конечностей устраняют микрохирургическим путем, восстанавливая пути оттока лимфы.
Прогноз
Современная лучевая терапия, проводимая после удаления матки и придатков, при оптимальных методиках проведения не приводит к возникновению тяжелых осложнений со стороны окружающих тканей и организма в целом.
Успех проводимого лучевого лечения после удаления злокачественных опухолей матки зависит от многих факторов – строения клеток образования, стадии процесса, возраста женщины, выбранной методики лечения и правильного проведения облучения.
На ранних стадиях заболевания возможно полное исцеления. На более поздних при адекватном лечении пятилетняя выживаемость может составлять девяносто процентов из всех случаев.
Источник: https://uterus2.ru/disease/luchevaya-terapiya-posle-udaleniya-matki-s-pridatkami.html
Таргетная терапия
Таргетные препараты отличаются от классических химиопрепаратов более прицельным действием. Каждый из них блокирует определенную «мишень» — молекулу, которая необходима раковым клеткам для поддержания жизненно важных процессов, размножения, уклонения от агрессии со стороны иммунной системы. Таргетные препараты могут быть эффективны, когда не помогает химиотерапия, они вызывают меньше побочных эффектов.
Некоторые примеры таргетной терапии при различных онкологических заболеваниях:
- При раке молочной железы в каждом пятом случае на поверхности опухолевых клеток присутствует много молекул белка HER2. Активируясь, этот белок стимулирует размножение клеток. Его можно заблокировать с помощью некоторых таргетных препаратов, в частности, трастузумаба (Герцептин).
- Некоторые злокачественные опухоли экспрессируют большое количество белка EGFR — рецептора эпидермального фактора роста. Он также стимулирует размножение опухолевых клеток. Например, такая ситуация встречается при раке легкого, толстой кишки. Таким пациентам назначают блокаторы EGFR.
- Ингибиторы VEGF блокируют белок (сосудистый эндотелиальный фактор роста) который способствует росту новых кровеносных сосудов, питающих злокачественную опухоль.
- При меланоме в половине случаев встречается мутация в гене BRAF. На данный момент при III и IV стадиях заболевания используется несколько препаратов из группы ингибиторов BRAF.
Лучевая терапия после удаления матки при онкологии
Хирургическую операцию по удалению пораженной раком матки нередко дополняют лучевой терапией. Ионизирующие лучи не причиняют вреда здоровым структурам. Лучевая терапия после удаления матки с придатками считается щадящим способом уничтожения оставшихся атипичных структур и метастаз. Процедура может дополняться химиотерапией и назначается на любой стадии развития опухоли.
Зачем применяют и как делают?
Лучевая терапия показана в следующих случаях:
- для удаления аномальных структур на начальных этапах онкологического процесса;
- для комплексной борьбы с раком матки;
- после удаления матки для предупреждения рецидива заболевания;
- при запущенных стадиях рака матки, когда хирургическое вмешательство не приносит результата.
Облучение приводит к нарушению функционирования яичников, что становится причиной преждевременного прекращения менструации. Поэтому лучевое лечение пациенток проводится с осторожностью. В некоторых случаях перед проведением вмешательства яичники перемещают из облучаемой области в другое место. Благодаря этому снижается риск их травматизации во время процедуры.
Операция выполняется последовательно:
- Пациентка ложится на медицинский стол, который имеет способность перемещаться в различных направлениях. Важно, чтобы во время сеанса женщина оставалась в неподвижном положении. В противном случае лучи не будут достигать опухоли и смогут повредить здоровые ткани.
- Женщин, которые не могут пребывать длительное время в одном положении, фиксируют специальными ремнями.
- После последнего сеанса лучевой терапии пациентка проходит дополнительные диагностические исследования.
- Врач консультирует пациентку об особенностях восстановительного периода и дает рекомендации по коррекции питания и образу жизни.
Во время процедуры женщины не чувствуют боли и дискомфорта
Иммунотерапия
Иммунотерапия — метод лечения онкологических заболеваний, который помогает иммунной системе распознавать и уничтожать злокачественные опухоли. Существует несколько разновидностей иммунотерапии, наиболее широкое применение в онкологии нашли две: цитокины и ингибиторы контрольных точек.
Цитокинами называют вещества, которые стимулируют иммунный ответ. Для лечения рака используют интерферон-альфа и интерлейкин-2. Их назначают пациентам с раком почки и меланомой. Также интерферон-альфа используется при волосатоклеточном лейкозе, хроническом миелолейкозе, фолликулярной неходжкинской лимфоме, кожной T-клеточной лимфоме, саркоме Капоши.
Ингибиторы контрольных точек — наиболее инновационная разновидность иммунотерапии. Эти иммунопрепараты представляют собой моноклональные антитела, которые блокируют молекулы, подавляющие противоопухолевый иммунный ответ. По сути, это таргетные препараты со специфическими эффектами на иммунную систему. Чаще всего они направлены против контрольных точек PD-1, PD-L1 или CTLA-4. В современной онкологии наиболее активно применяются такие иммунопрепараты из этой группы, как ипилимумаб (Ервой), ниволумаб (Опдиво), пембролизумаб (Кейтруда), атезолизумаб (Тецентрик), авелумаб (Бавенсио), дурвалумаб (Имфинзи).
Иммунотерапия ингибиторами контрольных точек, при правильном определении показаний к ее применению, работает намного эффективнее химиотерапии, она помогает продлевать жизнь пациентов с запущенными злокачественными опухолями.
Гормональная терапия
Гормональная терапия — по сути, еще одна разновидность таргетной терапии. Ее применяют при гормонально-чувствительных опухолях, в частности, раке молочной железы, простаты, яичников.
Гормональная терапия при раке кардинально отличается от той, которую проводят при эндокринных заболеваниях. Если у человека нарушена работа одной из желез внутренней секреции, ему вводят гормональные препараты, чтобы заместить гормон, который отсутствует или вырабатывается в недостаточном количестве. Такая гормональная терапия называется заместительной. Цель при раке — заблокировать гормональные эффекты, которые способствуют росту злокачественной опухоли.
Лучевая терапия
Лучевая терапия при онкологических заболеваниях, как и химиотерапия, может применяться до, после операции или при поздних стадиях как один из основных методов лечения, чтобы замедлить прогрессирование заболевания, купировать симптомы.
Существуют две основные разновидности лучевой терапии рака: из внешнего источника и брахитерапия. В первом случае процедура напоминает рентгенографию, но доза облучения намного выше. При брахитерапии источник излучения в виде мелких частиц помещают непосредственно в опухолевую ткань, рядом с ней или в просвет полых органов.
Существую современные технологии, которые позволяют очень точно облучать злокачественную опухоль, практически не затрагивая соседние ткани:
- Трехмерная конформная лучевая терапия предполагает использование компьютерных технологий для точного определения расположения опухоли. Аппарат направляет излучение на тело пациента под разными углами, в итоге облучение максимально точно повторяет форму злокачественного новообразования.
- Лучевая терапия с модуляцией интенсивности — усовершенствованная разновидность трехмерной лучевой терапии. Лучи направляют на тело под разными углами и регулируют их интенсивность. Эта технология применяется очень часто, особенно если опухолевые очаги расположены возле важных анатомических структур, например, спинного мозга.
- Стереотаксическая лучевая терапия также предусматривает облучение под разными углами. Стереотаксическая хирургия является разновидностью этой методики.
Лучевая терапия при раке матки после операции
Хирургическую операцию по удалению пораженной раком матки нередко дополняют лучевой терапией. Ионизирующие лучи не причиняют вреда здоровым структурам. Лучевая терапия после удаления матки с придатками считается щадящим способом уничтожения оставшихся атипичных структур и метастаз. Процедура может дополняться химиотерапией и назначается на любой стадии развития опухоли.
Лучевая терапия показана в следующих случаях:
- для удаления аномальных структур на начальных этапах онкологического процесса;
- для комплексной борьбы с раком матки;
- после удаления матки для предупреждения рецидива заболевания;
- при запущенных стадиях рака матки, когда хирургическое вмешательство не приносит результата.
Облучение приводит к нарушению функционирования яичников, что становится причиной преждевременного прекращения менструации. Поэтому лучевое лечение пациенток проводится с осторожностью. В некоторых случаях перед проведением вмешательства яичники перемещают из облучаемой области в другое место. Благодаря этому снижается риск их травматизации во время процедуры.
Операция выполняется последовательно:
- Пациентка ложится на медицинский стол, который имеет способность перемещаться в различных направлениях. Важно, чтобы во время сеанса женщина оставалась в неподвижном положении. В противном случае лучи не будут достигать опухоли и смогут повредить здоровые ткани.
- Женщин, которые не могут пребывать длительное время в одном положении, фиксируют специальными ремнями.
- После последнего сеанса лучевой терапии пациентка проходит дополнительные диагностические исследования.
- Врач консультирует пациентку об особенностях восстановительного периода и дает рекомендации по коррекции питания и образу жизни.
Во время процедуры женщины не чувствуют боли и дискомфорта
Виды лучевой терапии
После операции ионизирующее облучение назначают для удаленных метастаз и остаточных раковых клеток. Операция может быть показана и при высоком риске рецидива патологии после проведенной гистерэктомии. Вмешательство выполняется дистанционно, внутриполостно, контактно.
В первом случае излучение оказывается на определенном расстоянии от очага поражения. При контактном виде процедуры аппарат прикрепляют к коже пациентки. При внутриполостном методе атипичные клетки удаляются при помощи введения специального аппарата к очагу поражения.
Перед лучевой терапией необходимы диагностические мероприятия. Они позволяют точно рассчитать необходимую дозу облучения. Врач информирует больную о последствиях вмешательства и назначает препараты, которые будут приниматься в реабилитационном периоде.
Быстрее восстановиться после операции поможет рациональное питание и выполнение всех рекомендаций специалиста.
Подготовка к процедуре
Специалист детально расписывает план лечения, рассчитывая дозу облучения за полный курс терапии и отдельно за каждый сеанс. Врач определяет длительность курса лечения и продолжительность одной процедуры. Перед похождением лучевой терапии выполняют следующие подготовительные процедуры:
- В больнице пациентке предлагают одноразовую одежду. Если женщина желает остаться в своей одежде, то ей следует позаботиться о некоторых нюансах:
- вещи не должны облегать тело или сковывать движения;
- кофта должна иметь открытый ворот.
- При необходимости больную фиксируют к столу при помощи ремней, матрасов и других креплений. Эти мероприятия необходимы для того, чтобы полностью ограничить движения пациентки во время проведения вмешательства.
- Здоровые ткани и органы закрывают специальными защитными блоками, чтобы уберечь их от радиационного воздействия.
- Перед процедурой врач может сделать контрольный снимок для оценки правильного расположения женщины относительно медицинского аппарата.
Первый сеанс лучевой терапии будет самым длительным. Продолжительность каждой последующей процедуры постепенно сокращается.
Пациенткам перед лечением следует придерживаться нескольких основных правил:
- не сушить голову феном;
- прятать облучаемые места под одежду при выходе из дома;
- на некоторое время отказаться от использования косметики и солнцезащитных средств;
- минимизировать физические нагрузки;
- стараться выходить на улицу после захода солнца;
- потреблять достаточное количество жидкости.
За 10 дней перед лечением пациентке необходимо скорректировать рацион. В это время полностью исключаются маринованные продукты, газированные и алкогольные напитки, специи, острые блюда. За неделю до лучевой терапии врачи рекомендуют женщине заняться дыхательной гимнастикой и увеличить время отдыха.
Перечень других подготовительных мероприятий
| Необходимые мероприятия для проведения ЛТ | Для чего делается? |
| Наличие просторной одежды из хлопкового материала, имеющей минимальное количество швов. | Изделия будут способствовать меньшей травматизации кожных покровов после проведенного сеанса. Такие вещи рекомендовано носить на протяжении всего периода лечения. |
| Приобретение фитосборов, обладающих антисептическим и вяжущим эффектом (ромашка, кора дуба, шалфей). | Полоскание ротовой полости этим лекарством позволяет минимизировать негативное влияние радиотерапии на организм. |
| Замены средств по уходу за полостью рта. | После радиотерапии наблюдается повышенная кровоточивость десен и слизистых оболочек рта. Чтобы снизить риск повреждения тканей необходимо пользоваться щетками с мягким ворсом и пастами с нейтральным химическим составом. |
Последствия облучения
Лучевая терапия провоцирует ряд негативных последствий. К ним относится:
- Интоксикация организма, проявляющаяся слабостью и тошнотой.
- Нарушение стула в виде хронической диареи.
- Раздражение кожи в зоне облучения и появление на ней красных высыпаний.
- Повышенная сухость слизистых оболочек влагалища.
Лучевая терапия после удаления матки с придатками: эффективность
Лучевая терапия при раке шейки матки подразумевает локальное воздействие высоких доз рентгеновских лучей, в результате которого опухолевые клетки разрушаются. Здоровые клетки при этом подвергаются минимальному негативному воздействию.
Радиотерапия, используемая при лечении онкологических заболеваний женских половых органов, может быть внутренней или внешней. Нередко эти способы применяются в сочетании. Длительность лечения зависит от стадии заболевания и общего состояния организма. В среднем, оно длится от 5 до 8 недель.
Лучевая терапия рака шейки матки оказывается высокоэффективной лишь на ранних стадиях заболевания. Она входит и в схему лечения новообразований матки большого размера, не поддающихся хирургическому лечению.
Радиотерапия назначается и после операции, она позволяет устранить оставшиеся в организме злокачественные клетки. В таких случаях ее сочетают с химиотерапией. После лучевой терапии рака шейки матки яичники перестают функционировать. Прекращается овуляция и выработка женских гормонов.
Это приводит к абсолютному бесплодию. Примерно через 90 дней после облучения у женщины наступает ранняя менопауза. Все эти моменты врач должен обговорить с пациенткой до начала лечения.
Существует несколько способов сохранения репродуктивных функций, например, репозиция яичников в брюшную полость.
Операция выполняется одновременно с удалением злокачественного новообразования, если в дальнейшем врач рекомендует проведение радиотерапии.
Возможно выполнение подобного хирургического вмешательства эндоскопическим методом. В некоторых случаях развития ранней менопаузы избежать все же не удается.
Факторы риска возникновения рака шейки матки:
- Вирус папилломы человека
- Раннее начало половой жизни (до 16 лет)
- Ранние роды
- Частая смена половых партнеров
- Курение
- Аборты
- Воспалительные заболевания половых органов
- Длительный прием гормональных контрацептивов
- Нарушение иммунитета
- Возраст от 40 до 50 лет (однако, рак шейки матки в мире молодеет и встречается у женщин в возрасте от 25 до 29 лет).
Источник: https://xn--201-5cd3baaocfczhn.xn--p1ai/lekarstvo/luchevaya-terapiya-pri-rake-matki-posle-operatsii.html
Фотодинамическая терапия
Фотодинамическая терапия — метод, который применяется для лечения рака и некоторых других заболеваний. Он состоит из двух этапов. Сначала в организм пациента вводят особое вещество — фотосенсибилизатор. Он накапливается в опухолевых клетках. Затем на опухолевую ткань воздействуют светом определенного спектра. В результате фотосенсибилизатор активируется, становится токсичным для раковых клеток и уничтожает их.
Фотодинамическую терапию применяют при раке поджелудочной железы, желчных протоков, пищевода, легких, раке и предраковых заболеваниях кожи.
Узнать подробнее. Заказать обратный звонок
Персонализированная терапия рака
У обывателя термин «рак», как правило, ассоциируется с одним определенным заболеванием, которое может развиваться в разных органах. На самом деле не существует двух совершенно одинаковых злокачественных опухолей. Каждая из них обладает собственными молекулярно-генетическими характеристиками. Поэтому универсального лечения не бывает.
Современная онкология движется в сторону персонализированного лечения, то есть такого, которое подбирается индивидуально для каждого конкретного пациента. Подобрать противоопухолевые препараты, которые будут наиболее эффективны в конкретном случае, помогают генетические анализы. В настоящее время их проводят в двух случаях:
- Анализы на определенные генетические дефекты помогают проверить, будет ли эффективен тот или иной таргетный препарат. Например, перед тем как назначать женщине с раком молочной железы трастузумаб, нужно провести анализ на HER2.
- Анализ всей ДНК с помощью технологии секвенирования нового поколения (NGS) назначают в ситуациях, когда злокачественная опухоль не реагирует ни на один вид стандартного лечения, прописанного в протоколах. Обнаружив в раковых клетках те или иные мутации, можно подобрать комбинацию препаратов, которая, возможно, будет эффективна. Такие анализы с подбором персонализированной терапии проводятся лишь в единичных специализированных лабораториях мира. Клиника Медицина 24/7 сотрудничает с такими лабораториями.
Как лечить рак матки: лучевая терапия, диета, операционное удаление, химиотерапия, профилактика
По статистике, случаи женской онкологии встречаются все чаще. Одно из ведущих мест среди раковых патологий занимает рак матки, который обнаруживается преимущественно у 40-60-летних дам.
По сути, матка представляет собой орган со стенками из трех слоев: эпителиального, мышечного и соединительнотканного. В матке злокачественный онкопроцесс развивается на стенках, а при отсутствии должной терапии он переходит и на другие органические структуры.
Подобная многослойность матки объясняет наличие множества различных типов опухолей, обуславливающихся локализацией.
Можно ли вылечить маточную онкологию?
Из всех онкологических патологий рак матки по распространенности занимает второе место после злокачественной онкологии.
Примерно 20-40 женщин из 100 тысяч страдают онкопатологией этого органа.
К сожалению, в последние годы случаи маточной онкологии стали встречаться у более молодых женщин, что гинекологи связывают с ранним началом регулярных сексуальных отношений среди современной молодежи.
Своевременное обращение к специалистам на раннем этапе развития маточных онкоформирований в комплексе с адекватным терапевтическим подходом способно полностью избавить женщину от недуга без дальнейших последствий и рецидивов.
Если же онкология выявлена на поздних стадиях, то окончательно вылечить рак не удастся, однако, соблюдение всех назначений онколога и прохождение назначенных процедур поможет существенно продлить пациентке жизнь.
В целом специалисты заверяют, что рак матки успешно поддается лечению, причем порядка 90% пациенток после оперативного вмешательства проживают еще 5 и больше лет. Поэтому сегодня к диагнозу онкологии матки не стоит относиться как к смертному приговору.
Выбор терапевтического подхода обуславливается стадией и масштабами опухолевого процесса, скоростью его распространения и глубиной прорастания в тканевые структуры.
Кроме того, весьма важен возраст и состояние общего здоровья, планирование беременности в будущем и прочие факторы.
В основе противоракового лечения обычно лежит:
- Оперативное вмешательство;
- Методика лучевого лечения;
- Химиотерапия.
Эти методики являются основополагающими, а в качестве дополнительных способов выступают:
- Гормональное лечение;
- Иммунотерапия;
- Диетотерапия и пр.
Каждая из методик по-своему уникальна и эффективна, поэтому требует более детального изучения.
Хирургическая операция
Оперативное вмешательство при маточном раке оправдано лишь на начальных этапах развития патологического процесса.
В целом существует несколько хирургических способов лечения:
- Лазерное лечение. Суть методики в воздействии на участок матки, пораженный опухолевым процессом, пучком лазерных лучей. Для проведения подобного вмешательства достаточно местного обезболивания, однако, процедура эффективна только в предраковых или самых начальных этапах маточного онкопроцесса;
- Криодеструкция. Подобная процедура предполагает обработку опухоли жидким азотом, под влиянием которого злокачественные аномальные клеточные структуры погибают. Методика также эффективна лишь на этапе начинающегося рака матки;
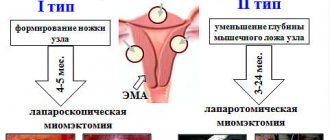
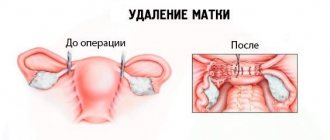
- Экстрипация матки и придатков. Процедура предполагает удаление органа и проводится, если прогнозы относительно онкологии носят благоприятный характер. Если же имеют место какие-либо факторы риска, то пациентке проводится расширенная гистерэктомия, при которой, помимо матки и придатков, удаляются трубы, шейка, лимфоузлы и клетчатка, часть влагалища;
- Эндоскопическая гистерэктомия позволяет провести удаление без крупных разрезов тканей, что существенно снижает инвазивность метода, минимизирует вероятность послеоперационных осложнений, сокращает длительность реабилитации;
- Гистерорезектоскопическая аблация. Это органосохраняющая хирургическая методика, предполагающая срезание слоя эндометрия вместе с опухолью. Подобный метод применим при незначительной распространенности опухолевого процесса.
Чаще всего хирургическое лечение оказывается основной терапевтической методикой онкологии маточного тела.
Отказ от подобного лечения уместен лишь в случае отсутствия риска дальнейшего прогрессирования онкопроцесса или при наличии высокой вероятности летального исхода на операционном столе либо после вмешательства.
Лучевая терапия
Если маточный онкопроцесс активно прогрессирует, хирургическое лечение оказывается малоэффективным. В подобных случаях за основу лечения берется терапия облучением, которое считается более щадящим, нежели хирургическое лечение.
Подобное лечение применяется на любой стадии онкопроцесса. Кроме того, лучевая терапия при раке матки показана в послеоперационный период с целью предотвращения метастазирования аномально-злокачественных клеточных структур.
Проведение лучевой терапии противопоказано женщинам с раком матки при наличии:
- Анемии;
- Лучевой болезни;
- Тромбоцитопении;
- Распада опухоли, приведшего к кровотечению;
- Лихорадки;
- Сопутствующих патологических состояний вроде инфаркта, туберкулеза, диабета, недостаточности печени либо почек и пр.;
- Лейкопении;
- Метастазах множественного характера;
- Завершающие степени злокачественных поражений и пр.
Могут применяться различные радиотерапевтические методики: контактная, дистанционная или сочетанная.
Контактная радиотерапия предполагает внутреннее воздействие, когда катетер, излучающий радиоволны, вводится внутрь влагалища. При таком варианте лечения окружающие здоровые ткани меньше всего подвергаются вредному воздействию облучения.
При дистанционной (или внешней) лучевой терапии процедура облучения проводится через непораженные раком ткани, обычно такая методика применяется, если поражение имеет глубинный характер. Серьезным минусом подобного лечения является повреждение в процессе лечения здоровых участков.
Если же рак матки запущен и к лечению приступают уже на поздних этапах онкопроцесса, то используют сочетанную радиотерапию, т. е. применяется контактный и дистанционный метод облучения.
Среди побочных реакций подобной терапии выделяют появление тошнотно-рвотного синдрома, слабости, поноса, гиперемии и шелушения кожной поверхности, облысение лобка и пр.
Химиотерапия при опухоли эндометрия
Основной целью химиотерапевтического лечения является сокращение параметров опухоли и максимально возможное замедление ее дальнейшего роста в будущем.
Обычно подобная методика избирается в качестве основной терапии на 2, 3 и 4 стадии рака.
Далеко не всегда химиотерапевтическое воздействие берется за основу противоракового лечения, нередко оно сочетается с прочими методиками с целью увеличения выживаемости пациенток.
Обычно химиотерапию применяют после оперативного вмешательства с целью предупреждения вероятного метастазирования и рецидивов онкопроцесса.
Чаще всего при химиотерапевтическом воздействии применяются противоопухолевые препараты вроде:
- Цисплатина;
- Доксорубицина;
- Карбоплатина.
Химиотерапия применяется преимущественно тогда, когда использование прочих препаратов не обеспечивает желаемых результатов, что обуславливается немалым числом побочных реакций противоопухолевых средств вроде:
- Остеопороза. Подобная реакция обычно возникает вследствие приема препаратов вроде Фторурацила, Метотрексата или Циклофосфамида и представляет собой разрежение и слабость костей;
- Алопеции. Обычно после химиотерапевтических сеансов наблюдается частичное выпадение волос, однако, облысение может носить и более масштабный характер. Когда заканчивается применение противоопухолевых средств, волосяной покров начинает восстанавливаться;
- Анемические признаки и чрезмерная слабость постоянного характера;
- Тошнотно-рвотный синдром, диарея – подобные проявления возникают вследствие нарушений деятельности органов ЖКТ, однако, после лечения все признаки исчезают;
- Инфекционные процессы – химиотерапевтическое воздействие губительно сказывается на иммунной защите, лишая ее резистентности к вирусам и инфекционным возбудителям.
Если онкопроцесс развился до 4 стадии, то эффективность химиотерапии не превышает 9%, поскольку поражения стремительно распространяются на малотазовые органы.
Как лечить с помощью гормональной терапии?
Гормональное противораковое лечение заключается в приеме препаратов, содержащих антиэстрогены и прогестины. Подобное лечение эффективно в случаях, когда опухоль содержит прогестеронные рецепторы.
Если же такие рецепторы отсутствуют, то наибольшей эффективностью будет обладать химиотерапевтическое лечение.
Иммунотерапия
На начальных стадиях онкопроцесса в матке может быть назначена иммунотерапия с использованием препаратов на основе интерферона.
Это вещество, помимо сильнейшего эффекта, обладает еще и противоопухолевыми качествами.
Вводимые пациентке препараты активируют защитные органические силы и направляют их мощь на противостояние опухолевому процессу.
Также в организм вводятся медикаменты биологического происхождения вроде моноклональных антител или цитокинов, которые перекрывают систему, питающую образование.
Когда опухоль прекращает расти, происходит блокировка и злокачественного ракового процесса. Подобное лечение абсолютно не вызывает побочных реакций и не вредит здоровым тканям.
Диета
Основу питания пациенток при раке матки составляют продукты, наделенные противораковым действием:
- Картофель;
- Капуста всех разновидностей;
- Лук;
- Зелень, пряности;
- Пророщенные крупяные блюда или цельнозерновые;
- Соя;
- Спаржа;
- Горох;
- Свекла;
- Лук;
- Фасоль;
- Морковь;
- Свежие фрукты.
Вышеуказанные продукты необходимо потреблять в свежем виде либо готовить на пароварке. А мясо рекомендуется сменить на рыбу. Также нужно кушать кисломолочную нежирную продукцию. Категорически запрещено: спиртное и крепкий чай, копчености, солености и маринады, шоколад, полуфабрикаты, фастфуд и пр.
Обнаружить раковый процесс маточного тела, в его зачаточном состоянии возможно только при систематических гинекологических профилактических медосмотрах и регулярных визитах к гинекологу.
После начала регулярных сексуальных отношений женщине необходимо ежегодно посещать женскую консультацию. Только при ежегодном гинекологическом осмотре, исследованиях влагалищного мазка, ультразвуковом исследовании малотазовых органов удастся своевременно выявить наличие предраковых процессов.
Их своевременная терапия позволит избежать формирования злокачественной опухоли.
ролик об лапароскопическом методе лечения раковой опухоли матки:
Источник: https://gidmed.com/onkologiya/lokalizatsiya-opuholej/reproduktivnaya-sistema/lechenie-raka-matki.html