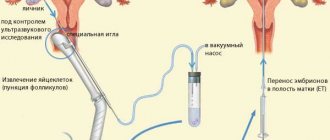
Многие современные женщины откладывают рождение ребенка из-за получения образования и карьерного роста в уверенности, что всегда, в крайнем случае, смогут обратиться к методам вспомогательных репродуктивных технологий.
При этом, большинство из них не осознают, какие процессы протекают ежемесячно в их яичниках и, решаясь на материнство в старшем возрасте, сталкиваются со значительными проблемами.
Хотите записаться на прием?
Как же можно оценить состояние яичников, так называемый «овариальный резерв», который свидетельствует о количестве фолликулов, находящихся в тканях яичника?
Причины и симптомы снижения овариального резерва
Снижение овариального резерва яичников – это сокращение числа яйцеклеток и ухудшение их качества. Естественное уменьшение фолликулярного запаса происходит после 35-38 лет, но существуют и другие причины этого явления.
Причинами снижения овариального резерва являются:
- возраст более 35 лет,
- гинекологические операции в анамнезе,
- злокачественные новообразования,
- генетическая склонность к ранней менопаузе,
- наркотическая или алкогольная зависимость,
- курение.
Признаки снижения овариального резерва до наступления менопаузы:
- нерегулярность менструаций,
- кровянистые выделения из влагалища между циклами,
- чувство, что бросает то в жар, то в холод,
- проблемы с зачатием в течение года при регулярной половой жизни без использования презервативов,
- повышенная утомляемость.
Увеличить низкий овариальный резерв нельзя. В течение жизни он постепенно «растрачивается». Наиболее «,пригодные», для зачатия яйцеклетки созревают до 30-35 лет, однако считается, что фертильность женщины начинает снижаться после 30 лет. В норме менопауза наступает примерно к 50 годам, но способность забеременеть теряется раньше.
Небольшое количество яйцеклеток, потенциально готовых к оплодотворению, существенно уменьшает вероятность зачатия. Шансы забеременеть с применением ЭКО, при снижении фолликулярного резерва яичников, несколько выше, чем естественным путем. Заметной эффективностью обладает протокол Терамото. При существенном дефиците яйцеклеток рекомендуется воспользоваться услугами донора.
Почему количество яйцеклеток уменьшается
Качество и количество яйцеклеток в фолликулярном резерве чрезвычайно важно. Причина снижения яичников овариального резерва – естественный физиологический процесс. Оптимальный детородный возраст 20-30 лет, то есть, после 30 лет вероятность забеременеть сокращается в 2 раза. Патологические состояния, воспалительные репродуктивные заболевания, не здоровый образ жизни, неблагоприятное воздействие на яичники и другие процессы, вызывают снижение резерва.
Предрасположенность на генетическом уровне
Генетическая предрасположенность подразумевает под собой какие-либо нарушения в роду по женской линии. Например, различные нарушения менструации, бесплодие, ранняя менопауза или проблемы с вынашиванием плода и протеканием беременности, которые наблюдались у матери, бабушки или сестер.
Внутриутробное снижение исходного фолликулярного запаса
Снижение исходного запаса обуславливается тяжелым протеканием беременности:
- гестозные состояния,
- внутриутробная гипоксия плода,
- инфекция.
Хронические интоксикации
Интоксикация организма – фактор снижения яичникового резерва. Объясняется это тем, что регулярное контактирование с токсическими веществами, есть результат появления хронической интоксикации. Промышленные отходы, сельскохозяйственные химические растворы, профессиональная вредность и бытовые токсические компоненты являются причинами повреждения яйцеклетки.
Синдром преждевременного истощения яичников
Синдром преждевременного истощения яичников, состояние которое проявляется аменореей более 4 месяцев, в возрасте до 40 лет, высоким уровнем гипофизарных гонадотропинов, в особенности ФГС (фолликулостимулирующего гормона) и понижением эстрогенов в крови. Этот синдром неблагоприятно влияет на ткань яичника, вследствие чего происходит его истощение.
Химиотерапия и лучевая терапия
Радиационные лучи отрицательно воздействуют на функцию репродуктивной системы женщины. Существуют факторы, способствующие повреждению функций яичников:
- возраст женщины, получающей терапию,
- доза радиации (4 Грей изменение работы яичников женщины вызывает редко, а доза от 5 до 10,5 Грей при возрасте старше 40 лет способствует появлению стойкой менопаузы),
- локализация облучения.
Химиотерапия, в некоторых случаях, вызывает необратимую менопаузу. Влияющие факторы:
- возраст пациентки,
- доза препарата,
- выбранный препарат (антиметаболит цитарабин, мелфалан, циклофосфамид, винбластин и другие).
Воспалительные заболевания
Если своевременно не проводить лечение воспалительных заболеваний репродуктивной системы (острый эндометрит, аднексит, оофорит, сальпингоофорит, эндометриоз, аденомиоз), то воспаление становится хроническим, приводящее к изменению кровоснабжения, иммунологическим нарушениям и в конечном итоге происходит гибель клеток.
Хирургическое повреждение
Хирургические вмешательства на органах малого таза сильно влияют на уменьшение яичникового запаса.
Женщины очень часто в своем анамнезе имеют перенесенные операции по поводу бесплодия, а также другие женские репродуктивные заболевания. Такая операция как резекция яичника существенно уменьшает резерв. Если объем резекции значителен, развивается гипоксия клеток, вследствие нарушения кровоснабжения. Критическое снижение яйцеклеток и фолликулов происходит при аднексэктомии.
Табакокурение
Курение наносит значительный вред организму. Токсические вещества в табачном дыме негативно влияют на жизнь яйцеклеток. Зачастую, сокращение фолликулярного запаса наблюдается у курящих женщин примерно в 3 раза больше, по сравнению с некурящими женщинами. Также у курящих сокращается период наступления менопаузы на 2 года.
Продукты, содержащие химические соединения
Большое содержание химически-токсических веществ в продуктах питания, лекарственных средствах, плохой экологии и даже в воде отрицательно влияет на организм человека.
Эндометриоз
Эндометриоз третьей и четвертой стадии является ведущей причиной бесплодия. Но не только разрастание ткани на яичники приводит к поражению репродуктивной функции, но также объем резекции проделанный в ходе лечения яичников от эндометриоидных кист.
Синдром поликистозных яичников
Как и при эндометриозе, синдром поликистоза яичников является следствием хирургического вмешательства, тем самым уменьшая овариальный резерв. При таком синдроме наблюдается изменение показателей оценки овариального резерва, специфическая морфологическая картина, а также развитие ановуляции.
Оценка овариального резерва
Оценка запаса яичников должна проводиться у женщин старше 35 лет. По мере старения организма не только сокращается количество яйцеклеток, но и ухудшается их качество. Помимо всего прочего, снижается вероятность успешной имплантации эмбриона. Мужчинам старше 48 лет, желающим иметь детей, рекомендуется медико-генетическое консультирование.
Показания к оценке яичникового резерва:
- химиотерапия в прошлом,
- бесплодие неясной природы,
- если планируется применение репродуктивных технологий,
- при меноррагии в пременопаузе, когда принимается решение о терапии.
Целью любого ЭКО является выбор лучшего генетического материала и успешный перенос эмбриона. Для этого необходимо отобрать материал с запасом (9-13 фолликулов, а затем 7-11 ооцитов и 5-9 эмбрионов). Чтобы спрогнозировать успешность ЭКО, требуется определить качество ответа на стимуляцию овуляции.
Комплексная оценка овариального резерва. Нажмите для увеличения
Анализы на гормоны для оценки овариального резерва
Многие женщины мечтают о том, чтобы фертильность у них была повышена. Рассчитать количество яйцеклеток, которыми располагает репродуктивная система пациентки, можно различными способами. Ниже описаны гормональные исследования, по результатам которых можно судить о качестве овариального резерва:
- ФСГ в фолликулярную фазу. Во время менопаузы уровень этого гормона превышает 30 мМЕд/л. О хорошем овариальном резерве говорит показатель от 3 до 8 мМEд/л. Небольшое превышение нормы ФСГ при постоянном менструальном цикле нередко указывает на понижение фолликулярного запаса и встречается за 5-6 лет до климакса. После 35 лет концентрация гормона более 10 мМед/л в первую фазу цикла чаще всего гарантирует недостаточную реакцию на стимуляцию. Существенные колебания ФСГ указывают на сокращение фолликулярного запаса. Недостаточная реакция на стимуляцию часто отмечается при небольшом количестве лютеинизирующего гормона на третий день цикла (далее – ДЦ).
- Эстрадиол. Если он составляет более 250 пг/мл, то это указывает на недостаток яичникового запаса (даже когда ФСГ находится в пределах нормы). Пациентки в возрасте 38-42 лет, у которых содержание эстрадиола на третий ДЦ (день цикла) составляет менее 80 пг/мл, могут рассчитывать на благополучный исход лечения.
- Ингибин В. Количество этого гормона определяется на третий ДЦ и позволяет прогнозировать результат стимуляции овуляции. Небольшой показатель ингибина В провоцирует ранее повышение содержания ФСГ и недостаточный ответ на стимуляцию.
- Антимюллеровый гормон (АМГ). Если его количество ниже нормы, то это означает, что у пациентки осталось немного яйцеклеток и реакция на стимуляцию будет недостаточной. Уровень АМГ обязательно определяют перед ЭКО (нормальными считаются значения от 1,2 до 5 нг/мл). Содержание гормона в крови ниже 0,8 нг/мл указывает на небольшой шанс успешной беременности, однако возможность зачать ребенка с использованием донорской яйцеклетки сохраняется.
УЗ-критерии овариального резерва яичников. Нажмите для увеличения
Резерв яичников после 40 лет
Женщинам старше 40 лет очень важно определить овариальный резерв перед прохождением цикла ЭКО.
Метод экстракорпорального оплодотворения считается более эффективным средством возможности забеременеть женщинам в таком возрасте по сравнению с другими способами искусственного зачатия Но пациентка, в возрасте 40 лет и более, создает риск выкидыша плода и подвергает своего ребенка хромосомным заболеваниям. Для профилактики таких случаев следует использовать донорскую яйцеклетку лучше женщин в возрасте до 40 лет. Такой метод повышает вероятность нормальной беременности (60-70%).
Динамические исследования и УЗИ для оценки фолликулярного запаса
Описание динамических исследований:
- Тест с КЦ, при котором измеряется количество ФСГ на третий или десятый ДЦ, после приема 100 мг кломифена цитрата , с пятого по девятый ДЦ. Чрезмерное количество ФСГ на 10 ДЦ свидетельствует о негативной пробе и, скорее всего, говорит о сокращении фолликулярного запаса.
- Тест с применением аГн-Рг, при котором эстрадиол определяется на второй ДЦ, а потом – на третий день после введения аГн-РГ, либо выявляется рост ФСГ спустя два часа после инъекционного введения препарата, указанного выше. Прирост количества эстрадиола в ответ на повышение уровня ФСГ, обусловленного введением аНг-РГ, дает возможность предвидеть итоги стимуляции суперовуляции.
Цели проведения УЗИ:
- Оценка объема яичника и численности антральных фолликулов (по мере старения организма наблюдается уменьшение размеров придатков) на 2-3 ДЦ. Об овариальном старении, которое иногда происходит до повышения уровня ФСГ, говорит небольшое число антральных фолликулов и маленький овариальный объем.
- Анализ кровотока в стромальных артериях. Существует прямая взаимосвязь между скоростью кровотока и числом фолликулов, полученных в результате ЭКО.
Эндометриоз входит в пятерку самых распространенных гинекологических заболеваний после доброкачественных заболеваний шейки матки, расстройств менструального цикла, воспалительных заболеваний урогенитального тракта и бесплодия [1]. От 2 до 10% (около 176 млн) женщин репродуктивного возраста во всем мире имеют эту патологию [2, 3]. По данным Федеральной службы государственной статистики, заболеваемость эндометриозом в России за последние 10 лет возросла на 72,9% [1]. Частота встречаемости эндометриоидных кист яичников (ЭКЯ) составляет 17—44% среди женщин, больных наружным генитальным эндометриозом [4]. Эндометриоз как причина бесплодия занимает второе место после воспалительных заболеваний матки и придатков. До 40% больных ЭКЯ сталкиваются с проблемами бесплодия [5]. Несмотря на многочисленные исследования, точные механизмы, посредством которых эндометриоз влияет на фертильность, до конца не выяснены [6, 7]. В настоящее время бесплодие у больных ЭКЯ наряду с другими значимыми причинами связывают с уменьшением овариального резерва яичников [8]. Под овариальным резервом понимают функциональный резерв яичника, который определяет способность последнего к развитию здорового фолликула с полноценной яйцеклеткой и адекватному ответу на овариальную стимуляцию. Овариальный резерв отражает количество находящихся в яичниках фолликулов (примордиальный пул и растущие фолликулы) и зависит от физиологических и патологических факторов. Одним из основных естественных факторов, который приводит к снижению овариального резерва, является возраст женщины [9]. Принадлежность к определенной этнической группе также может влиять на овариальный резерв. В исследованиях [10—12] установлено, что женщины из Индии, Юго-Восточной Азии, стран Карибского бассейна, Китая и Латинской Америки имели более низкий овариальный резерв по сравнению с женщинами того же возраста европейской расы и Кавказа. К патологическим факторам, приводящим к снижению овариального резерва, относятся: ЭКЯ, инфекции органов малого таза (в частности, хламидиоз, генитальный туберкулез [13]), хирургические вмешательства на яичниках, химиотерапия и радиационное облучение органов малого таза [14], избыточная масса тела [15] и курение [16]. Интоксикации различными химическими веществами, которые используются в промышленности, сельском хозяйстве в качестве пестицидов, гербицидов, растворителей, отходы промышленности (тяжелые металлы и продукты химического синтеза) также могут приводить к снижению овариального резерва [17, 18]. Существует много механизмов, которые приводят к нарушению овариального резерва при ЭКЯ. Еще в 1957 г. P. Hughesdon и соавт. [19] было описано, что в ткани коркового слоя яичника, располагающейся непосредственно возле ЭКЯ, имеются признаки метаплазии и дезорганизации. Барьер, отделяющий ткань яичника от кисты, состоит из фиброзной ткани. Недавние исследования показали, что эндометриоидная жидкость содержит ряд токсичных веществ, таких как провоспалительные цитокины и активные формы кислорода [20, 21]. Данные вещества вызывают фиброз в окружающих кисту тканях яичника и снижение количества стромальных клеток в корковом слое яичника. Впоследствии фиброз совместно с активными формами кислорода приводит к снижению ангиогенеза, уменьшению плотности капилляров в тканях яичника [22]. Снижение васкуляризации в корковом слое яичника при ЭКЯ может привести к ухудшению кровоснабжения фолликулов и их потере. В корковом слое яичников при эндометриозе происходит ускоренный рост фолликулов с последующим истощением и снижением их количества. Эта теория «выгорания» была предложена M. Dolmans и соавт. [23] в 2007 г. Данная теория была подтверждена в исследованиях M. Kitajiama и соавт. [24]. Ими было выявлено значительное увеличение процентного содержания первичных фолликулов в корковом слое яичника с ЭКЯ по сравнению с интактным яичником. В данных исследованиях установлено, что в яичниках с эндометриоидными кистами может быть активировано раннее развитие фолликулов, увеличение количества атрезированных фолликулов, нарушение регуляции отбора фолликулов, снижение пула ранних фолликулов, в результате чего исчерпывается пул примордиальных фолликулов. Также группой исследователей высказано предположение, что воспаление и фиброз со сниженной васкуляризацией и повышением оксидативного стресса, которые наблюдаются в корковом слое яичников при эндометриоидных кистах, приводят к нарушению фолликулогенеза.
В работах Л.В. Адамян и соавт. [25, 27, 31, 34] было показано нарушение фолликулогенеза яичников женщин с эндометриозом, характеризующееся снижением общего числа фолликулов всех стадий развития. У больных ЭКЯ выявлено резкое снижение числа примордиальных фолликулов, растущих фолликулов. При этом степень уменьшения числа фолликулов в яичниках женщин с эндометриозом зависит от стадии распространения патологического процесса, возраста пациентки. В качестве возможных причин бесплодия при ЭКЯ рассматриваются дистрофические процессы в гранулезных клетках фолликулов, изменение состава фолликулярной жидкости, повышенный апоптотический индекс клеток гранулезы, дегенерация ооцитов [27]. Эндометриоидные клетки секретируют исключительно высокий уровень цитокинов и хемокинов. Цитокины, такие как интерлейкин (ИЛ)-1β, ИЛ-6 и фактор некроза опухоли, и хемокины — ИЛ-8, моноцитарный хемоаттрактантный протеин (МСР)-1, могут вызвать активацию клеток гранулезы и преждевременное развитие фолликулов с последующим снижением их количества [28]. Прямо или косвенно эти вещества могут приводить к активации в фолликулярных клетках каскада сигнальных молекул — циклический аденозинмонофосфат протеинкиназы (cAMP/PKA), тирозинкиназа/сигнал-преобразователя и активатора транскрипции (JAK/STAT), ядерного фактора kappa B (NF-κB), фосфатидилинозитол-3-киназы (PI3K) и внутриклеточного кальция, что приводит к преждевременной активации роста фолликулов. В эндометриоидной ткани в большом количестве производится простагландин E2 (PGE2), который через аденозинмонофосфат протеинкиназы-α (cAMP/PKA) активирует путь митогенных протеинкиназ (MAPKs), протеин 38 (р38) в ряде типов клеток, включая клетки гранулезы и текаклетки в фолликулах. Можно предположить, что PGE2 и другие эйкозаноиды, образующиеся в воспалительной среде, окружающей эндометриоидную кисту, могут влиять на скорость активации фолликулов и их атрезию [29].
Большинство авторов [30] отмечают более низкие результаты ВРТ у женщин с генитальным эндометриозом в сравнении с другими факторами бесплодия (трубно-перитонеальный, мужской и др.). При этом указывают на худшее качество ооцитов, снижение частоты их оплодотворения и последующего дробления эмбрионов, а также снижение частоты имплантации даже при «малых» формах наружного генитального эндометриоза. М. Hull и соавт. отмечают, что у пациенток с эндометриозом яичников нарушаются процессы оплодотворения ооцитов и дробления полученных эмбрионов in
vitro
. По данным А. Pellicer и соавт., исследование эмбрионов на ранних стадиях развития показало относительно низкое число бластомеров у эмбрионов от пациенток с эндометриозом по сравнению с контролем, а также повышение индекса эмбрионов, остановившихся в развитии в условиях оплодотворения и доимплантационного развития
invitro
. В литературе имеются данные о низкой способности к имплантации эмбрионов у женщин с эндометриоз-ассоциированным бесплодием. Предполагают, что причиной неудач при лечении бесплодия с использованием репродуктивных технологий являются неполноценные яйцеклетки, развитие которых происходило в субоптимальных условиях. В работах Л.В. Адамян и соавт. [31] обнаружены не только количественные, но и «качественные» нарушения фолликулогенеза у пациенток с эндометриозом яичников. Так, при гистологическом исследовании фрагментов яичников с эндометриоидными кистами отмечено большое число фолликулов с различными признаками дегенерации (изменение формы и размытые границы фолликула, ооцита и его ядра, фолликулярных клеток; частично деконденсированный хроматин, локализованный по всему ядру; утолщение, расслоение, гиалиноз базальной мембраны фолликула; формирование межклеточных пространств; нечеткая граница между слоями ткани – теки внутренней и наружной; фолликулярная жидкость различной оптической плотности, неравномерно прокрашенная эозином; крупные вакуоли в ооплазме; дезорганизация клеток гранулезы; изменение ширины прозрачной оболочки). Молекулярно-биологические подходы позволили выявить генетические маркеры, указывающие на возможную предрасположенность к эндометриозу. Изучение полиморфизма генов детоксикации ксенобиотиков и метаболизма эстрогенов (цитохрома Р450 и глутатион-S-трансферазы) позволило обнаружить мутантные аллели этих генов (GSTM 1 0/0, GSTT 1 0/0) у больных эндометриозом в сочетании с медленной формой N-ацетилтрансферазы. При обнаружении у женщин мутации гена эритроцитарной эстеразы D*7 (ESD*7) или гена сывороточной эстеразы D*5 (ESD*5) можно предполагать повышенную предрасположенность к эндометриозу яичников в сочетании с эндометриозом брюшины (ESD*7) и к образованию эндометриоидных кист яичников (ESD*5) [32, 33]. Таким образом, экспрессия генов, приводящих к развитию эндометриоза, может влиять на фолликулообразование на ранних стадиях формирования яичника. Дефект фолликулогенеза, имеющий место в эмбриональном периоде, в последующем может проявиться как в образовании исходно низкого числа фолликулов, так и в нарушении функции фолликулярных клеток [34]. Данные исследования подтверждают теорию о том, что ЭКЯ могут привести к повреждению яичников до хирургического вмешательства. При проведении оперативного лечения при ЭКЯ важным аспектом является изучение состояния овариального резерва до оперативного вмешательства. Это позволит оценить степень повреждения ткани яичников до операции, выработать индивидуальную тактику ведения женщин с ЭКЯ и восстановить репродуктивную функцию у данных пациенток.
Существуют следующие критерии, на основании которых можно оценить состояние овариального резерва: 1) возраст женщины; 2) концентрация фолликулостимулирующего гормона (ФСГ), ингибина В, эстрадиола (Е2), антимюллерова гормона; 3) ультразвуковые характеристики яичников: число антральных фолликулов, объем яичников, показатели внутрияичникового кровотока. Проведенные в последние годы исследования [35, 36] показали, что скорость исчезновения фолликулов увеличивается в 2 раза, когда примордиальный пул уменьшается до 25 000 фолликулов, в норме это соответствует возрасту 37,5 года. Этот возраст определяется как критический, после которого овариальный резерв резко снижается. В качестве первого гормонального теста, определяющего овариальный резерв, было предложено измерение уровня ФСГ на 2—3-й день менструального цикла (базальный уровень). Но в разных менструальных циклах уровень ФСГ может колебаться от высоких до низких значений. Это является настораживающим в отношении снижения овариального резерва пациентки, но не абсолютным маркером состояния функции яичников [37]. В последующих исследованиях [38] было выявлено, что ведущую роль в регулировании уровня ФСГ в начале менструального цикла играет ингибин В, специфический белок, по своей структуре сходный с трансформирующим фактором роста. Ингибин В представляет собой гетеродимерный гликопротеин, состоящий из двух субъединиц — α и β, с молекулярной массой около 32 кД каждая. Этот белок вырабатывается клетками Сертоли яичника и играет важную роль в регуляции фолликулогенеза. Клетки гранулезы малых антральных фолликулов яичника вырабатывают высокие концентрации ингибина В, и именно это определяет базальный уровень ФСГ в начале менструального цикла [39]. Выяснилось, что более низкий уровень ингибина В в начале менструального цикла отражает уменьшенную популяцию малых антральных фолликулов и вызывает более резкий рост концентрации ФСГ, что в итоге приводит к быстрому росту доминантного фолликула и к более ранней овуляции. Подобные механизмы имеют место при уменьшенном овариальном резерве [38].
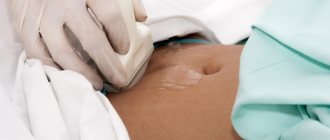
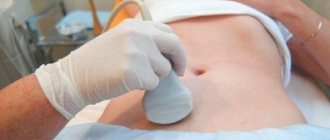
Важная роль в оценке овариального резерва принадлежит ультразвуковому исследованию. В настоящее время объем яичников определяют на 2—5-й день цикла и вычисляют на основании трех измерений, сделанных в двух перпендикулярных плоскостях, по формуле: V
=0,5236×
L
×
W
×
T
, где
L
— длина,
W
— ширина,
T
— толщина яичника. Установлено, что объем яичника менее 3 см3 свидетельствует о плохом прогнозе в отношении овариального резерва [40]. Подсчет числа антральных фолликулов является более точным методом оценки овариального резерва. Согласно мнению ряда исследователей [39, 40], можно выделить три группы яичников женщины в зависимости от данного показателя: неактивные (менее 5 фолликулов), нормальные (5—15) и поликистозные (более 15). Адекватное кровоснабжение яичников крайне необходимо для их нормального функционирования.
Одним из основных допплерометрических критериев, позволяющих прогнозировать ответ яичников на стимуляцию, является пиковая систолическая скорость (ПСС) кровотока в сосудах стромы яичника. При недостаточном ответе на стимуляцию средняя ПСС стромальных артерий на 2—3-й день цикла оказалась в 2 раза ниже, чем при нормальном ответе. Отмечено повышение пульсационного индекса (ПИ) и индекса резистентности (ИР) перифолликулярных сосудов яичников пациенток с недостаточным ответом на стимуляцию и нормальным уровнем ФСГ [41]. К показателям сниженного овариального резерва и недостаточного ответа относятся низкая ПСС (менее 10 см/с), высокие величины пульсационного индекса и индекса резистентности.
Определение уровня антимюллерова гормона (АМГ) в настоящее время считается самым точным количественным методом оценки овариального резерва [42]. АМГ является представителем семейства трансформирующих факторов роста β, играет важнейшую роль в эмбриогенезе мужской особи млекопитающих. АМГ продуцируется клетками Сертоли, что вызывает регрессию органов мюллерова протока (маточные трубы, матка и верхняя часть влагалища). В яичниках АМГ вырабатывается от пренатального периода (с 32-й недели эмбрионального развития) до менопаузы и несет ответственность за переход покоящихся примордиальных фолликулов в фазу активного роста, а также за выбор чувствительных к ФСГ фолликулов на ранней антральной стадии. Этот гормон выделяется клетками гранулезы растущих фолликулов — от преантральной стадии до размера антральных фолликулов 6—8 мм в диаметре. После достижения фолликулами 8 мм и более уровень АМГ резко снижается, возрастает активность ароматазы и соответственно продукция эстрадиола. АМГ характеризует фолликулы на стадии, предшествующей гормонально-зависимому периоду роста фолликулов, защищает гранулезу растущих фолликулов от избыточного митогенного влияния ФСГ. Это позволяет получить информацию о более глубоких процессах фолликулогенеза и оценить число растущих фолликулов на гормончувствительной стадии их роста. Нормативными значениями АМГ считаются 1,0—2,5 нг/мл. Снижение уровня АМГ свидетельствует об уменьшении овариального резерва.
В 2011 г. Европейским обществом репродукции человека и эмбриологии (European Society of Human Reproduction and Embryology — ESHRE) [43] создана рабочая группа, которая утвердила стандартные критерии для определения «сниженного овариального резерва». Данные критерии были названы «болонскими критериями». По ESHRE консенсусу, основанием для констатации сниженного овариального резерва должны быть два из следующих трех критериев: возраст пациентки 40 лет и старше; плохой ответ яичников на стимуляцию овуляции (3 ооцита и менее); низкие показатели АМГ (менее 0,5—1,1 нг/мл) и сниженное количество антральных фолликулов (менее 5—7 по данным ультразвукового исследования). Таким образом, комплексное исследование показателей овариального резерва у женщин репродуктивного возраста с ЭКЯ на этапе до хирургического лечения позволит создать целостную картину степени повреждения овариальной ткани и выработать ранжированный подход к лечению данных пациенток. Мнение исследователей относительно влияния эндометриоидных образований яичников на изменение уровня АМГ неоднозначно. В исследованиях [44] у большинства пациенток с эндометриозом яичников значения АМГ не отличались от таковых в группе сравнения. Подобные результаты были получены авторами в работе [45]. Другие исследователи [46] выявили низкий уровень АМГ у пациенток с эндометриозом яичников различной стадии распространения. Y. Hwu и соавт. [47], оценивая концентрацию АМГ, получили достоверно низкие значения АМГ при двусторонних эндометриоидных образованиях яичников по сравнению с односторонними. Данные исследования подтверждают необходимость поиска более точных маркеров овариального резерва.
В настоящее время много внимания уделяется определению микро-РНК в качестве нового неинвазивного маркера эндометриоза, а также в качестве маркера снижения овариального резерва.
Микро-РНК (миРНК) — малые некодирующие молекулы РНК длиной в среднем 22—24 нуклеотида. Были открыты в 1993 г. Ambros и соавт. Микро-РНК принимают участие в транскрипционной и посттранскрипционной регуляции экспрессии генов путем РНК-интерференции [48]. Учеными установлена связь микро-РНК с пролиферацией эндометриоидных клеток. Группой исследователей во главе с L. Ramón [49] проанализировано несколько миРНК, связанных с ангиогенезом и ангиогенными факторами, такими как сосудистый эндотелиальный фактор роста-А (VEGF-A) и тромбоспондин-1 (TSP-1), в эндометриоидных поражениях (ЭКЯ, перитонеальные поражения и ректовагинальные узлы) и в эутопическом эндометрии женщин с эндометриозом. Авторы использовали новейшие методы — полимеразной цепной реакции (ПЦР) в реальном времени (TaqMan), чтобы оценить экспрессию миРНК (миР-15b,-16, -17−5p,-20a, -21, -125a, -221 и -222), в то время как экспрессия VEGF-A и TSP-1 мРНК изучалась с помощью метода ПЦР в реальном времени; содержание белков VEGF-A и TSP-1 определялось с помощью количественного метода ELISA. В исследование включены 58 женщин с эндометриозом и 38 женщин контрольной группы. Согласно результатам исследования, в парных образцах тканей ЭКЯ обнаружены значимо более низкие показатели мРНК VEGF-A (p
=0,02) и экспрессии самого белка (
p
=0,002), чем в эутопическом эндометрии, и более высокая экспрессия миР-125a (
p
=0,003) и миР-222 (
p
<0,001). Однако в ткани овариальной эндометриомы выявлены значимо более высокая экспрессия ангиогенного ингибитора TSP-1 и более низкая экспрессия миР-17−5p, чем в эутопическом эндометрии (
p
<0,001). Кроме того, обнаружены значимые обратные корреляции между экспрессией миР-222 и содержанием белка VEGF-A (
r
=–0,267;
p
=0,018) и между миР-17−5p и содержанием белка TSP-1 (
r
=–0,260;
p
=0,022). В перитонеальных поражениях продемонстрировано значимое увеличение содержания VEGF-A по сравнению с овариальными эндометриомами (
p
<0,01). Авторы [49] пришли к заключению, что уровень экспрессии миРНК, связанных с ангиогенезом, различался в эутопическом эндометрии и в ткани овариальной эндометриомы. Эти различия могут оказать влияние на экспрессию ангиогенных факторов, играющих важную роль в патогенезе и патофизиологии эндометриоза.
Авторы следующего исследования [50] впервые провели анализ транскриптом — микро-РНКома (transcriptome-microRNAome) в ткани эндометриомы и в эутопическом эндометрии, используя новейшую технологию секвенирования (sequencing technology). Авторам удалось воспроизвести более 54 млн независимых микро-РНК в 19 клинических образцах, при этом экспрессия некоторых микро-РНК была повышена, а экспрессия других — существенно снижена. Выявлено 10 микро-РНК, экспрессия которых повышена (миР-202, 193a-3p, 29c, 708, 509−3-5p, 574−3p, 193a-5p, 485−3p, 100, и 720), и 12 микро-РНК, экспрессия которых существенно снижена (миР-504, 141, 429, 203, 10a, 200b, 873, 200c, 200a, 449b, 375, и 34c5p), в ЭКЯ по сравнению с эутопическим эндометрием. Функциональная значимость этих различий была проверена в исследовании, выполненном на стромальных фибробластах эндометрия in
vitro
, которое показало, что во внеклеточном матриксе экспрессия миР-29c была снижена, в то время как экспрессия миР-29c существенно повышена. Этот новый подход подтверждает вклад микро-РНК в патофизиологию эндометриоза. Многочисленные микро-РНК, экспрессирующиеся в яичниках, регулируют рост числа фолликулов, атрезию, овуляцию и стероидогенез и играют важную роль в нарушении функции яичников [51]. Учеными [52] установлено, что микро-РНК вовлечены в пролиферацию и апоптоз клеток гранулезы. Так, в недавних исследованиях [53] установлено, что микро-РНК-143 подавляет образование примордиальных фолликулов, уменьшая экспрессию циклин-зависимых киназ 4 и 6 и циклинов B1, D2 и E2 в прегранулезных клетках. Кроме того, микро-РНК-181а подавляет пролиферацию клеток гранулезы в яичниках мышей, активируя рецептор IIA [54], микро-РНК-26b стимулирует апоптоз клеток гранулезы яичников [55]. Помимо этого, уменьшение в плазме крови уровня микро-РНК-22−3р в значительной степени коррелирует со снижением овариального резерва [56]. Сверхэкспрессия микро-РНК-23а усиливает апоптоз в клетках гранулезы [52].
В настоящее время основой диагностики и лечения различных форм эндометриоза служит хирургическое вмешательство. По данным проспективных когортных исследований [57, 58], среди бесплодных женщин с умеренной и тяжелой стадией эндометриоза с последующей лапароскопией и удалением эндометриоидных поражений спонтанная беременность наступает у 52—69% женщин. В то же время остается открытым вопрос в отношении влияния хирургического лечения женщин с ЭКЯ на овариальный резерв. Резекция яичника может непреднамеренно привести к повреждению овариального резерва. M. Coccia и соавт. [59] провели проспективное когортное исследование с участием 302 пациенток, которым выполнялась лапароскопия с целью удаления ЭКЯ с марта 1993 г. по ноябрь 2007 г. Установлено, что женщины, которым выполнялась двусторонняя цистэктомия, на 5 лет раньше вступали в климакс, чем пациентки с односторонней резекцией яичников. В исследовании S. Takae и соавт. [60] подтверждено негативное влияние резекции яичников при эндометриоидных кистах на овариальный резерв, что является фактором риска преждевременного истощения яичников. Данные исследования [61] подтверждают необходимость длительного наблюдения за овариальным резервом пациенток, перенесших резекцию яичника по поводу ЭКЯ. Влияние резекции яичников при эндометриоидных кистах на овариальный резерв определяется уровнем АМГ в сыворотке крови после оперативного вмешательства. E. Somigliana и соавт. (2012) отметили снижение овариального резерва до 53% после лапароскопического удаления ЭКЯ. Согласно данным ряда исследователей, возможной причиной снижения овариального резерва является удаление здоровой ткани яичника вместе с эндометриоидным образованием. Многие исследователи сообщили о наличии примордиальных фолликулов, прилегающих к стенке кисты, в значительном количестве образцов эндометриоза (J. Shi J, 2011; D. Romualdi, 2011; E. Dogan, 2011; H. Oh и соавт.). Так, M. Kitajima и соавт. [62] в своих исследованиях подтвердили наличие нормальной ткани яичника в энуклеированной эндометриоидной кисте, в результате чего снижение уровня АМГ происходило на 42% от исходного.
Таким образом, при лечении пациенток репродуктивного возраста с ЭКЯ самым важным остается вопрос сохранения фертильности. При удалении эндометриоидной кисты следует соблюдать все принципы микрохирургической операции с учетом особенностей щадящего воздействия инструмента, режимов энергии (электро-, лазерная, крио-, плазма, ультразвук и т. д.) на ткань яичника (энуклеация только пораженных участков) для максимального сохранения овариального резерва [63]. До настоящего времени не имеет однозначного ответа вопрос о целесообразности удаления капсулы ЭКЯ при ее небольшом размере (до 30 мм). Согласно Глобальному консенсусу по современному ведению эндометриоза 2013 г. [64], лапароскопическую эксцизию следует проводить при ЭКЯ размером более 4 см в диаметре. Как было сказано выше, наличие ЭКЯ приводит к раннему развитию фолликулов и их атрезии, нарушается регуляция отбора фолликулов, в результате чего исчерпывается пул примордиальных фолликулов, качество оставшихся примордиальных фолликулов оказывается низким. Таким образом, наличие эндометриоидных кист и связанные с ними структурные изменения ткани в корковом слое яичников могут быть причиной снижения овариального резерва. Рядом ученых [65] установлено, что эти процессы наблюдаются и при ранней стадии развития ЭКЯ, начиная от 1 до 4 см. Данные результаты являются аргументом против выжидательной тактики в случае ЭКЯ. Ранняя диагностика и хирургическое вмешательство могут быть полезными для женщин с эндометриозом, чтобы сохранить функцию яичников.
Также остается спорным вопрос, является ли повреждение ткани яичников во время хирургического удаления эндометриоидных кист более серьезным, чем повреждение коркового слоя яичников в результате токсического влияния эндометриоидной кисты. Согласно ряду исследований [66], выявлена статистически значимая корреляция между скоростью снижения уровня АМГ в сыворотке крови и диаметром эндометриоидной кисты и предоперационным уровнем сывороточного АМГ. Скорость снижения уровня АМГ после операции была значительно выше в подгруппе женщин с эндометриоидными кистами диаметром более 7 см, чем в подгруппе женщин с ЭКЯ диаметром менее 7 см. Снижение овариального резерва находится в обратной зависимости от предоперационного уровня АМГ в сыворотке крови. Возраст пациенток является фактором, который негативно влияет на овариальный резерв [66]. В исследованиях T. Lind и соавт. [67] показано выраженное снижение уровня АМГ при двусторонних ЭКЯ, чем при одностороннем поражении яичника. Значительное снижение уровня АМГ было у женщин с исходно высоким и средним уровнем — на 23 и 43% через 3 и 6 мес соответственно. Женщины с исходно низким уровнем АМГ имели минимальные или нулевые изменения после оперативного лечения. Послеоперационное снижение уровня АМГ было больше через 3 мес у женщин со значительным интраоперационным кровотечением (500 и 700 мл). Возраст пациенток, размер кисты, продолжительность операции не были предикторами послеоперационного снижения уровня АМГ в данном исследовании.
Спорным остается вопрос о выборе энергии при хирургическом удалении ЭКЯ с позиций сохранения овариального резерва. Известно, что более высокий риск повреждения тканей при использовании монополярной коагуляции. Это связано с тем, что монополярная коагуляция оказывает отсроченное коагулирующее действие на ткани яичника и не всегда предсказуема в отношении глубины воздействия [68]. Отличием биполярной электрохирургии является локальность воздействия, что позволяет контролировать границы деструкции. Так, в исследовании R. Horace и соавт. [69], в которое были включены 22 женщины с односторонней эндометриоидной кистой диаметром более 30 мм, без предшествующего ранее хирургического вмешательства и не имеющие беременность в анамнезе, установлено, что до операции (удаление ЭКЯ с использованием плазменной энергии) средние значения АМГ составили 3,9±2,6 нг/мл, через 3 мес после операции — 2,3±1,1 нг/мл и в конце периода наблюдения 3,1±2,2 нг/мл. Уровень АМГ более 2 нг/мл отмечен в 71% случаев в послеоперационном периоде (в конце наблюдения) против 76% случаев до операции. Эти исследования подтверждают, что биполярная коагуляция в отличие от плазменной энергии и СО2-лазера имеет более выраженное отрицательное влияние на состояние овариального резерва. Наиболее бережное влияние на ткань яичника оказывает применение СО2-лазера. М.Ф. Доффман и соавт. (2013) в своих исследованиях показали наиболее щадящее воздействие аргоноплазменной коагуляции на ткань яичника в отличие от биполярной. А.И. Давыдов и соавт. (2012) считают, что систему Plasma-Jet отличает не только минимальное повреждающее воздействие на ткань яичника, но и полная деструкция эндометриоидной выстилки эндометриоидной кисты. Ряд ученых указывают на преимущество использования шовной техники с целью гемостаза. В исследованиях A. Ebert и соавт. [70] показана высокая эффективность применения желатинового-тромбинового матрикса. Таким образом, в связи с противоречивыми мнениями о сохранности овариального резерва при ЭКЯ, отсутствием единого взгляда на влияние различных хирургических энергий на овариальную ткань, а также в ряде случаев малочисленностью и разнородностью групп пациенток, включаемых в исследование, возникает необходимость в продолжении исследований по изучению овариального резерва у женщин с ЭКЯ с использованием современных молекулярно-генетических методов.
Дата подачи рукописи:
10.02.2017
Источники финансирования:
отсутствуют.
Финансовый конфликт интересов:
отсутствует.
Иные формы конфликта интересов:
отсутствуют.