Что такое гистероскопия
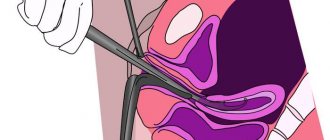
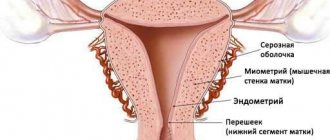
Гистероскопия — это разновидность эндоскопического обследования, используемая в гинекологии. С помощью специального аппарата (гистероскопа) врач осматривает полость матки, а при необходимости выполняет и некоторые лечебные манипуляции.
Изображение передается на экран, поэтому за манипуляцией могут следить сразу несколько специалистов. Процедура болезненная, поэтому должна проводиться под общим обезболиванием.
Процедура позволяет осмотреть полость матки и ее придатки
Показания к проведению
Гистероскопия используется для диагностики и лечения многих заболеваний репродуктивной системы.
- Дисфункциональные маточные кровотечения, которые могут быть связаны с гиперпластическими процессами.
- Миоматозные узлы в матке.
- Наличие синехий в полости матки после воспалительных процессов, операций.
- Диагностика полипов и рака эндометрия.
- Наличие внутриматочных перегородок, приводящих к бесплодию.
- Патология развития матки и ее придатков.
- Наличие погибшего плодного яйца или его остатков в полости матки — после аборта или замершей беременности.
- Инородное тело в полости матки.
- Невозможность извлечения внутриматочной спирали вследствие ее приращения к стенкам матки.
- Диагностика маточного бесплодия.
- Лечебные манипуляции при гиперпластических процессах эндометрия.
Показаний для проведения гистероскопии очень много, поэтому эта процедура осуществляется достаточно часто. Несмотря на то, что при гистероскопии проводится лечение бесплодия, сама по себе манипуляция травматичная. После нее необходимо время для восстановления нормально функционирующего эндометрия, который способен будет принять плодное яйцо и надежно закрепить его.
Материал и методы
Работа выполнена на базе гинекологического отделения ГБУЗ МО Московского областного научно-исследовательского института акушерства и гинекологии (МОНИАГ). За 2016—2019 гг. нами были обследованы и прооперированы 19 женщин с эктопической беременностью в зоне рубца на матке после кесарева сечения.
Всем больным проведено полное клинико-лабораторное обследование.
Ультразвуковое исследование проводилось на аппарате VOLUSONE 10 GE и WS80A SAMSUNG MEDISON с применением конвексного и вагинального датчика (трансабдоминальное и трансвагинальное сканирование) в режиме «серой шкалы». Для контроля локализации сосудистой сети хориона — с применением режима цветового допплеровского картирования. В задачи УЗИ при наличии беременности в рубце входило ее подтверждение, уточнение гестационного срока по копчико-теменному размеру эмбриона, определение наличия остаточного (резидуального) миометрия в зоне рубца, определение признаков врастания хориона (наличие маточной грыжи и выбухания хориальной ткани в сторону мочевого пузыря, изменения хориальной ткани в виде лакун), предположительное определение степени деструктивных изменений миометрия, стенки мочевого пузыря и шейки матки.
Статистическая обработка результатов исследования проводилась с использованием программ Microsoft Excel, Statistica.
Чем может помочь процедура
Бесплодие может наблюдаться вследствие многих причин. Они могут быть гормональными — когда в организме женщины недостаточно гормонов, которые необходимы для поддержания беременности и сохранности плодного яйца. Также бесплодие может быть вызвано маточными факторами:
- аномалии строения самой матки — инфантильная, двурогая, наличие перегородок в ее полости;
- непроходимость маточных труб — вследствие спаек, заращения их полости или входа в трубу;
- наличие спаек в полости самой матки — плодное яйцо не может проникнуть в нее и закрепиться в эндометрии;
- гиперпластические изменения эндометрия — к такой слизистой плодное яйцо не может прикрепиться.
Гистероскопия может помочь устранить эти препятствия для возникновения беременности. При инфантильной или двурогой матке процедура может только помочь установить диагноз, но лечение здесь невозможно. Если же имеются перегородки, то их можно разрушить с помощью гистероскопа. То же касается и спаечных процессов — любые, даже самые плотные синехии поддаются разрушению и удалению во время этой процедуры.
Гистероскоп позволяет удалить спайки, полипы эндометрия
Очистить можно и полость маточных труб. Для устранения их заращения используется пневмогистероскопия — когда маточные трубы раздуваются воздухом и спайки разрываются. При гиперплазии эндометрия проводится полное выскабливание полости матки с удалением всей слизистой оболочки. После этого женщине назначается курс гормональной терапии для восстановления нормального эндометрия.
Многие женщины, которым назначалась процедура, отмечают, что она помогла им забеременеть. Хотя до этого другие методы лечения бесплодия оказывались неэффективными.
В настоящее время вызывает тревогу существенное увеличение частоты оперативного родоразрешения как за рубежом, так и в России, поскольку стремление решить все акушерские вопросы с помощью операции оказалось несостоятельным. По данным мировой литературы [6], каждая четвертая женщина родоразрешается путем кесарева сечения, и у каждой пятой из них послеоперационный период протекает с осложнениями. Число случаев кесарева сечения в Московском областном НИИ акушерства и гинекологии (МОНИИАГ), концентрирующем в том числе пациенток с оперированной маткой, составило 23,7% в 2008 г., 24,9% — в 2009 г. и 24,3% — в 2010 г. Число кесаревых сечений в Московской области варьирует от 17,7 до 20,6%, при этом имеется явная тенденция к увеличению числа оперативных родов как по Московской области в целом, так и в отдельных районах, что соответственно влечет за собой увеличение количества послеоперационных осложнений.
По данным МОНИИАГ [4], в структуре осложненных форм гнойного воспаления послеродовые осложнения стабильно занимают второе место, уступая место лишь осложнениям, возникающим при применении внутриматочных контрацептивов; при этом в соотношении 9:1 доминируют осложнения после оперативных родов. Послеродовые гнойно-воспалительные заболевания до настоящего времени являются одной из основных причин материнской заболеваемости и смертности. Наиболее распространенным проявлением послеродовой инфекции служит эндомиометрит, число случаев которого после кесарева сечения достигает 20%. Послеродовой эндомиометрит является ведущей причиной формирования несостоятельного рубца на матке и генерализации инфекции, а основой формирования состоятельного рубца — адекватность репаративных процессов в области раны на матке. Течение процессов заживления определяется большим количеством факторов. При неадекватной перфузии раневой зоны создается область критической тканевой гипоксии с нарушением жизнедеятельности клеток миометрия [1]. В такой ситуации первой мишенью для инфекции становятся швы на матке.
На базе гинекологического отделения МОНИИАГ за 2006-2011 гг. обследованы и прооперированы 104 пациентки с несостоятельным рубцом на матке: 83 родильницы в различные сутки после кесарева сечения на фоне эндомиометрита различной степени тяжести и 21 пациентка на этапе прегравидарной подготовки к последующей беременности.
Всем пациенткам проведено комплексное обследование и интенсивное лечение с обязательным хирургическим компонентом. Варианты лечения изменялись в зависимости от тяжести заболевания:
1-й вариант — консервативно-хирургическое лечение, при котором хирургическим компонентом была гистероскопия (при этом проводилось удаление патологического субстрата и лигатур, промывание полости матки растворами антисептиков, активная аспирация и дренирование полости матки) — 24 (23,1%) больных;
2-й вариант — органосберегающее хирургическое лечение — метропластика проведена 41 (39,4%) пациентке с неблагоприятным акушерским анамнезом (потеря детей в родах или их тяжелая травма), когда при купировании воспалительного процесса после консервативно-хирургического лечения сохранялся значительный дефект стенки матки, представляющий реальную угрозу для ее разрыва при последующей беременности. Техническими особенностями выполнения данной операции были следующие:
— тщательная мобилизация передней стенки матки и задней стенки мочевого пузыря;
— иссечение всех некротизированных и деструктивных тканей нижнего маточного сегмента до достижения неизмененных участков миометрия, полное удаление остатков старого шовного материала;
— наложение однорядного вторичного шва на матку (мышечно-мышечного);
— иглу вкалывали, отступив 1-1,5 см от края раны, оптимальное расстояние между швами составляло 1-1,5 см;
— последующее закрытие области вторичных швов осуществлялось за счет задней стенки мочевого пузыря или пузырно-маточной складки, которые фиксировали к серозному покрову матки выше линии швов на ней отдельными лигатурами;
— в качестве шовного материала использовали только рассасывающиеся синтетические нити (викрил, монокрил, полисорб);
3-й вариант — радикальное хирургическое лечение предпринято нами у 18 (17,3%) родильниц при прогрессировании или генерализации воспалительного процесса [3].
Метропластика в отсроченном периоде проведена 21 (20,2%) пациентке при выявлении несостоятельного рубца на матке на этапе планирования следующей беременности (кесарево сечение у этой группы пациенток было выполнено от 1 года до 7 лет назад как в плановом порядке, так и по экстренным показаниям).
Результаты лечения: летальных исходов и осложнений не было. У 7 пациенток, которым произведена пластика нижнего сегмента матки, через 1-2,5 года наступила беременность, закончившаяся рождением живых доношенных детей.
На основании собственного опыта авторов обследования и лечения пациенток с несостоятельными швами или рубцом на матке после кесарева сечения выделены наиболее значимые факторы риска нарушения его формирования и представлены особенности клинического течения эндомиометрита в современных условиях.
Факторы риска формирования несостоятельного рубца на матке после кесарева сечения
Наиболее значимыми факторами риска развития гнойно-септических осложнений после кесарева сечения являются следующие:
— инфекционно-воспалительные акушерские и гинекологические заболевания в анамнезе — 100%;
— предшествующее бесплодие — 22,6%;
— перенесенные или имеющиеся хронические заболевания бронхолегочной системы — 30%;
— предлежание плаценты в разрез при кесаревом сечении — 40%;
— проведение операции в условиях резкого истончения нижнего маточного сегмента — 23,6%;
— наличие технических погрешностей в ходе операции: использование методики Гусакова, применение грубых ручных приемов выведения головки, использование непрерывного шва для зашивания матки, применение реактогенного материала, проведение неадекватного гемостаза; продолжительность операции более 2 ч, патологическая кровопотеря.
Этиология послеродового эндомиометрита
В настоящее время существенно изменился характер возбудителей, вызывающих послеродовые осложнения — возрос удельный вес микробных ассоциаций, что значительно утяжеляет течение и усложняет лечение послеоперационных гнойно-септических осложнений. Ведущая роль в этиологии послеродового эндомиометрита принадлежит условно-патогенной микрофлоре, в 80-90% случаев ассоциациям аэробных и анаэробных неспорообразующих микроорганизмов, составляющих нормальную микрофлору половых путей у женщин [8]. К потенциальным возбудителям заболеваний относят грамположительные (энтерококки, золотистый и эпидермальный стафилококки, стрептококки групп А, В и др.) и грамотрицательные (кишечная палочка, клебсиелла, протей, энтеробактерии, синегнойная палочка) аэробные бактерии. Среди анаэробных бактерий встречаются бактероиды, пептококки, пептострептококки. Установлено, что патогенность анаэробов повышается в присутствии факультативно-аэробных микроорганизмов, в частности кишечной палочки [1]. При легких формах заболевания ассоциации выявлены у 29,1%, при тяжелых — у 62,5% больных.
Клиническое течение послеродового эндомиометрита
В типичных случаях на 3-5-е сутки послеродового периода появляются боли внизу живота, гипертермия, размеры матки значительно превышают таковые, соответствующие нормальным инволютивным срокам, матка болезненна при пальпации. Лохии мутные, иногда кровянисто-гнойные, с запахом. Признаки интоксикации либо отсутствуют, либо выражены умеренно. При тяжелых формах выражена общая интоксикация. При этом характерны головная боль, слабость, тахикардия, ознобы, нарушения сна, аппетита, сухость во рту, парез кишечника. У таких больных матка увеличена, резко болезненна при пальпации, лохии гнойные, с ихорозным запахом. Характерны лейкоцитоз, повышенная СОЭ.
Однако в последние десятилетия отмечаются значительные изменения в клиническом течении послеродового эндомиометрита, связанные в том числе со значительным изменением контингента беременных — преобладанием пациенток с различными экстрагенитальными заболеваниями, бесплодием, смешанной вирусно-бактериальной инфекцией, перенесших ЭКО, пациенток с невынашиванием, пожилых первородящих. Негативную роль играет также нерациональное применение антибиотикопрофилактики и антибиотикотерапии во время беременности, в родах и послеродовом периоде.
Особенностями клинического течения эндомиометрита в современных условиях являются:
— поздняя клиническая (иногда после выписки из стационара) манифестация заболевания;
— изначально хроническое течение заболевания или наличие короткой «острой» фазы манифестации с дальнейшим «стертым» клиническим течением;
— «стертое» течение послеродового эндомиометрита, часто диагностируемое как гемато- и лохиометра, субинволюция матки [2];
— преобладание инфильтративных и некротических форм воспаления в отсутствие типичных клинических и лабораторных признаков инфекции.
Следует отметить, что на фоне адекватного лечения послеродового эндомиометрита все симптомы заболевания должны купироваться в течение 5-10 дней, и пациентку выписывают из стационара, при этом огромную роль для исключения хронизации процесса в дальнейшем играет этап реабилитации.
Прогностически неблагоприятными клиническими симптомами, свидетельствующими о прогрессировании эндомиометрита, являются:
— повторное повышение температуры тела выше 38 °С после отмены антибактериальной терапии;
— отсутствие тенденции к формированию шейки матки;
— наличие гематом или инфильтратов в позадипузырном пространстве, параметриях; абсцессов в брюшной полости и малом тазе;
— наличие преходящих симптомов пареза кишечника;
— прогрессирование вялотекущего эндомиометрита, не купирующегося даже при адекватно проводимой терапии, на фоне которого происходит формирование частичной или полной несостоятельности шва на матке — ведущий, а иногда и единственный клинический симптом септических послеродовых осложнений;
— волнообразность течения процесса (острая стадия — ремиссия), при этом каждая стадия обострения (в которой и происходят дальнейшие осложнения) по клиническим проявлением и последствиям тяжелее предыдущей, каждая стадия ремиссии — все короче;
— лейкоцитоз как основной маркер гнойного процесса наблюдается только у 1/3 больных. Более характерны резкое повышение СОЭ (до 60 мм/ч и выше), снижение показателей гемоглобина (до 80 г/л и ниже) и лимфопения. Лейкопения — плохой прогностический признак, свидетельствующий о генерализации воспалительного процесса.
Наличие подобного симптомокомплекса свидетельствует о различных вариантах прогрессирования или даже генерализации инфекции и жизненной необходимости оперативного лечения (см. рисунок).
Рисунок 1. Варианты течения и исходы послеродового эндомиометрита.
Методы исследования матки после кесарева сечения
Ультразвуковое исследование
Алгоритм комплексного УЗИ включает двухмерную эхографию матки, цветовое допплеровское картирование, импульсную допплерометрию дуговых артерий матки, трехмерную эхографию матки с определением объемов ее тела, полости и шейки [7].
Допплерометрические показатели кровотока в области швов на матке при нормальном течения пуэрперия:
— 3-и сутки — цветовые локусы при энергетическом картировании не определяются (минимальная скорость кровотока в настройках прибора);
— 3-5-е сутки — имеются единичные цветовые локусы по периферии и в структуре миометрия между лигатурами;
— 5-7-е сутки — васкуляризация в области швов превышает васкуляризацию в окружающем миометрии.
Наиболее значимыми показателями нормального состояния швов на матке после кесарева сечения являются объем миометрия в области швов на матке и индекс васкуляризации (VI) [9].
Для субинволюции матки независимо от способа родоразрешения характерна артериальная гиперемия матки — раннее проявление сосудистых расстройств в ответ на воспаление. У родильниц с субинволюцией матки есть риск развития гематолохиометры вследствие снижения сократимости миометрия и недостаточного тромбоза спиральных артерий после отделения плаценты.
Для гематолохиометры независимо от способа родоразрешения характерно увеличение объема полости матки в 2,3-3,3 раза и количественных показателей трехмерной энергетической допплерографии (VI, фильтрационный индекс — FI) на 61 и 48% относительно аналогичных показателей при физиологическом течении пуэрперия.
Для субклинических и ранних форм послеродового эндомиометрита характерно достоверное повышение индексов сосудистой резистентности — систолодиастолического отношения (С/Д) и индекса резистентности (ИР) как на стороне плацентарного ложа, так и на противоположной стороне матки после самопроизвольных родов на 33 и 20%, после кесарева сечения — на 29 и 40% соответственно в сочетании со снижением трехмерных количественных показателей кровотока (VI, FI) в 1,9-2,2 и 1,6-1,7 раза соответственно. Выявленные изменения отражают наличие выраженных дискоординированных расстройств сосудистой сети матки при осложненном течении послеродового периода.
Изменения показателей трехмерной энергетической допплерографии в зоне швов на матке после кесарева сечения при осложненном течении послеродового периода (субинволюция матки, гематолохиометра, эндомиометрит) достоверно более выражены, чем во всей сосудистой сети матки, т.е. зона швов на матке является первичным звеном в развитии воспалительного процесса [9].
Основные ультразвуковые признаки, свидетельствующие о наличии эндомиометрита и нарушении процессов репарации в области швов или рубца на матке:
— субинволюция матки;
— увеличение и расширение полости матки;
— наличие в полости матки различных по величине и эхогенности включений (внутриполостная серозная жидкость, гной); наличие на стенках матки линейных эхопозитивных структур (в виде прерывистого или непрерывного контура), отражающих наложение фибрина;
— неоднородность миометрия в области швов или рубца, передней и задней стенки матки;
— локальное изменение структуры миометрия в области швов в виде участков пониженной эхогенности в виде «бабочки» или «конуса» (зона инфильтрации);
— локальное расстройство кровообращения в области рубца, выражающееся в снижении объемного кровотока и повышении индексов сосудистой резистентности.
Основными ультразвуковыми критериями, свойственными больным с несостоятельностью швов или рубца на матке, являются деформация полости матки в области швов, наличие локального втяжения, визуализация «ниши» в области послеоперационного рубца.
Гистероскопия
При выявлении клинических и/или УЗ-признаков послеродового эндомиометрита или несостоятельных швов на матке показано проведение лечебно-диагностической гистероскопии [5, 10]. Ее необходимо производить всем акушерским больным с эндомиометритом, и чем раньше предпринято это вмешательство (с диагностической или лечебно-диагностической целью), тем лучше исход заболевания и прогноз.
Для гистероскопической картины эндомиометрита характерны расширение полости матки; увеличение длины полости матки, не соответствующее таковой при нормальной послеродовой инволюции; наличие мутных промывных вод; наличие фибринозных наложений не только в области плацентарной площадки, но и на других участках матки, в том числе в области швов; наличие синехий в полости матки.
Гистероскопия позволяет выявить и дифференцированно лечить больных с разными формами послеродового эндомиометрита.
Формы эндомиометрита, выявляемые при гистероскопии:
— фибринозный эндомиометрит: гистероскопическая картина характеризуется наличием белесоватого налета на стенках матки, наиболее выраженного в области плацентарной площадки и зоне швов на матке, а также хлопьев фибрина в промывных водах (картина «метели»);
— гнойный эндомиометрит: полость матки содержит гной, эндометрий рыхлый, бледного цвета, по виду напоминает соты, из которых «сочится» гной; промывные воды мутные, с запахом;
— эндомиометрит с некрозом децидуальной ткани: характерно наличие в полости матки незначительного количества геморрагической «ихорозной» жидкости; определяются участки эндометрия темного или черного цвета, резко контрастирующие с остальной поверхностью эндометрия; некротические формы эндомиометрита особенно трудны для клинической и ультразвуковой диагностики и выявляются только при проведении гистероскопии;
— эндомиометрит с задержкой плацентарной ткани отличается от вышеописанных наличием в области плацентарной площадки объемного образования синеватого цвета, губчатого вида, свисающего в полость матки.
О несостоятельности швов на матке при гистероскопии на фоне эндомиометрита свидетельствуют следующие признаки:
— отек и перегиб матки в области швов и, как следствие этого, лохио- или пиометра;
— наличие пузырьков газа в области дефекта швов;
— провисание лигатур, свисание узлов в полость матки, свободное нахождение нитей в полости матки и промывных водах;
— выявление в области швов на матке участков эндометрия темного или черного цвета, резко контрастирующих с остальной поверхностью эндометрия (плохой прогностический признак, свидетельствующий о необратимых гнойно-некротических изменениях нижнего маточного сегмента, являющихся результатом некробиотического воспаления — анаэробная или гнилостная флора;
— визуализация дефекта послеоперационных швов в виде «ниши», т.е. воронкообразное «втяжение» различной величины и глубины. Как правило, зона дефекта всегда «прикрыта», т.е. отграничена от свободной брюшной полости задней стенкой мочевого пузыря и пузырно-маточной складкой;
— определение сформировавшегося свищевого хода (при маточно-пузырных свищах).
Диагностика несостоятельности рубца на матке в отсроченном периоде
В последние годы все чаще возникает проблема выявления несостоятельного рубца на матке в отсроченном периоде, чаще на этапе планирования следующей беременности.
Ультразвуковые критерии несостоятельности рубца на матке:
— атипичность расположения рубца;
— деформация наружного контура матки на уровне перешейка или в другом месте зоны рубца;
— втяжение серозной оболочки;
— наличие деструктивных изменений зоны рубца с формированием полостей в миометрии;
— истончение миометрия, визуализация ниш и деформаций в проекции рубца с истончением миометрия до 4-5 мм;
— наличие «ниши» или «ниш» со стороны полости матки, резкое истончение миометрия в зоне рубца до 2-3 мм (критические значения) или отсутствие миометрия в зоне рубца — полная несостоятельность рубца;
— втяжение эхогенной ткани со стороны серозной оболочки в виде тяжей и неопределенных полей неправильной формы без четких границ;
— отсутствие убедительной васкуляризации миометрия в зоне рубца при энергетическом картировании.
В ряде случаев для уточнения диагноза целесообразно использовать гидросонографию [1]. Качество визуальной оценки патологии повышается за счет создания эффекта «акустического окна» в полости матки. При гидросонографии более четко определяется локализация рубца относительно внутреннего зева и маточных углов, оценивается толщина миометрия до серозного покрова матки. Чувствительность гидросонографии при диагностике несостоятельного рубца на матке на этапе планирования беременности достигает 100%.
Офисную гистероскопию целесообразно использовать для уточнения диагноза несостоятельного рубца на матке на этапе планирования беременности.
Следует отметить, что диагностика несостоятельного рубца на матке всегда сложна и неоднозначна, особенно в отсроченном периоде, на этапе планирования беременности. Верификацию диагноза целесообразно проводить во всех случаях при консультативном осмотре, с использованием УЗИ, гидросонографии и гистероскопии.
Таким образом, на исход тяжелых форм эндомиометрита после кесарева сечения влияют своевременность и качество (адекватность) диагностических мероприятий и медикаментозного лечения (средняя продолжительность заболевания у больных после родов до появления тяжелых осложнений составляет 15 сут), а также своевременность применения оперативного пособия (гистероскопия, метропластика, гистерэктомия).
Своевременная диагностика послеродового эндомиометрита и несостоятельности швов или рубца на матке после кесарева сечения и раннее применение современных диагностических и хирургических мероприятий позволяют в большинстве случаев сохранить детородную функцию даже в самых сложных клинических ситуациях.
Осложнения и последствия
Процедура эта относится к хирургическим вмешательствам. Ее проведение чревато возникновением ряда осложнений. Они могут зависеть от хирургов и от организма самой женщины. Каковы возможные осложнения при гистероскопии:
- прободение стенки матки;
- развитие маточного кровотечения — в отдельных случаях его не представляется возможным остановить и матку приходится удалять;
- попадание микробной флоры и развитие нагноительных процессов;
- травматизация слизистой может привести к формированию спаек.
Последствия такие достаточно редки. Для их профилактики осуществляются следующие мероприятия:
- использование антибактериальных препаратов во время и сразу после процедуры;
- визуальный контроль за ходом процедуры;
- наличие анестезиолога и хирурга на случай развития кровотечения или прободения стенки матки;
- гормональная и рассасывающая терапия для профилактики спаек и восстановления нормальной слизистой.
Результаты
Средний возраст пациенток составил 31,2 года. При анализе гинекологических заболеваний у пациенток основной группы чаще всего встречался эндометриоз различной локализации (31,6%) (здесь и далее % вычислен условно, так как число наблюдений менее 20), в 10,5% наблюдений — заболевания шейки матки, в 5,3% — миома матки. Артифициальный аборт в анамнезе отмечался у каждой четвертой женщины, неразвивающаяся беременность у каждой пятой, самопроизвольные выкидыши у 10,6% пациенток. В том числе выскабливание стенок полости матки по поводу вышеуказанных состояний было проведено у 21,1% пациенток в периоде от 2 до 5 лет после абдоминального родоразрешения.
Абдоминальное родоразрешение в анамнезе, выполненное в плановом порядке, имели 5 (26,3%) пациенток, а в экстренном — 14 (73,7%) пациенток в среднем в сроке гестации 38 нед. Одно оперативное родоразрешение отмечалось менее чем в 1/2 наблюдений, тогда как два и более — в более половины наблюдений. Показаниями к абдоминальному родоразрешению в 36,8% наблюдений стал несостоятельный рубец на матке, у 26,4% пациенток — показания со стороны плода, в 15,8% — клинически узкий таз, у 5,3% обследуемых — аномалии родовой деятельности. Осложнения послеродового периода с последующей госпитализацией в гинекологические стационары имели 10,5% пациенток.
При обращении в поликлиническое отделение ГБУЗ МО МОНИИАГ сроки диагностики эктопической беременности в рубце были следующими: 6—7 нед — у 7 (36,84%) беременных; 9—10 нед — у 10 (52,63%); 13 недель — у 2 (10,53%) пациенток. Прогрессирующая беременность отмечена у 13 (68,4%) женщин, неразвивающаяся беременность — в 6 наблюдениях (31,6%). У 2 (10,5%) пациенток при сроке гестации до 7 нед выявлена типичная локализация плодного яйца в проекции «ниши», истмоцеле, не отмечено признаков несостоятельности рубца на матке, толщина резидуального миометрия составила от 3 до 5 мм (рис. 1).
Рис. 1. Беременность в рубце без признаков его несостоятельности.
Стрелками отмечено: 1 — плодное яйцо; 2 — сохранный миометрий.
С учетом технических возможностей пациенткам планировалось проведение вакуум-аспирации плодного яйца под контролем УЗ-исследования с решением вопроса о необходимости метропластики в отдаленном периоде.
У 14 (73,7%) пациенток при типичной локализации плодного яйца в проекции рубца после кесарева сечения выявлено истончение миометрия передней стенки с остаточной толщиной миометрия менее 2 мм, деформацией передней стенки матки, «выбуханием» плодного яйца в сторону мочевого пузыря (рис. 2). В двух наблюдениях имелись признаки инвазии хориона в миометрий (рис. 3). С учетом высокого риска гестационных осложнений в виде врастания плаценты, кровотечения, разрыва матки беременным было предложено прерывание беременности с одновременной метропластикой.
Рис. 2 Беременность в рубце с признаками его несостоятельности, истончение миометрия.
1 — плодное яйцо; стрелками указан остаточный миометрий.
Рис. 3. Беременность в рубце с признаками его несостоятельности, инвазия хориона в миометрий, высокий риск врастания плаценты.
1 — хорион; стрелками указан остаточный миометрий.
У 3 (15,8%) пациенток при первичном обращении в сроки беременности 10 нед (1 беременная) и 13 нед (2 пациентки) при неразвивающейся беременности отмечены признаки врастания хориона с тотальной деструкцией нижней трети передней стенки матки, перешейка и частично верхней трети передней губы шейки матки с признаками инвазии хориона в стенку мочевого пузыря (рис. 4). Попытки метропластики в данной ситуации интраоперационно осложнились кровотечением, по жизненным показаниям объем операции расширен до гистерэктомии.
Рис. 4.Тотальная деструкция передней стенки матки в области рубца, частичная деструкция передней губы шейки матки при беременности в рубце.
1 — задняя губа шейки матки; 2 — передняя губа шейки матки; между стрелками — зона деструкции.
Всем пациенткам проведено хирургическое лечение. Приоритетом в выборе хирургической коррекции была возможность проведения органосохраняющей операции с восстановлением фертильности. Метропластика с одномоментным прерыванием беременности путем вакуум-аспирации плодного яйца во время операции (см. таблицу) выполнена 14 (73,7%) пациенткам, в двух (10,5%) наблюдениях проведена вакуум-аспирация плодного яйца под контролем УЗ-исследования без метропластики. А трем (15,8%) пациенткам проведена радикальная операция в связи с отсутствием технических возможностей сохранения матки.
Таблица. Объем хирургического лечения обследованных пациенток
| Хирургическое вмешательство | Количество | Сроки беременности, нед | |
| абс. | % | ||
| Метропластика с одномоментным прерыванием беременности | 14 | 73,7 | от 6 до 10 |
| Вакуум-аспирация под контролем УЗ-исследования | 2 | 10,5 | 6—7 |
| Радикальная операция | 3 | 15,8 | 13 и 10 |
Когда можно планировать беременность
Итак, когда можно беременеть после гистероскопии? Этот вопрос беспокоит всех женщин, прошедших через такую процедуру.
Срок, когда можно планировать беременность, зависит от показания, по которому проводилась процедура. Если она была сделана в целях уточнения диагноза или исключения других заболеваний, не проводилось травмирующих манипуляций — беременность наступает практически сразу и специальной подготовки к ней не требуется. Оптимальным сроком для беременности после гистероскопии диагностической считается интервал в 3–5 месяцев.
Если же проводилось удаление спаек, выскабливание эндометрия — беременность не может наступить быстро. Забеременеть становится возможным только после того, как сформируется полноценный эндометрий. Через сколько это произойдет — зависит от организма женщины. В среднем на фоне гормональной терапии эндометрий вырастает в течение полугода. Если же после процедуры снова сформировались спайки — срок увеличивается еще на несколько месяцев, пока они не будут повторно удалены.
Беременность можно планировать, когда сформируется нормальный эндометрий
Стараться быстро забеременеть после такой процедуры не стоит. Необходимо дождаться полного выздоровления и тщательно подготовиться к беременности, чтобы она протекала физиологично и ничем не осложнялась.
Отзывы
Ирина, 24 года. Не могла забеременеть в течение двух лет. Врачи обнаружили множественные полипы в матке. Порекомендовали провести гистероскопию и удалить полипы. После операции некоторое время пришлось принимать гормональные препараты. Зато через полгода наступила долгожданная беременность.
Анна, 36 лет. После нескольких внематочных беременностей в трубах образовались спайки. Врачи рекомендовали сделать гистероскопию, чтобы попробовать удалить их. Операцию проводили под общим наркозом. Удаление спаек прошло успешно, несколько месяцев восстанавливали эндометрий. После этого получилось забеременеть.