Что такое серкляж?
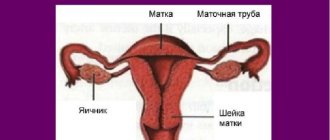
Цервикальный серкляж – это манипуляция, которая производится при ИЦН и позволяет женщине с такой патологией благополучно доносить плод. При ИЦН шейка может укорачиваться или открываться самопроизвольно, не позволяя женщине доносить беременность. Серкляж назначается после УЗ диагностики и объективной оценки состояния шейки матки. Он проводится во втором триместре беременности под эпидуральной или спинальной анестезией, в редких случаях показан общий наркоз.
Операция проводится двумя основными способами: по методике Макдональда и по Широдкару. В первом случае накладывается временный шов до конца вынашивания (37 недель беременности). Вторая методика предполагает наложение перманентного шва. Женщину госпитализируют заблаговременно, и родоразрешение ведется методом кесарева сечения.
Особенности родов
Профилактический серкляж, наложенный через влагалище, удаляют в сроке 36-37 недель. Для процедуры не требуется обезболивание. Раннее удаление шва проводится у женщин с начавшимися схватками. Если родовой процесс запустился, а шов остался, возможно прорезывание нитей в шейку.
Серкляж, которые проводили лапароскопическим путем, не удаляется, а роды ведутся путем кесарева сечения. Во время операции удалить нити или ленту также невозможно из-за их глубокого врастания в ткани. Поэтому таким женщинам последующие роды также проводят через кесарево.
Экстренно удаляют швы при развитии хориоамнионита, сепсиса, кровотечения или после преждевременного отхождения околоплодных вод.
Беременным со швами на шейке необходимо каждых 2 недели посещать врача и осматриваться на кресле, чтобы вовремя заметить формирование осложнений. Половая жизнь при ИЦН запрещена, т. к. создает риск инфицирования и запуска родовой деятельности. Чтобы предупредить развитие инфекционных осложнений, беременным проводят профилактику вагинита.
Когда назначается процедура?
Мнения медиков по поводу показаний для проведения операции разделяются: одни считают, что при шейке до 25 мм, в период от 16 до 24 недель показан серкляж, другие убеждены, что поводом для этой манипуляции является укорочение менее 15 мм. Кроме того, в некоторых случаях врачи назначают пессарий или прогестерон.
Наложение швов необходимо, когда без всяких предпосылок начинается подтекание вод и раскрытие шейки. Срочный (ургентный) серкляж делают, если у беременной женщины зафиксировано открытие и пролабирующий плодный пузырь.
Лапароскопический серкляж показан при следующих состояниях:
- Отсутствие шейки матки в результате глубокой конизации или удаления ее части.
- Ситуация, когда в анамнезе была операция по поводу опухоли шейки матки с сохранением органа.
- Недостаточность шейки в результате врожденного порока развития.
- При других показаниях для лапароскопии и необходимости в наложении профилактического шва.
- Если операция чрезвлагалищного наложения шва не увенчалось успехом.
Такой доступ намного сложней в плане техники наложения шва, но при этом он обладает определенными преимуществами: операция происходит под визуальным контролем и при помощи лапароскопа можно приблизиться вплотную к нужной области, кроме того, манипуляция малоинвазивна, поэтому дает меньше осложнений и имеет короткий восстановительный период.
Схема операции
Специалисты считают, что такой способ серкляжа обеспечивает более надежный результат, чем вагинальный, и дает возможность осуществлять контроль гемостаза за счет кровоостанавливающего эффекта газа, которым перед операцией наполняют брюшину, и точечного применения коагуляции.
Противопоказания
Цервикальный серкляж не проводят в следующих ситуациях:
- Если у пациентки имеются соматические заболевания, не совместимые с беременностью (пороки сердца, патологии печени, почек, генетические отклонения, инфекционные процессы).
- При кровотечении на фоне беременности.
- Когда есть подозрения на замерший плод.
- При аномалиях развития плода.
- В случае если тонус повышен и это не поддается фармакотерапии.
При наличии патогенной бактериальной флоры в цервикальном канале и влагалище необходимо населять их лактобациллами. Медикаментозное лечение должно начинаться с бакпосева из влагалища на определение чувствительности к антибиотикам.
Как подготовиться к процедуре?
Подготовка к серкляжу шейки матки состоит в предварительном УЗ сканировании вагинальным датчиком. Исследование позволяет выяснить состояние шейки матки и готовность пациентки к серкляжу. Женщина должна воздержаться от принятия пищи и жидкости за 10–12 часов до операции, чтобы не спровоцировать рвоту и тошноту при анестезии. Кроме того, не рекомендуется пользоваться тампонами, принимать ванну и совершать половой акт за сутки до манипуляции.
После операции пациентка должна быть несколько часов под наблюдением врачей. Это позволит убедиться, что манипуляция не вызвала преждевременные роды. Необходимо, чтобы женщина была на постельном режиме в течение недели. После проведения серкляжа несколько дней возможны легкие кровотечения и спазмы.
жизнь после.. Цервикальный серкляж
ну вот и меня с почином..
ненавижу больницы (ха, буд-то кто-то их любит)
никогда не лежала на сохранениях..а ношу, мягко говоря, не впервые..
причину ИЦН (истмико цервикальная недостаточность) в моем случае определить сложно.. никаких угроз никогда, никаких механических повреждений, гормонотерапия была назначена платным доктором на втором месяце, как попала к ней, еще в 17 недель шейка была приличного размера, инфекций никаких.. я уповаю только на возраст. организм изнашивается.. ничего, как и прежде, не болело и не болит. никакого тонуса. никакого открытия. просто за месяц шейка вдруг резко сократилась до критического размера 22-23 мм..
Итак, поехала на второй скрининг, в нашей замечательной консультации очередной приятный сюрприз, теперь ни в одном из как минимум двух кабинетов узи сделать нельзя(?????) и надо ехать в консультацию при горбольнице. (я же не в Москве живу, а в поселке, где нет оборудования и надо в какой-нибудь областной центр ехать, не правда ли….) там очень «добрая» узистка (от этих специалистов в консультациях и не ждала ничего, конечно), отвлекаясь от обсуждения корпоратива, хмурилась и говорила — плод чет меньше, вам не говорили?? (молчу, и про себя: нет, млять, мне не говорили, у меня овуляция поздняя, и плод меньше на неделю чем ты рассчитываешь по месячным еще ничего не значит) шейка коротковата (мне это вообще ни о чем не сказало, у меня же никогда никаких угроз не было ранее.. спрашиваю-что делать — ничего, ко врачу пойдете, вам назначат терапию).. нарушения кровотока в левой маточной артерии (вот тут я прислушалась, с дочкой такое платный врач обнаружил и я какие-то капельницы, помню, ставила, все наладилось). И отпускает меня, добрая тетя) беспокоюсь, уточняю, что делать с двумя моментами, что вы назвали — коротковата шейка и нарушение кровотока. Я вам все написала, пойдете ко врачу, вам все назначат.
это пятница вечер. запись к гине на вторник. слава Богу, меня обеспокоил вопрос с нарушением кровотока, на субботу еду в платную… где мне подробно все смотрят… кровоток да, первая степень — правда, в правой артерии. Но вот с такой шейкой я обязана вас отсюда на скорой в больницу (?!?!?) потому что в любой момент шейка раскроется и плод вывалится.. а у меня 21 неделя.. пишу отказ. еду домой собирать вещи, организовывать быт без меня- мужу одному тяжко будет без меня с детками, и помогать некому. вызываю скорую, вру про боли (по совету платного врача), иначе не взяли бы в больницу из дома. отвезли в ближайшую, куда и хотела. вот только на сроке до 22 недель кладут не в роддом, а в больницу.. то есть, про матку и шейку они все знают, а про кровотоки и размеры плода пришлось на время забыть, в больнице узистка ответила — мы это не умеем, это надо в роддом))))))))))))))))))) неделю пролежала — по сути просто так, пока выходные были, пока потом анализы-посевы ждали (мне же в «замечательной» консультации не дают обменку)) все уже на таком сроке с картами, а нам не выдают) пришлось все в больнице сдавать.. операция занимает минут 15, вместе с шаганием до операционной и наркозом. привозят уже проснувшейся. говорят, я проснулась в операционной, но я не помню) наркоз отошел через пол часа. никаких ограничений потом — вставай, ешь, пей. крови тоже никакой (так, чуть порозовело пару раз — все-таки прокалывали шейку при ушивании). после операции почти сразу на выписку, я там дольше провалялась без процедур, ожидая анализов..
это все не страшно, разумеется.. совершенно не больно.. как подействует этот кратковременный наркоз на ребенка в будущем — никто никогда не узнает, спустя годы никому не придет в голову связывать какие-то недомогания с наложением швов на шейку матки под общим наркозом во время вынашивания.. так что это тоже не очень пугает.. в конце-концов, мне еще кс делать (кто мне в моем возрасте после стольких родов, двое последних из которых были кс, предложит самой рожать), там наркоз куда серьезнее будет..
а вот как дальше жить, не понятно)) интернет пестрит историями — как отчаянно положительными (сидела-стояла-ходила на работе, занималась домашними делами, родила в срок), так и печальными (зашивание шейки не помогло, швы разошлись, ребенка потеряла).. в консультации — кто бы сомневался — вообще никак не отнеслись к моей госпитализации. что делать? ничего, говорят. что должно напугать? ничего.. как себя вести? лежать? нет, как тебе рожать потом, тяжести просто не поднимай..
разумеется, никаких тебе осмотров, никаких узи, сантиметром живот померить, взвесить да давление померить, вот и все наше наблюдение в консультациях.. ну что делать, сейчас за бабки поеду к платному на другой конец Москвы, там все мои вопросы глупые выслушают и ответят, и каждый сантиметр осмотрят, и все назначения сделают.. где только печатный станок бы взять, чтобы нормально носить ребенка((((
девочки, кто дочитал мое нытье до конца — поделитесь, как вели себя, какие положения теля предпочтительнее, ходили ли гулять, например, и сколько, как сидели????
(читаю много про подушки от пролежней.. честно — не врубаюсь, как сидение на мягком круге снимает тяжесть с матки.. врачи в больнице говорили разное — кто ругал, поймав за быстрой ходьбой в коридоре, а кто говорил, что только напрягать пресс нельзя.. как-то у меня с анатомией не очень, я не могу понять, когда у меня тяжесть на шейку.. я же не чувствую никаких болей и тяжести..) пока на всякий случай лежу по максимуму.. муж (неожиданно) вдруг стал жалеть.. даже если опаздывает, и в сад дите водит, и в магазин ходит..не знааааю, на сколько его хватит..
Порядок проведения процедуры
Если операция осуществляется в плановом порядке, то больная госпитализируется в стационар заблаговременно и в течение первых двух дней проводятся подготовительные мероприятия: терапия токолитиками для снижения тонуса матки и санация влагалища растворами антибиотиков. Необходимо сдать анализы мочи и крови, мазок из влагалища на микрофлору, пройти УЗИ.
Серкляж осуществляется двумя основными способами:
- Ушивание наружного маточного зева. Чаще всего применяется метод, при котором вместе сшиваются передняя и задняя губа шейки. Для этого используются кетгутовые или шелковые нити. В этом случае в матке отсутствует дренажное отверстие, что не физиологично и способствует обострению возможной инфекции. Этот метод не применим при эрозии шейки матки.
- Сужение внутреннего зева. Этот способ более физиологичен, поскольку оставляет отверстие для дренажа и не создает замкнутого пространства. Чаще всего применяется кисетный, П-образный шов и круговое ушивание по методу Любимовой.
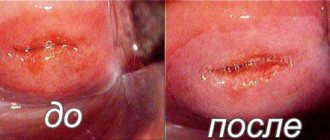
Продолжительность операции в пределах 10-15 минут, она проводится под местным или общим наркозом. В раннем послеоперационном периоде возможно появление незначительных кровомазаний и болей спазматического характера, которые со временем самопроизвольно исчезнут.
В чем отличия разных типов серкляжа
В гинекологической практике разработано много вариантов серкляжа. Доступ к шейке может быть:
- влагалищный – манипуляция проводится в стандартном положении Тренделенбурга на кресле, используется местное обезболивание или спинальная анестезия;
- абдоминальный серкляж – доступ к шейке осуществляется через переднюю брюшную стенку, изначально для этого делали лапаротомный разрез, но после развития лапароскопии для наложения швов достаточно нескольких проколов в брюшной стенке.
Вагинальный серкляж проводят одним из трех способов, рекомендованных клиническими протоколами Министерства здравоохранения:
- Серкляж шейки матки по Макдональду без диссекции тканей.
- Двойной П-образный внутрислизистый шов в области внутреннего зева по методу Любимовой в модификации Мамедалиевой.
- Высокий цервикальный шов по методу Широдкара.
При проведении серкляжа по Макдональду шов накладывают насколько возможно близко к месту соединения цервикса со сводом влагалища. Рассечение тканей при этом не делают.
П-образный шов накладывают в месте, где слизистая оболочка переднего свода влагалища переходит в экзоцервикс. Для работы применяют синтетические нити. Прокол производится на 0,5 см в правую сторону от срединной линии через всю толщину шейки, с выходом иглы на ее задней стороне. Затем прокалывают через задний свод влагалища левее от срединной линии, выкол проходит на передней части шейки. Симметрично накладывается второй стежок. Каждый шов затягивается отдельным узлом.
Метод Широдкара применяется реже из-за высокого риска осложнений и травматичности. Предварительно отслаивается мочевой пузырь и прямая кишка от тканей влагалища. Плюс этой методики в том, что шов можно расположить максимально близко к внутреннему зеву. Нити постепенно стягивают спереди и сзади, чтобы утянуть шейку и разрезы на слизистой оболочке.
По проведенным исследованиям, ни один из методов не имеет видимых преимуществ в эффективности предупреждения преждевременных родов, но способ Широдкара часто сопровождается следующими осложнениями:
- кровотечение;
- травма мочевого пузыря;
- гематомы;
- инфицирование.
Трансабдоминальный шов накладывают шелковой или монофиламентной нитью. Распространение получил серкляж шейки матки мерсиленовой лентой, в настоящее время этот материал более предпочтителен, но выбор всегда остается за оперирующим врачом. Манипуляция проводится в сроке не позднее 25 недель. Также у женщины не должно быть признаков инфекции, а по результатам скрининга в 1 триместре ребенок здоров и без генетических отклонений.
Для лапароскопического серкляжа на передней брюшной стенке делают несколько разрезов длиной 2,5-3 см, через которые в полость малого таза вводят видеоаппаратуру и манипуляторы. Операция проходит практически бескровно. Мерсиленовая лента или нити вшиваются максимально близко к внутреннему зеву и обеспечивают надежную фиксацию. Натяжение шва регулируют таким образом, чтобы через цервикальный канал проходил расширитель Гегара №5.
Восстановительный период
Пациентке можно вставать и ходить через пару часов после операции, если до этого не было зафиксировано пролабирования плодного пузыря в шейку. Чтобы предупредить осложнения пациентке назначают инъекции или суппозитории спазмолитиков (Папаверина), перорально Магне-В6, для уменьшения возбудимости используют Индометацин или Гинипрал. Иногда назначают рефлексотерапию или электрофорез с сульфатом магния.
В первые несколько суток шейку и влагалище обрабатывают растворами антибактериальных препаратов. При воспалительных изменениях в крови или наличии эрозии назначают антибиотикотерапию, применимую для беременных. Общее время нахождения в стационаре составляет от 5 до 7 суток. Затем осмотр производится 2 раза в месяц. Временные швы снимаются в 37 недель без анестезии.
Если у женщины было зафиксировано выпячивание плодного пузыря, то ей необходимо находиться в горизонтальном положении около 10 дней. При этом ножной конец кровати должен быть приподнят для снижения давления пузыря на шеечную часть матки.
При пролабировании плодного пузыря существует вероятность инфицирования нижнего сегмента, поэтому возникает необходимость в антибиотикотерапии. Параллельно назначаются противовирусные препараты в профилактической дозировке (Виферон, Иммуноглобулин), токолитики и санация влагалища.
Пациенткам после манипуляции запрещено:
- долго сидеть или стоять;
- вести половую жизнь;
- переутомляться;
- подвергать себя физической нагрузке и поднимать тяжести.
Беременные с пролабированием плодного пузыря подлежат стационарному наблюдению не менее 30 дней. Швы после серкляжа снимают в 37 недель гестационного срока.
В каких случаях манипуляция невозможна
Метод коррекции ИЦН подбирают индивидуально. Для серкляжа существуют следующие противопоказания:
- разрыв плодных оболочек;
- признаки инфекции у матери;
- хориоамнионит;
- влагалищное кровотечение;
- гипертонус матки или схватки;
- срок беременности менее 12 недель;
- врожденные пороки плода, несовместимые с жизнью.
После разрыва плодных оболочек наложение серкляжа невозможно из-за риска развития родовой деятельности или инфицирования плода. В этом случае беременность можно максимально пролонгировать, если применять адекватную антибиотикотерапию, назначить препараты для созревания легких плода. Тактика подбирается индивидуально и зависит от срока гестации, состояния плода и беременной.
При пролабировании плодного пузыря есть угроза его разрыва. Но и в этом состоянии возможно наложение швов. Предварительно в шейку матки вставляется катетер Фолея и раздувается, чтобы немного вправить амнион. После этого накладывают шов, а воздух из катетера постепенно выпускают. Некоторые специалисты практикуют амниоцентез под контролем УЗИ, чтобы откачать небольшое количество околоплодных вод и уменьшить давление на оболочки. Но этот способ увеличивает риск преждевременного разрыва плодного пузыря.
Возможные последствия и осложнения
Манипуляция имеет характерные осложнения, поэтому при ее назначении следует учитывать целесообразность такого вмешательства в физиологические процессы. Однако существуют ситуации, когда из-за несостоятельности шейки сохранение беременности без серкляжа однозначно невозможно.
Самыми распространенными осложнениями операции являются:
- разрывы и свищевые ходы в области шейки;
- присоединение инфекции;
- прорезывание швов из-за нарушения техники операции, повышенного тонуса или воспаления тканей матки;
- нарушение целостности плодного пузыря в ходе манипуляции;
- затруднение раскрытия во время родов;
- системная воспалительная реакция.
Эти осложнения довольно редки и при соблюдении всех условий послеоперационного периода женщина без проблем рождает здорового младенца. Серкляж увеличивает шансы на вынашивание, но полностью не исключает вероятность выкидыша или преждевременных родов. Поэтому женщина должна чутко прислушиваться к своим ощущениям и при возникновении подозрительных симптомов обращаться к врачу.
Возможные осложнения
Вероятность возникновения осложнений после серкляжа и их характер зависит от срока беременности и акушерской ситуации. Индикаторами неблагоприятного исхода являются:
- признаки инфекции;
- серкляж после 22 недель;
- пролабирование плодного пузыря;
- симптомы прерывания беременности.
Манипуляция может привести к осложнениям различной степени тяжести. Чаще всего присоединяется инфекция, которая может локализоваться во влагалище, распространиться на амнион (хориоамнионит), в тяжелых случаях перейти в сепсис. Воспаление плодных оболочек вызывает их преждевременный разрыв. Нет точных связи наложения швов и риска инфекционных осложнений, т. к. у женщин с ИЦН часто встречается хроническое воспаление половых органов.
Нити изготавливаются из инертных материалов, но это не предотвращает развитие дисбиоза влагалища или кольпита. Инородное тело всегда становится фактором, увеличивающим риск инфицирования.
Шейка матки содержит большое количество сосудов, поэтому всегда есть риск кровотечения или формирования гематомы.
Другими осложнениями являются:
- дистоция шейки матки;
- разрыв цервикса;
- шеечно-влагалищные свищи.
Стоимость процедуры
Цена манипуляции в столице варьирует в широких пределах и в среднем составляет 27545рублей. Обратиться для медицинской помощи можно по 12 адресам. Минимальная стоимость в Москве от 4500р:
| Адрес медицинского учреждения | Цена на услугу |
| Европейский МЦ Москва, ул. Щепкина, д. 35 | 135785 р. |
| НЦАГиП имени В.И. Кулакова Москва, ул. Академика Опарина, д. 4 | 4500 р. |
| Перинатальный Медицинский Центр Москва, Севастопольский проспект, д. 24, корп. 1 | 30250 р. |
Вывод
Цервикальный серкляж – это инвазивная манипуляция, которая сопряжена с определенным риском прерывания беременности. Операция показана только в случае высокой вероятности спонтанного выкидыша или преждевременных родов по причине ИЦН. Проводится во втором или третьем триместре беременности под местным или общим наркозом. Ушивание цервикального канала способно сохранить жизнь плоду при отсутствии или несостоятельности шейки матки, поэтому метод считается наиболее эффективным при ИЦН.
Правила подготовки
Перед проведением операции необходима тщательная подготовка беременной, чтобы снизить риски послеоперационных осложнений. Обязательны следующие методы исследования:
- клинические анализ крови и мочи;
- резус-фактор и группа крови;
- глюкоза;
- коагулограмма;
- биохимический анализ, включающий электролиты, печеночные ферменты, белковые фракции;
- обследование на сифилис, ВИЧ, гепатит С;
- ЭКГ;
- мазок из влагалища;
- цитологическое исследования мазка цервикального канала, если он не удален.
Если имеются отклонения от нормы, необходима их коррекция в короткие сроки. Лейкоциты в мазке говорят о воспалительном процессе во влагалище, поэтому беременной назначается местная противовоспалительная терапия. Во время операции возможно назначение профилактических доз антибиотиков.
Женщинам с резус-отрицательной группой крови, которые беременны от резус-положительного мужчины, необходима профилактика конфликта с плодом. При отсутствии у пациентки антител для сенсибилизации внутримышечно вводится антирезус-иммуноглобулин в дозировке 1500 МЕ.