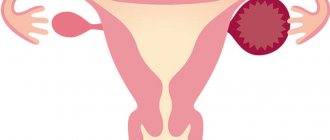
Полагать, что все кистозные новообразования яичников безобидны – неправильно. Есть группа кист, которые не только не исчезают самостоятельно, но и не подаются лечению с помощью лекарств. В этом случае назначается операционное лечение. Операция выполняется как лапароскопическим, так и лапаротомическим способом. Лапаротомия – это операционный метод, в рамках которого для доступа к органам малого таза необходимо сделать разрез, причем относительно большой.
Виды проведения лапаротомии
- Продольные.
- Косые.
- Поперечная, полостная.
- Угловые.
- Комбинированные.
Помимо угла отклонения по осям, определяют разделение видов по ориентации органов и костей:
- Лапаротомия по Черни – рассечение ткани между лобковой костью и пупком. Метод применяется при абортах, удалениях кист, новообразованиях в трубке яичников, спаечной болезни, кесарево сечение – когда нужен непосредственный доступ к матке и её составляющим. Способ удобен – в любой момент разрез расширяется, упрощая работу хирурга.
- Лапаротомия по Пфанненштилю, в отличие от вышеупомянутого способа «по Черни» разрез делается поперёк. Заживление шва происходит быстро и безболезненно, метод часто используют в гинекологии (необходимое чревосечение). Проведённая операция не оставит следа на теле представительниц прекрасного пола. Метод является преимущественным, потому что оказывает меньшее влияние на работу кишечника.
- Лапаротомия по Джоэл-Кохену. Врач с помощью скальпеля делает маленький надрез ниже середины отрезка (срединный отрезок) от пупка до лобковой кости. Используется в гинекологии для удаления кист, устранения беременности в маточных трубах, осложнении заболевания органов малого таза.
Кроме видов разреза предполагается классификация лапаротомии по основным областям проведения – цель запланированной операции.
- Конец пищеварительного тракта.
- Органы «депо крови», органы «фильтрации»: печень, селезёнка, поджелудочная железа.
- Мочевой пузырь, почки.
- Женские репродуктивные органы, органы малого, большого таза.
- Лимфатические узлы, аорта брюшной полости.
Виды лапаротомии
Существует несколько видов лапаротомии:
- продольная;
- косая;
- поперечная;
- угловая;
- комбинированные методики.
Нелишним будет рассмотреть каждую детально.
Продольная лапаротомия
Продольный вид используется в большинстве случаев. Существует несколько ее вариантов (верхняя, центральная, нижняя срединные и тотальная), но в гинекологии используется нижняя срединная. При этом разрез производится от пупка до лонного сочленения. Хирург видит репродуктивные органы после того, как произвели расширение.
Косая лапаротомия
В данном случае разрез производится вдоль дуг ребер, снизу брюшины или по связкам паха. С помощью такой лапароскопии делают операции на аппендиксах, желчных пузырях и селезенке. В гинекологии, таким образом, осматривают придатки.
Поперечная лапаротомия
Характеризуется горизонтальным рассечением. Вследствие этого может возникнуть грыжа, так как пересекаются прямые мышцы брюшной зоны. Данный способ используют при искусственном родоразрешении (кесарево сечение).
Угловая лапаротомия
Применяется нечасто. Обычно служит дополнением к продольной лапаротомии. После такого иссечения врач детально может рассмотреть состояние органа.
Комбинированная лапаротомия
Целесообразна во время обширного оперативного вмешательства, когда нужен доступ не только в один отдел. Какие будут делаться иссечения, зависит от диагноза и характера патологии. Обычно такая лапаротомия показано при операциях на надпочечниках, желудке, селезенке или печени.
Подготовка и техника проведения лапаротомии
Перед операцией пациент проходит необходимую подготовку, включающую 5-6 процедур и посещения врачей не хирургической направленности.
В первых этапах диагностики проводится физический осмотр и разговор с обследующим хирургом о вредных привычках, наличии диеты, аллергии и других мелких нюансах жизни.
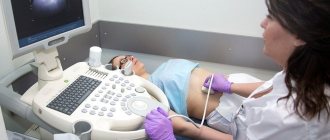
После посещения хирурга заболевший сдаёт анализы крови и мочи для качественного подбора анестезии. Потом в обязательном порядке проводится УЗИ области, нуждающейся в хирургическом вмешательстве. Томография – нужное компьютерное обследование перед лапаротомией для фотографии с помощью рентгена внутренних органов. Со снимками хирургу легче и быстрее устранить симптомы и причины дискомфорта пациента.
Часто используется МРТ для точного определения проблемы и причины её возникновения, корректируя область работы врача, помогая ускорить продуктивность трепанации, оперативный подход. Важной частью подготовки является прекращение применения противовоспалительных медикаментов, разжижителей крови.
Проведение операции простое. Хирург делает надрез брюшной полости (живот), осматривая нужный орган. Поперечный разрез делается аналогично резки лука, кожа разрезается по слоям, важна линия инцизии. К краям полученного разреза прикрепляется специальный хирургический крючок (обычно до 12 штук), открывая обзор нужного органа. По возможности берутся важные дополнительные анализы прямиком через биопсию, исследуя на наличие болезни. При необходимости совершается хирургическое вмешательство, упрощая дальнейшую работу с пациентом.
Даже если нужный орган в целости и сохранности, врач обязан осмотреть все органы, попадающие на глаза, чтобы убедиться в нормальной работе. После осмотра удаляется патология, удаляется орган, зависит от степени и характера заболевания. Лапаротомия проводится от 1 часа до 4, в зависимости от сложности расположения интересующего органа у пациента и причины хирургического вмешательства. Операция завершается наложением швов и скоб для быстрого и качественного заживления раны.
При отсутствии патологий пациенту вводят общую анестезию. Спинная анестезия, обездвиживающая тело от грудины до пяток, вводится при короткой шее, аномалиях носоглотки, тяжёлых аллергических реакциях (время цветения; крапивница; нарушения гемодинамики; ларингоспазм; гемодинамические расстройства в виде аритмий; нарушения артериального давления, эмболии и тромбозов сосудов).
Послеоперационный период, рубцевание
Период реабилитации после «вскрытия» проходит быстро. В течение 7-10 дней после мероприятия пациент находится в реанимации или послеоперационной палате. В пределах недели кожа и внутренние органы стягиваются, создавая новые соединительные ткани. Разрезы обычно не превышают 10 сантиметров в длину и 2-4 миллиметра в ширину. Пациент находится большую часть времени в скрюченном состоянии – ноги прижаты к груди, поза эмбриона. Поза позволяет расслабить мышцы пресса, оставляя минимальную нагрузку на прооперированные органы, мышцы и кожу.
Первые 2-3 дня пациенту дают обезболивающее, улучшающее состояние в послеоперационный синдром. Если операция проводилась с применением общего наркоза, обследуемый лежит на кушетке с приподнятой головой. Это позволяет упростить и ускорить процесс восстановления организма после наркоза. Часто после операции пациент не может ходить в туалет, потому что передвигаться стало сложно. Тогда для вывода ненужных веществ в организм больного вставляется катетер, устраняя необходимость передвижения в сторону места общего пользования.
Врачи запрещают вставать с кровати после лапаротомии до 5-6 часов, чтобы не травмировать недавно наложенные швы из-за нагрузки.
Для раннего периода после операции (обычно с первого, второго дня до недели, 12 дней) хирург устанавливает диету, придерживаться режима – обязанность пациента.
- После проведения операции запрещается употреблять в пищу всё, кроме воды до 12 часов.
- Вода. Применение жидкости в превышающем меру количестве в первый день нельзя. Обычно употребление воды допускается после 4 часов с момента окончания операции. Это обуславливается тем, что вода имеет массу и заставляет работать кишечник и другие органы, которые ещё недавно находились под влиянием хирургических приборов.
- На следующий день после проведения хирургического вмешательства обследуемому разрешено кушать продукты в размельчённом, лучше в жидком виде: супы-пюре, каши. Лишняя работа органов пищеварительного тракта (размельчение, всасывание) замедляет восстановление организма. Важна реабилитация, чтобы шов не разошёлся.
- На 3 и 4 дни принимать продукты сложного приготовления менее опасно. Рацион больного расширяется до мяса, рыбы (всё на пару), творога, чая. Стоит исключить продукты с высоким содержанием сои, сахара, соли и других приправ: орегано; чили; соевый соус; базилик; жареные продукты, жирные. Больше съестного в натуральном виде: овощи, фрукты. Исключить цитрусовые.
Послеоперационный период
В течение первых 4-х дней пациент находится в больнице под наблюдением врача. Послеоперационный период может занять время около полугода. В первые дни женщина может ощущать боли в районе живота, швов. Чтобы их купировать назначают обезболивающие средства, которые помогут облегчить состояние.
Восстановление после лапаротомии занимает достаточно много времени. Первый месяц не должен сопровождаться поднятием тяжестей или другими физическими нагрузками. Врач обязательно ознакомит пациентку с определенными правилами, которых она должна придерживаться.
Обычно, если женщина репродуктивного возраста, и она планирует беременность, врачи стараются подобрать методы, сохраняющие органы, необходимые для зачатия. Если у пациентки наступил климакс, то операция чаще проходит с удалением обоих яичников. При миоме матки важную роль играет ее расположение и размер. Если при лапаротомии был сохранен яичник и матка, восстановить детородные функции можно уже за 2-3 месяца.
Шрам после лапаротомии
Крайне редко период реабилитации сопровождается осложнениями. Если они появились, врач поможет от них избавиться.
На период восстановления запрещаются длительные путешествия, водные процедуры (горячая ванна, сауна, баня, бассейн). Также на некоторое время нужно избегать половых контактов.
Женщине нужно придерживаться определенного питания, которое позволит разгрузить организм. Рацион составляется исходя из особенностей пересеянной лапаротомии. Диета сопровождается отказом от жирных, богатых на клетчатку продуктов, ослабляя нагрузку на кишечник. Также нужно убрать продукты, которые провоцируют газообразование, вздутия. Количество употребляемых фруктов уменьшается вдвое, а через две недели восстанавливается до умеренных показателей.
На протяжении месяца важно придерживаться диеты, ведь она ускорит процесс реабилитации, путем стимуляции обмена веществ и укрепления иммунной системы.
О технике проведения и видах лапароскопии
Лапароскопию проводят под действием анестезии. В области оперируемых органов делается несколько надрезов, через которые вводятся хирургические инструменты и лапароскоп – прибор, оснащенный осветительной составляющей и видеокамерой. Изображение, увеличенное в разы, проецируется на монитор.
Для лучшей визуализации внутреннего пространства, и доступа к органам, в оперируемую область подается углекислый газ. Под его воздействием расправляются складки брюшной полости, что позволяет хирургу полноценно работать. По окончании процесса, инструментарий извлекается, а на места надрезов накладываются хирургические швы. Наиболее часто лапароскопическая хирургия проводится на органах пищеварительной и мочеполовой системы, реже на грудной клетке (торакальная хирургия).
К самым востребованным операциям относятся:
- аппендэктомия (аппендицит);
- колэктомия (удаление отдела ободочной кишки);
- холецистэктомия (иссечение желчного пузыря при опухолевом процессе и желчнокаменной болезни);
- герниопластика (удаление пупочной грыжи);
- кистэктомия (резекция киста яичника, почки, печени)
- дистальная резекция поджелудочной железы;
- гастрэктомия (полное удаление желудка).
Кроме этого, широко практикуется лапароскопическое иссечение семенной вены у мужчин при варикоцеле (варикоз вен мошонки и семенного канатика), гинекологические операции при эндометриозе (разрастание клеток матки), миоме (доброкачественной опухоли) матки, многочисленных воспалительных процессах в органах малого таза. Лапароскопию, по экстренным показаниям, допускается производить во время беременности.
Последствия лапароскопической хирургии
Лапароскопический метод проведения резекции переносится пациентами легче, чем обычная полостная операция. Однако, как любое постороннее вмешательство в организм, хирургия или диагностика не проходят бесследно для больного. Последствия лапароскопии, как правило, проявляются во время пребывания пациента в стационаре после операции, но иногда могут возникнуть уже после выписки. К основным побочным эффектам относятся:
- Болевой синдром . На протяжении первых двенадцати часов после операции интенсивные боли не считаются анормальным явлением. Повреждение мягких тканей, кожного покрова и внутренних органов вызывают боли, которые локализуются в области прооперированного органа, а также может иррадиировать (отдавать) в верхнюю часть корпуса. Для ликвидации болезненных ощущений в больнице применяют анальгетики, нестероидные и противовоспалительные препараты. Реже используются наркотические алкалоиды опиума (опиаты).
- Ощущения распирания в брюшной полости . Данный симптом спровоцирован введением углекислого газа во время операции. Интенсивное скопление газов в брюшной полости не является послеоперационной патологией. Если симптом не покидает пациента в первые послеоперационные сутки, назначаются ветрогонные лекарственные средства.
- Тяжесть в эпигастральной (подложечной) области, тошнота . Возникают после операции лапароскопии, как следствие введения анестезии. Такие ощущения не нуждаются в специальном лечении, и проходят сами по себе.
- Головные боли . Могут быть вызваны перенесенным наркозом и волнением, которое испытывает пациент. Как правило, купируются анальгетиками вместе с болевым синдромом в области проведенной операции. При чрезмерно возбужденном состоянии больного, назначаются успокоительные медикаменты.
- Дискомфорт в области горла и пищевода . Причиной возникновения является использование эндотрахеального наркоза (введение анестезии через дыхательные пути посредством трубки). Данные симптомы кратковременны, лечения не требуют.
Показания и противопоказания к лапаротомии
К данному виду операций прибегают все реже, ведь лапароскопия является менее травмоопасной, благодаря небольшим отверстиям в брюшной полости. Однако проводить лапаротомию нужно при таких случаях:
- опухоль большого размера;
- гнойные образования;
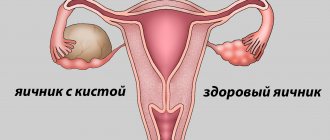
- появление кисты на глубоких тканях яичника, из-за чего значительно ухудшается его функционирование;
- кисты с осложнениями, например, перекрутом либо разрывом;
- появление спаек ближайших органов;
- онкологическая опухоль половых органов.
При обнаружении кисты требуются быстрые меры для ее лечения. Терапия позволит исключить возможность приобретения злокачественного характера с другими осложнениями. В некоторых случаях одной только медикаментозной терапии достаточно для полного излечения.
Проводить лапаротомию нельзя при:
- наличии серьезных заболеваний сердца и легких;
- сильном истощении;
- плохой свертываемости крови;
- шоковом, коматозном состоянии;
- инфекционных, воспалительных заболеваниях;
- выпадении придатков вместе с маткой.
Возможные негативные проявления
Осложнения после лапароскопии – явление редкое, но встречающееся. Возникновение осложнений обусловлено тремя основными причинами: непредвиденная реакция пациента на наркоз или введение углекислого газа, несоблюдение пациентом врачебных рекомендаций в период восстановления, некачественно проведенная операция (врачебное невнимание, ошибки).
Осложнения анестезии
Перед лапароскопией пациент проходит обследование, что помогает анестезиологу подобрать какая лучше анестезия (препарат и дозировка) подойдут конкретному человеку с учетом его индивидуальных особенностей. Неадекватная реакция возникает редко, самой крайней формой проявления может быть острая аллергическая реакция – анафилактический шок. Сбой в работе бронхолегочной и сердечной деятельности может произойти под воздействием углекислого газа. Осложнение редкое, зависит от индивидуальных особенностей (хронических болезней сердца и бронхов), или ненормативного введения газа.
Патологические проявления по вине больного
Каждый врач в обязательном порядке дает рекомендации после лапароскопии, которые пациент должен выполнять в реабилитационный период. Существуют ограничения в питании, а также запреты на серьезную физическую нагрузку после операции по удалению пораженного органа или его участка. При несоблюдении рекомендаций возникает нагноение и инфицирование швов, кровотечения, воспалительные процессы в желчном пузыре, матке, мочевыделительной системе и других органах брюшной полости и малого таза.
Осложнения, зависящие от медицинского персонала
Неграмотно проведенная операция или неисправность оборудования могут грозить определенными негативными последствиями. Пациентам с хроническими нарушениями сердечной деятельности, атеросклерозом, варикозом перед операцией вводятся препараты, разжижающие кровь. Если врач игнорировал данную манипуляцию, возникает опасность формирования тромбов. При сбоях в работе лапароскопа или несоответствующей квалификации врача, возникает риск ранения смежных органов и сосудов. К примеру, извлекая камни из желчного пузыря, неопытный доктор может повредить его стенки.
Основные симптомы осложнений
Незамедлительного обращения за врачебной помощью требует появление следующей симптоматики:
- сильные болевые ощущения в прооперированной области после выписки из стационара;
- стабильная гипертермия (повышенная температура);
- изменение цвета эпидермиса (кожных покровов) вокруг шрама на ярко-красный;
- выделение гнойно-кровяной субстанции в области надрезов;
- постоянная головная боль, кратковременные приступы потери сознания.
Больного в обязательном порядке должны госпитализировать, провести ультразвуковую диагностику, взять анализы крови.
Постоперационные рекомендации
Послеоперационный период после лапароскопии в стационарных условиях длится от 3 до 6 дней, в зависимости от сложности проведенной операции. В дальнейшем, пациента отправляется на амбулаторное лечение. Реабилитация после лапароскопической операции, как правило, проходит в ускоренном режиме. Швы, в зависимости от использованного хирургического материала, снимают на 7–10 день либо они рассасываются в организме самостоятельно.
Через месяц работоспособность восстанавливается полностью. В обязанности пациента входит выполнение всех рекомендаций по соблюдению режима и рациона. На протяжении месяца прооперированный человек не должен прибегать к тяжелым физическим нагрузкам. Нельзя делать силовые упражнения и поднимать тяжести. Тем не менее рациональная физическая активность показана уже со второго дня после операции, чтобы избежать развития спаечного процесса.
Одним из важнейших факторов является правильное питание в постоперационный период. В первые дни рацион должен состоять из некрепких бульонов, овсяного киселя. Находясь на амбулаторном лечении, пациент должен придерживаться облегченного питания. Диета основана на употреблении следующих продуктов:
- пюреобразные супы;
- речная и морская рыба, содержащая менее 8% жира;
- мяса индейки, курицы;
- белковый омлет и яйца, сваренные всмятку.
- обезжиренный творог, несоленый сыр;
- каши, макаронные изделия;
- картофельное, фруктово-ягодное пюре.
Устранить из рациона необходимо:
- жирное мясо;
- жирные соусы на майонезной основе;
- блюда из чечевицы, гороха, фасоли;
- выпечка из сдобного теста;
- острые и копченые продукты.
Категорически запрещается употребление алкогольных напитков. Грубая пища может вызвать затруднения и боли при ее переработке органами пищеварительного тракта. Обстипация (запор) негативно сказывается на самочувствии и состоянии послеоперационных швов. При проявлении данных симптомов рекомендуются слабительные препараты либо клизма.
Кроме укороченного восстановительного периода, прерогативами лапароскопии перед полостной операцией считаются: мизерная вероятность образования спаек (при условии выполнения пациентом рекомендаций врача), эстетичный вид шрамов (меньше чем через год последствия операции перестают быть заметными). При отсутствии противопоказаний лапароскопический способ хирургического вмешательства является предпочтительным.
Операция лапаротомия называется еще чревосечением. При ее выполнение раскрывают брюшную полость, тем самым организовывая доступ к внутренним органам. Данное хирургическое вмешательство проводится при подозрении на патологические процессы в животе, требующие неотложной помощи. К ним относятся:
- Воспаление аппендикса;
- Внематочная беременность (особенно с разрывами);
- Прободные язвы кишечника;
- Подозрение на перитонит;
- Онкологические процессы в брюшной полости;
- Травматические повреждения внутренних органов;
- Эндометриоз, киста яичника и другие гинекологические заболевания.
Основные требования к лапаротомическому доступу:
- Максимально низкая травматичность;
- Сохранение целостности мышц, сосудов и нервов;
- Достаточное пространство для манипулирования и оценки состояния органа;
- Возможность эффективного сшивания рассеченных слоев;
- Не приводит к повышению риска образования грыж.
Отдельно выделяется диагностическая лапаротомия, которая проводится в том случае, когда диагноз еще не подтвержден и врачу нужно подтвердить или исключить ту или иную патологию. Показаниями для нее являются подозрения на состояния, не выявление которых приведет к необратимым последствиям или смерти пациента.
Различают 5 основных видов оперативного вмешательства, каждое из которых имеет свои показания, преимущества и недостатки.
Выбор определенного вида основывается на индивидуальных особенностях пациента и причине операции.
Продольные лапаротомии
Наиболее часто используемой операцией считается срединная лапаротомия, которая также подразделяется на несколько вариантов:
- Верхняя срединная. При верхнесрединной лапаротомии разрез начинается от мечевидного отростка грудины и продолжается до пупочной впадины. Таким образом хирург получает доступ к верхнему этажу брюшной полости и его органам. Среди основных достоинств такого вида рассечения выделяют скорость (что имеет значение в ургентных ситуациях), возможность продления его книзу, если потребуется более обширный доступ, и простое ушивание. Однако данный доступ подразумевает рассечение сухожилий мышц, что в итоге приведет к повышенному риску образования грыж.
- Нижняя срединная. При нижней срединой лапаротомии проводят разрез от пупка и заканчивают его у лонного сочленения. Достоинства такого доступа, как и недостатки полностью совпадают с предыдущим, разница лишь в том, что посредством этого рассечения хирург имеет возможность оценить нижний этаж брюшной полости и его органы.
- Центральная срединная. Разрез при этом виде лапаротомии начинается на 8 см выше пупка, доходит до него, обходит образование слева и далее спускается на 8 см ниже. Чаще всего им пользуются для диагностики, чтобы после оценки состояния органов полости либо ушить его, либо продлить к поврежденному органу, то есть, выше или ниже. Основное преимущество в том, что если предполагаемый диагноз не подтвердился, бессмысленная травматизация получится наименьшей.
- Тотальная. Используется очень редко и только при четких показаниях, например, множественных травмах живота. Разрез проводится от мечевидного отростка и продолжается до лонного сочленения. При этом, максимально ослабляется передняя брюшная стенка, а послеоперационные швы часто расходятся. Зато хирург имеет свободный доступ ко всем органам полости, что особенно важно при сочетанных повреждениях.
Как проводится лапаротомия?
Операция проводится под общей анестезией. Хирург обрабатывает кожу в предполагаемом месте разреза обеззараживающим средствами, затем горизонтально разрезает нижнюю часть брюшины. Затем раздвигает ткани, получая доступ к области поражения, и иссекает новообразование.
В обязательном порядке новообразование отдается на гистологию, а врач осматривает близлежащие ткани и органы для обнаружения аномальных изменений. Если в ходе операции будут найдены другие патологии, возможно, потребуется полное удаление яичников.
Важно! Если во время гистологического исследования выясняется, что киста раковая, операция по резекции яичника проводится в экстренном порядке.
Во избежание кровотечения, сосуды во время операции перевязываются или прижигаются. Поскольку ткань яичника очень тонкая, швы на срезе накладываются осторожно. Если лапаротомия проводится из-за разрыва новообразования или гнойного процесса в нем, дренажные трубки оставляются на пару дней, чтобы жидкость с гноем выводилась наружу.
Сколько длится операция?
Поскольку лапаротомия кисты яичника относится к категории несложных операций, ее продолжительность занимает не более часа. В среднем операция длится минут 40.
Сколько дней пациентка находится на больничном?
Безусловно, каждый случай индивидуален. Если операция прошла без осложнений и восстановительный период проходит гладко, больничный лист можно закрыть через 2 недели. Чтобы восстановиться, необходимо около 3 месяцев, но приступить к работе женщина может уже через 15-20 дней.
Ход операции лапаротомии
В первую очередь, проводится анестезия. Чаще всего полостные операции, в том числе и лапаротомию, проводят под общим наркозом.
- Сначала проводится разрез кожи и подкожно-жировой клетчатки. После проведения рассечения образовавшая рана осушается, а кровеносные сосуды зажимаются, и только затем приступают к следующему этапу.
- С помощью специальных инструментов для лапаротомии – крючков, края раны разводят, чтобы хирург смог рассечь апоневроз. В некоторых случаях дополнительно, для улучшения обзора, требуется отведение краем мышц, загораживающих обзор врачу.
- Третьим этапом рассекают брюшину специальными ножницами, предварительно подхватив ее пинцетом. Если в полости имеется жидкость любого характера, то она под давлением будет выплескиваться наружу. Помощник хирурга должен быть готовым к подобному раскладу и использовать специальный отсос.
- После того, как были рассечены все слои, расширителями разводятся края раны, и хирург проводит тщательный осмотр всех органов, даже если подозрение было на конкретную патологию, оценивается каждый орган, к которому имеется доступ.
- После обнаружения проблемы, проводится сама операция, в ходе которой нормализуют состояние пациента, максимально возвращают функционирование поврежденного органа, а если это невозможно, удаляют его.
- После окончания проводится установка дренажей и послойное ушивание рассеченной области.
Восстановление после операции
Для того, чтобы избежать негативных последствий или осложнений требуется выполнение определенных предписаний во время восстановления после лапаротомии. Требования к пациентам в условиях стационара:
- Выполнение всех предписаний врача;
- Использование специальной обуви, чтобы снизить риск образования тромбов;
- Мочеиспускание через катетер (требуется не всегда, но часто);
- Для улучшения дыхания могут установить стимулирующий спирометр (применяется в тяжелых ситуациях);
- Пациент не должен тревожить рану, самостоятельно снимать бинты или трогать дренажи, чтобы не занести инфекцию.
Срок пребывания в больнице полностью зависит от заболевания, которое лечили посредством операции, и от тяжести состояния пациента. В домашних условиях также требуется выполнение некоторых правил:
- Выполнение всех рекомендаций врача и исправное посещение больницы в назначенные сроки;
- Соблюдение максимальной гигиены в области раны;
- Нельзя допускать попадание воды в послеоперационную рану;
- Физические нагрузки должны быть минимальными;
- Нельзя поднимать тяжелые предметы (швы могут разойтись);
- Диета с повышенным содержанием овощей и фруктов.
Швы зачастую снимаются через неделю после операции, но сроки зависят от объема рассечений и скорости заживления раны. Однако в послеоперационном периоде следует быть предельно внимательным к своему состоянию. Появление некоторых симптомов может стать основанием для немедленного обращения к врачу. К таким симптомам относят:
- Повышение температуры (как общей, так и местной, в области раны);
- Появление выделений в оперированной области или же образование признаков воспаления;
- Нарушения стула длительностью более 3 дней;
- Изменение свойств стула (особенно, кал цвета кофейной гущи);
- Нарушение общего состояния (головокружение, слабость или даже обмороки);
- Тошнота, иногда с рвотой;
- Проблемы с мочеиспусканием;
- Покраснение, отечность или появление болевых ощущения в нижних конечностях.
Подробнее про операцию можно прочитать здесь.
Данные симптомы свидетельствуют об осложнениях, поэтому требуют немедленной оценки врачом и назначения соответствующего лечения.
Беременность после лапаротомии
Начинать планирование беременности после полостной операции можно только через 4-5 месяцев.
Также нужно учитывать – любая операция отличается индивидуальными показателями, рекомендациями. Назначать время для беременности может только лечащий врач.
Обычно, примерно на 2 месяца пациенте рекомендуют воздерживаться от интимной близости до полного восстановления яичника. Если первый год после удаления кисты не сопровождается беременностью, женщине необходимо пройти дополнительные обследования для выявления причины.
Лапаротомия, как и другие виды операций, отличается наличием определенных особенностей. Чтобы лечение показывало только высокие результаты, необходимо придерживаться всех рекомендаций врача. Также нельзя забывать о профилактических мерах и своевременном обследовании для выявления любых патологических состояний. Если игнорировать заболевание, оно может приобрести злокачественный характер и привести не только к бесплодию, но и летальному исходу.
Осложнения после лапаротомии
Какие-либо послеоперационные осложнения возникают довольно редко, но все же могут быть. Их риск повышается при наличии некоторых предрасполагающих факторов:
- Повторное вмешательство;
- Сахарный диабет;
- Низкая резистентность организма (иммунодефициты, истощение);
- Наличие вредных привычек;
- Заболевания сердечно-сосудистой и дыхательной систем;
- Патологии крови (низкая свертываемость, повышенная вязкость и другие);
- Употребление некоторых препаратов лекарственного назначения.
Основные осложнения после лапаротомии в гинекологии, острого живота и других серьезных патологий:
- Кровотечения (могут быть и наружные, но чаще всего внутренние, трудно диагностируемые);
- Присоединение инфекции в послеоперационную рану или даже в полость брюшины;
- Повышенное тромбообразование;
- Травмирование соседних органов;
- Аллергическая реакция на препараты анестезии;
- Появление грыж из-за слабости переднею брюшной стенки.
Риск осложнений после операции напрямую зависит от квалификации и опыта хирурга. Однако в некоторых ситуациях, в особо тяжелых состояниях или при комбинированных патологиях, осложнения практически неизбежны.
Возможные осложнения
После операционного вмешательства у больной могут возникать некоторые осложнения. Стоит сказать, что подобные явления могут появляться после любых полостных операций в области брюшины.
Безусловно, многое зависит от квалификации хирурга и от того, насколько тщательно женщина придерживалась рекомендаций врача в послеоперационный период, но риск есть всегда.
Самые распространенные осложнения:
- спаечный процесс,
- боль в районе разреза,
- инфицирование шва и воспаление,
- травмы внутренних органов, например, кишечника или мочевого пузыря, может произойти при неудачной операции.
Подобные осложнения возникают не часто, и как правило связаны с наличием сопутствующих патологий, однако, знать о них необходимо каждой женщине. Только понимая всю опасность операционного вмешательства, можно предупредить развитие большого количества осложнений. Для этого нужно выбирать квалифицированного врача, правильно готовиться к операции, соблюдать все рекомендации в послеоперационный период.