≡ Главная → Современные подходы в лечении миомы →
В современной гинекологии значительно изменились представления о миоме матки. Ранее считалось, что опухоль растет исключительно на фоне высокого уровня эстрогена. Поэтому врачи назначали гормональные препараты на основе прогестерона – и предполагали, что такая схема даст положительный результат.
Парадоксально, но на фоне применения прогестероновых средств миома порой начинала расти. Ученые изучили этот феномен и выяснили: в развитии опухоли виноват не только эстроген, но и прогестерон. Он также приводит к росту узла – и этим во многом объясняется тот факт, почему образование растет в первой половине беременности.
Сегодня препараты на основе прогестерона уходят в прошлое. Их все реже назначают при миоме матки – и им на смену пришли другие эффективные средства. Подробнее о том, как действует прогестерон на развитие узла и почему отказались от гестагенов, расскажем ниже в статье.
Репродуктивная система у женщин
Наружные и внутренние половые органы у женщин необходимы для продолжения рода и гормональной регуляции организма. Женская репродуктивная система образована молочными железами и тазовыми органами. В яичниках происходит образование половых клеток и выделение гормонов, необходимых для развития женского организма. Зрелая яйцеклетка транспортируется в фаллопиеву трубу, где происходит оплодотворение после проникновения сперматозоидов в половую систему. Затем зачаток нового организма проникает в полость матки, внедряется во внутреннюю оболочку органа и получает все необходимое для дальнейшего формирования. Вспомогательные структуры, вроде половых желез, отвечают за поддержание репродуктивной функции.
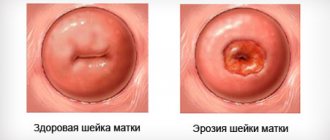
Матка представляет собой полый орган, предназначенный для развития плода. Эта анатомическая структура расположена рядом с мочевым пузырем и прямой кишкой. С помощью шейки матки и влагалища орган сообщается с внешней средой для проникновения мужских клеток во время полового акта. Также матка соединена с фаллопиевыми трубами, благодаря чему обеспечивается внедрение зачатка нового организма. Главный этап развития органа приходится на половое созревание женщины, когда гормоны стимулируют окончательное формирование репродуктивной системы. В это время у девушек начинаются менструальные циклы, характеризующиеся обновлением внутреннего слоя матки и выделением зрелой половой клетки в фаллопиеву трубу.
Строение матки:
- Слизистая оболочка (эндометрий) – внутренняя выстилка органа, преимущественно состоящая из трубчатых желез. Эндометрий необходим для внедрения эмбриона и последующего поддержания развития зародыша. Если после выделения зрелой яйцеклетки в маточную трубу не происходит оплодотворение, эндометрий разрушается и обновляется. Разрушение эндометрия во время менструации проявляется маточными кровотечениями.
- Мышечная (срединная) оболочка, состоящая из трех слоев гладкой мускулатуры. Сокращения мышц матки необходимы для удаления разрушенного эндометрия и родов. Кроме того, мышечное строение матки способствует растяжению органа по мере роста нового организма.
- Наружная оболочка органа, состоящая из соединительной ткани. Этот участок матки соединен с брюшным покровом.
Матка является постоянно обновляющимся органом. До наступления менопаузы (примерно до 50 лет), характеризующейся изменением гормональной регуляции организма, у женщин ежемесячно происходит менструация. Этот физиологический процесс свидетельствует о способности женского организма к продолжению рода. К сожалению, гормональные изменения во время менструального цикла зачастую приводят к развитию патологий репродуктивной системы.
Гормональные препараты
Гормоны – активные элементы, участвующие во всех физиологических процессах. Вырабатываются железами внутренней секреции и координируют разные процессы в организме: рост, размножение и т. д.
Гормонотерапия – это использование гормонов и их искусственных аналогов в терапевтических целях.
Выработка гормонов в организме происходит по принципу дефицита. Когда в крови их уровень ниже нормы, соответствующие железа начинают активнее вырабатывать их, пополняя нехватку. Если какого – то гормона не хватает, это свидетельствует о сбое функции вырабатывающего его железа, если же гормона много, значит, орган работает не в пределах нормы.
В современной медицине применяется три вида гормонотерапии:
- Стимулирующая терапия применяется, когда нужно активизировать функцию эндокринной железы, определить ее возможности. Применяют препараты, содержащие нейрогормоны гипоталамуса и передней доли гипофиза.
- Тормозящая или блокирующая терапия применяется в случае, когда наблюдается чрезмерная активность со стороны какого – либо эндокринного железа, также для терапии определенных типов новообразований. Такую терапию используют в комплексе с облучением или операцией.
- Заместительная терапия применяется при проблемах эндокринной системы, протекающих с частичным или полным торможением функции эндокринной железы. Используются препараты, содержащие сам гормон или его синтетический аналог. Режим приема гормональных препаратов должен соответствовать физиологическим процессам в организме.
Причины развития
Точная причина формирования миомы матки неизвестна. Врачи предполагают, что ключевым фактором развития недуга является гормональный дисбаланс, однако у многих женщин доброкачественная опухоль матки возникает без нарушения эндокринной регуляции органа. Важно учитывать, что половые гормоны отвечают за толщину мышечных тканей матки, поэтому избыточная продукция эстрогенов яичниками может быть связана с опухолевым ростом. Генетическая информация, заложенная в клетках, также обуславливает различные аномалии репродуктивной системы. К дополнительным этиологическим факторам врачи относят образ жизни и индивидуальный анамнез женщины.
Возможные причины:
- Передача наследственных мутаций. Исследования подтвердили, что отдельные мутации генов обуславливают избыточный рост мышечных тканей матки. В связи с этим миома матки может быть наследственной патологией.
- Гормональные изменения. Слизистая и мышечная оболочки матки развиваются под контролем женских половых гормонов. Эстроген и прогестерон оказывают воздействие на матку во время менструального цикла для подготовки репродуктивной системы к беременности. Доказано, что опухолевые клетки более чувствительны к этим половым гормонам, поэтому избыточная эндокринная стимуляция обуславливает быстрый рост миомы. В то же время после менопаузы, характеризующейся снижением выработки гормонов, опухоль уменьшается.
- Нарушение баланса других факторов регуляции тканей. Это может быть избыток инсулиноподобного фактора роста, обусловленный патологиями гипоталамуса, гипофиза или печени.
Ученые считают, что миома матки развивается из стволовых клеток гладкомышечной ткани органа, ответственных за регулярное обновление срединной оболочки матки. Из-за нарушения регуляции одна стволовая клетка начинает делиться многократно, в результате чего формируется аномальный очаг роста мышцы. Характер роста миомы различен: опухоль может медленно расти в течение десятков лет или многократно увеличиваться в размерах всего за несколько месяцев. Зачастую ранее обнаруженные новообразования исчезают без лечения в течение нескольких лет.
Антигестагены
Данная группа препаратов блокирует действие прогестерона на уровне рецепторов. , что приводит усиливанию сократительной способности миометрий.
В группу входят препараты Мифепристон и Эсмия.
Мифепристон оказывает антигестагенное воздействие и является синтетическим стероидным средством. Активное составляющее препарата активизирует миометрий, повышая его тонус и сократительную способность. При попадании в кровь лекарство не позволяет прогестерону выделяться. Препарат не обладает гестогенной активностью. Применяется для лечения лейомиомы матки в размере до 12 — недельной беременности.
Факторы риска
Помимо непосредственных причин формирования опухоли, врачам необходимо учитывать различные факторы риска, связанные с наследственностью, образом жизни и индивидуальным анамнезом женщины. Различные формы предрасположенности к миоме матки могут быть обнаружены практически у любой половозрелой женщины.
Возможные факторы риска:
- Неблагоприятный семейный анамнез. Если у близкой родственницы пациентки была обнаружена доброкачественная опухоль матки, риск индивидуальной заболеваемости увеличивается.
- Раннее начало менструации и поздняя менопауза. Этот фактор обуславливает большое количество менструальных циклов.
- Использование гормональных препаратов, вроде оральных контрацептивов. Внешнее влияние на гормональный фон может стать причиной развития болезни.
- Неправильная диета. Недостаток витамина D в рационе и избыточное употребление красного мяса неблагоприятно влияют на состояние женской репродуктивной системы.
- Ожирение и сидячий образ жизни.
- Вредные привычки. Алкоголизм и курение негативно влияют на все органы и ткани. В частности, частое употребление пива является непосредственным фактором риска миомы матки.
- Наследственный лейомиоматоз – редко встречающийся наследственный синдром, обуславливающий рост опухолей в разных органах. Также при этом могут формироваться фибромиомы.
Учет факторов риска, влияющих на женское здоровье, позволяет своевременно обнаруживать доброкачественные опухоли и проводить профилактику.
От каких она уменьшается
Тормозящее влияние на опухолевый процесс могут оказать только гормоны гипофиза. Их называют гонадотропными, то есть влияющими на половые железы – гонады. К ним относятся фолликулостимулирующий и лютеинизирующий. Давно было известно, что при климаксе, когда они повышены, миомы рассасываются. Выброс гонадотропинов в кровь обеспечивает гонадотропный рилизинг-фактор гипоталамуса. Поэтому при введении его аналога извне можно остановить рост опухоли.
Недостатком этих гормонов для уменьшения образования является то, что они не могут полностью изменить гормональный фон. Хотя их действие и длительное, но после его прекращения опухоль полностью восстанавливает способность к росту.
Помимо этого, они создают в организме искусственный климакс с его проявлениями – приливы, потливость, сухость влагалища, нарушения полового влечения, разрушение костной ткани. Из-за таких последствий гормонов назначение этих средств целесообразно только для предоперационной подготовки.
Симптомы климакса
Патофизиология
Миома матки представляет собой разновидность гладкомышечных опухолей, развивающихся в любых участках организма (лейомиомы). Это круглое хорошо очерченное новообразование белого или желтовато-коричневого цвета. Крупные опухоли вызывают выраженную симптоматику и прощупываются со стороны живота. У многих женщин в течение жизни образуются миомы микроскопического размера, не вызывающие каких-либо осложнений.
В большинстве случаев клетки миомы содержат генетические или хромосомные мутации, ответственные за аномальное деление и повышенную чувствительность к половым гормонам. Внешние структуры клеток (рецепторы) реагируют на эстрогены и стимулируют опухолевый рост. У женщин, не страдающих от гормональных нарушений, также диагностируются миомы матки, однако в этом случае опухоли редко достигают значительных размеров.
Врачам известен редкий феномен внематочного роста миомы. Иногда такую форму заболевания называют метастазирующей миомой. В отличие от злокачественных новообразований, такие структуры редко приводят к опасным осложнениям. Распространение опухолевых клеток в другие органы может быть связано с перенесенной операцией по удалению новообразования: иссечение пораженных тканей сопровождается проникновением отдельных клеток в кровоток. При этом воздействие половых гормонов на все участки тела стимулирует рост «метастазов» в различных тканях и органах.
Варианты миграции опухоли:
- Миома кровеносного сосуда. Рост опухоли в венах опасен возможной миграцией патологического очага в сердце.
- Формирование «метастазов» в легких и лимфатических узлах. Поражение легочной ткани также считается опасным осложнением.
- Диссеминированный внутрибрюшинной лейомиоматоз, при котором опухоли растут на сальниковой и перитонеальной поверхностях.
В очень редких случаях длительный внематочный рост миомы увеличивает риск возникновения злокачественного новообразования.
Фитоэстрогены как альтернатива
При наличии противопоказаний к заместительной гормональной терапии или нежелании женщины принимать подобные медикаменты врач может назначать растительные средства. Речь идет о фитогормонах, обладающих эстрогеноподобной активностью (Климадинон, Климонорм и другие). Подобные препараты применяются преимущественно во время климакса для устранения приливов. По отзывам женщин, фитоэстрогены действительно помогают справиться с неприятными ощущениями менопаузы и достойно пройти этот период жизни.
Растительные аналоги половых гормонов хорошо переносятся и считаются практически безопасными, однако при миоме их применение не оправдано. Эстрогеноподобная активность упомянутых средств играет против женщины, и на фоне их использования отмечается рост опухоли. Фитоэстрогены, как правило, не назначаются при миоме в связи с возможным риском прогрессирования заболевания.
Интересное видео о современном взгляде на медикаментозное лечение доброкачественных новообразований
Симптомы
Симптоматика болезни зависит от размера и расположения доброкачественной опухоли. В большинстве случаев у женщин образуется мелкая опухоль, не вызывающая каких-либо симптомов. Мелкие очаги могут сохранять свой размер до наступления менопаузы, в результате чего аномалия никак не влияет на репродуктивную функцию. Напротив, крупные новообразования негативно влияют на работу половой системы и обуславливают появление неприятных ощущений, связанных со сдавливанием соседних органов и тканей.
Возможные симптомы и признаки:
- сильное менструальное кровотечение;
- маточные кровотечения во время менструации продолжаются в течение 8 и более суток;
- боль в области промежности, заднего прохода и нижней части живота;
- вздутие живота;
- нарушение мочеиспускания, ощущение неполного опорожнения органа;
- частые позывы к мочеиспусканию;
- задержка стула в кишечнике (запор);
- боль распространяется в область спины и нижних конечностей;
- внезапная схваткообразная боль.
Редко крупная миома может вызывать сильную боль при сдавливании артерий, кровоснабжающих ткани матки. Это опасное осложнение требует немедленного лечения.
Диагностика
При появлении неприятных симптомов, связанных с маткой и нарушением менструации, необходимо записаться на прием к гинекологу. Врач расспрашивает женщину и уточняет анамнестическую информацию для обнаружения факторов риска болезни. Первичный осмотр матки, включающий пальпацию (ощупывание) органа, иногда позволяет обнаружить крупную опухоль. Для более точной диагностики гинеколог назначает инструментальные и лабораторные обследования.
Дополнительные методы диагностики:
- Инструментальный гинекологический осмотр. Гинеколог просит женщину расположиться в специальном кресле. Затем врач аккуратно расширяет просвет шейки матки и вводит в полость органа эндоскоп, оснащенный источником света и камерой. С помощью гистероскопии гинеколог подробно изучает внутреннее строение матки и обнаруживает любые аномалии.
- Ультразвуковая гистеросальпингоскопия. Врач вводит в полость матки специальную жидкость и с помощью аппарата УЗИ оценивает состояние органа. Это безопасное и безболезненное исследование. Датчик, излучающий высокочастотные звуковые волны, создает изображение матки и маточных труб на мониторе.
- Зондирование органа. Гинеколог фиксирует положение шейки матки и вводит специальный инструмент в орган. Из области шейки матки зонд постепенно продвигается в направлении дна матки. С помощью зондирования врач оценивает форму полости органа и проходимость маточных путей. Это очень важное исследование при подготовке к оперативному вмешательству.
- Ультразвуковое исследование. Малый таз содержит репродуктивные органы, поэтому специалист проводит исследование в этой области. Врач смазывает кожу гелем и прикладывает специальный датчик для получения изображения органов на мониторе. УЗИ матки позволяет обнаружить крупные опухоли и оценить состояние органа. Чаще всего это первичное обследование, после которого гинеколог принимает решение о направлении дальнейшей диагностики.
- Компьютерная или магнитно-резонансная томография – высокоточные методы визуальной диагностики, дающие возможность врачу получить послойные изображения органов. Результаты КТ и МРТ необходимы для детального изучения репродуктивной системы и поиска внематочных очагов опухолевого роста. Во время исследования пациентка лежит неподвижно на столе томографа. Перед получением снимка необходимо снять с себя все металлические предметы.
- Анализ крови. Медсестра производит забор венозной крови пациентки и направляет материал в лабораторию. Специалисты оценивают количество и соотношение форменных компонентов крови, концентрацию половых гормонов и выявляют специфические опухолевые маркеры. Анализ крови также позволяет выявить осложнения сильных менструальных кровотечений.
Полноценный диагностический поиск важен для обнаружения всех опухолей и проведения лечения. Перечисленные исследования также проводятся для скрининга заболеваний матки в случае, если гинеколог обнаруживает у пациентки факторы риска онкологии репродуктивной системы.
Консервативное лечение
Способ лечения миомы матки зависит от возраста пациентки, размера и расположения новообразования. Мелкие опухоли, не вызывающие осложнений, необязательно удалять. В этом случае гинеколог назначает регулярные обследования, включающие визуальную и лабораторную диагностику. Необходимо следить за скоростью роста опухоли и состоянием репродуктивных органов. Если опухоль обуславливает появление неприятных ощущений, проводится лечение. Медикаментозная терапия позволяет предотвратить дальнейший рост миомы.
Методы терапии заболевания:
- Назначение агонистов гонадотропин-рилизинг-гормона. Эти гормональные препараты предотвращают дальнейший рост опухоли, блокируя выработку эстрогена и прогестерона. У пациентки временно прекращается менструация. К положительным эффектам такой терапии можно также отнести устранение анемии. Курс лечения агонистами гонадотропин-рилизинг-гормона варьируется от нескольких недель до нескольких месяцев.
- Назначение транексамовой кислоты. Это негормональное лекарственное средство, облегчающее сильные маточные кровотечения во время менструации.
- Подбор дополнительных лекарств в зависимости от состояния пациентки. Гинеколог может назначить оральные контрацептивы, прогестогены и обезболивающие средства. При анемии требуется изменение диеты и назначение препаратов железа.
Ежемесячная инъекция агонистов гонадотропин-рилизинг-гормона способствует уменьшению размера миомы на 40-55%. Тем не менее, такая терапия может привести к поражению костей у молодых женщин, поэтому врачи тщательно контролируют состояние пациенток.
Агонисты гонадотропин рилизинг гормона (ГнРГ)
Оказывают угнетающее действие на выработку гонадотропина, что вызывает у пациентки искусственную менопаузу, которая у 50% сопровождается регрессом миоматозных узлов. К средствам данной группы относят: «Декапептил», «Золадекс», «Бусерелин», прочие. Препараты имеют побочные действия в виде:
- приливов;
- повышенной потливости;
- депрессивных состояний;
- снижения либидо.
Для того, чтобы свести к минимуму подобные явления, врачи используют минимальные дозы эстрогенов или прерывистые схемы приёма агонистов.
Хирургическое лечение
К сожалению, терапия может лишь временно останавливать рост миомы, поэтому единственным радикальным способом удаления опухоли является операция. Хирургическое лечение обязательно проводится при крупных миомах, сильной боли, постоянных кровотечениях и осложнениях заболевания. Современные технологии позволяют проводить безопасные и нетравматичные вмешательства, характеризующиеся низким риском рецидива. При подборе метода хирургического вмешательства гинеколог учитывает возраст пациентки, размер и расположение новообразования.
Варианты операции:
- Лапаротомия – удаление узлов матки с помощью абдоминального доступа. Это традиционный способ хирургического лечения миомы, проводимый при крупных глубоких опухолях.
- Эндоскопические вмешательства с помощью введения инструментов через шейку матки. Это малотравматичное лечение подходит для удаления новообразований, расположенных в области слизистой оболочки органа. Также применяется лапароскопия.
- Абляция опухоли. Специалист вводит в матку специальный инструмент, уничтожающий патологический очаг с помощью электричества или микроволнового излучения. Этот способ лечения не приводит к обширному поражению тканей органа.
- Эмболизация сосудов, питающих доброкачественное новообразование. Это сравнительно новый и эффективный метод лечения. Маточные артерии закупориваются с помощью катетеризации.
- Удаление матки – радикальный способ лечения заболевания, назначаемый при крупных новообразованиях, тяжелых осложнениях миомы и частых рецидивах. Это травматичное вмешательство приводит к бесплодию и нарушению гормональной регуляции, поэтому гинекологи чаще всего назначают подобное лечение женщинам в возрасте от 45 лет.
Зачастую для безопасного и эффективного хирургического вмешательства необходимо предварительно использовать методы консервативного лечения.
Осложнения
Без лечения миома матки может расти в течение многих лет и постепенно вызывать опасные осложнения. Заболевание неблагоприятно влияет на репродуктивные функции и общее самочувствие женщины.
Возможные осложнения:
- Анемия – недостаточность гемоглобина в крови, вызванная избыточными маточными кровотечениями. К симптомам патологии можно отнести бледность кожных покровов, постоянную слабость, усталость и головокружение.
- Прикрепление эмбриона в области подслизистой миомы с последующим выкидышем. Также опухоли мышечной ткани увеличивают риск преждевременных родов или отслойки плаценты.
- Метастазирование опухоли. Это редкое осложнение возникает при проникновении большого количества опухолевых клеток в кровоток. Компоненты новообразования могут попадать в любые органы и формировать новые патологические очаги под влиянием гормонов.
При обнаружении осложнений миомы необходимо лечить с помощью операции.
Профилактика
Женщина может избежать развития заболеваний репродуктивной системы с помощью врачебных рекомендаций.
Основные способы профилактики миомы матки:
- Прием гормональных контрацептивов и других препаратов, влияющих на репродуктивную систему, только под контролем врача.
- Изменение диеты: отказ от избыточного употребления мяса, добавление овощей и фруктов в ежедневный рацион.
- Регулярное прохождение гинекологических обследований (хотя бы раз в год).
Для профилактики рецидива заболевания после прохождения лечения женщине необходимо регулярно контролировать уровень гормонов.
Правила приема
Какие препараты должна принимать женщина и схему определяет лечащий врач. Но существует несколько правил, которые необходимо соблюдать во время приема лекарств:
- Таблетки принимают на постоянной основе (иногда курсами с минимальным перерывом 7 дней).
- Необходимо учитывать суточный ритм выработки гормонов организмом. Таблетки принимаются в период наивысшего уровня их продукции – в первой половине дня до 11:00.
- Если среди всех методов лечения опухолей были выбраны оральные контрацептивы, для достижения максимального терапевтического эффекта их необходимо принимать вечером.
Женщины должны строго соблюдать все рекомендации врача и принять лекарство в точно указанное время.