Краткое описание
Мужское бесплодие — неспособность мужчины к оплодотворению вследствие расстройств сперматогенеза, эрекции или эякуляции. В 1 мл эякулята в норме содержится около 60 млн сперматозоидов. В женских половых путях они сохраняют способность к оплодотворению в течение до 6 сут. Примерно 200 из них достигают воронки маточной трубы, где происходит встреча сперматозоида с яйцеклеткой. Сперматозоиды, не участвующие в оплодотворении, удаляются из женских половых путей или перевариваются фагоцитами. При рассмотрении проблемы бесплодия в целом различные расстройства у мужчин классифицируют как относящиеся к мужскому и коитальному факторам.
Код по международной классификации болезней МКБ-10:
- N46 Мужское бесплодие
Заболеваемость: 19,8 на 100 000 мужского населения в 2001 г.
Терминология • Олигозооспермия — число сперматозоидов в 1 мл эякулята 20 млн и менее • Азооспермия подразумевает полное отсутствие сперматозоидов в семенной жидкости • Первичная тестикулярная инфертильность (бесплодие) характеризуется недостаточным сперматогенезом (гипосперматогенез), его отсутствием (асперматогенез) или дефектами сперматогенеза (например, блокадой на разных этапах) • Вторичное мужское бесплодие развивается в различных ситуациях (например, обструкция семявыносящих путей, недостаточность гипоталамических и/или гипофизарных гормонов).
Подробно про проблему
Мужской фактор (бесплодие) — неспособность мужчины вызвать беременность у плодородной женщины. Проблема затрагивает примерно 7% всех мужчин. Причина обычно связана с низким качеством спермы. Репродукционный потенциал зависит от количества и качества спермы. Если количество сперматозоидов на низком уровне или эякулят имеет низкое качество, будет трудно, а иногда и невозможно, вызвать беременность. Мужское бесплодие (код по МКБ 10 N46) диагностируется, когда после тестирования обоих партнеров репродуктивные проблемы были обнаружены у представителя сильного пола. Существует две формы:
- Первичная: зачатия с любым партнерами никогда не было.
- Вторичная: есть дети, но сейчас оплодотворение не происходит.
Многие задают вопрос: «Лечится ли мужское бесплодие?» К сожалению, не во всех случаях.
Причины
Этиология • Неподвижные сперматозоиды: •• При синдромах Картагенера и «неподвижных ресничек» сперматозоиды не передвигаются, хотя такие мужчины потенциально фертильны. В этих случаях проводят оплодотворение in vitro с последующим введением концептуса в матку •• Дефектная акросома (102530, Â, также À или полигенное) — отсутствие способности к оплодотворению вследствие нарушенного формирования акросом сперматид и сперматозоидов. По разным оценкам эта патология обусловливает до 15% мужского бесплодия. Сперматозоиды имеют головку округлой формы, они подвижны, но невозможна акросомная реакция •• Азооспермия. Причины: дефекты сперматогенеза при мутациях гена одного из факторов азооспермии (*415000, фактор 1 азооспермии, Yq11, ген AZF, *400000, Yq, фактор 2 азооспермии, ген AZF2, Y — сцепленное наследование), лучевое поражение, непроходимость выводящих путей мужской половой системы •• Олигоспермия. Уменьшенный объём эякулята (
источник
Мужское бесплодие (N46)
Мужское бесплодие – это невозможность мужского организма к оплодотворению женского организма в результате нарушения выработки или доставки необходимого количества качественных мужских половых клеток – сперматозоидов. Если на любом этапе, от образования сперматозоидов до их проникновения в женские детородные органы имеются проблемы, мужчина оказывается бесплодным.
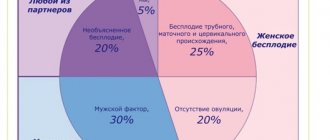
Примерно в 45% бесплодие семейной пары обусловлено мужскими проблемами. Это три главных типа проблем: неполноценность сперматозоидов (нежизнеспособные, малоподвижные и т.д.), значительное уменьшение их числа и нарушенное продвижения их по семявыносящим путям и(или) доставка их в женские детородные органы.
Проблемы с воспроизводством мужских половых клеток могут появляться в силу самых разных причин. Это и факторы, повышающие температуру в мошонке, и нездоровый образ жизни (курение, злоупотребление спиртными напитками), наличие определённых хронических заболеваний, в т.ч. урологических (затрагивающих мочеиспускательный канал, предстательную железу, мошонку и др.), проводившаяся химио– или лучевая терапия, гормональные нарушения или дефекты хромосом. Частой причиной образования недостаточного количества сперматозоидов является т.н. идиопатическая олигоспермия, когда количество мужских половых клеток в семенной жидкости уменьшается по неизвестным причинам, когда при самом тщательном обследовании их выявить не получается.
Причины
К непосредственным причинам и предрасполагающим факторам мужского бесплодия относятся:
– варикозное расширение вен семенного канатика, в результате чего повышается температура в яичках, приводящее к нарушению их функции; – травмы и дефекты, в т.ч. врождённые, половых органов (атрезия семявыносящих протоков, перекручивание яичек, гипоплазия яичек, задержка опускания яичек в мошонку (крипторхизм) и т.д. – заболевания, передающиеся половым путём (гонорея, сифилис, и т.д.) и их последствия, в т.ч. воспаление мужских мочеполовых органов (орхит, эпидидимит, простатит, уретрит, нарушение проходимости семявыносящих протоков и др.) – осложнения инфекционных заболеваний (эпидемический паротит, осложняющийся воспалением яичка (орхитом) примерно в 15% случаев) – иммунологические нарушения (аутоиммунная агрессия к собственным половым клеткам), – гормональные нарушения, в частности дефицит мужского полового гормона – тестостерона, недостаточность гипофиза, гиперфункции коры надпочечников и др. – воздействие вредных факторов (табакокурение, злоупотребление алкоголем, некоторые медикаменты, радиация, пестициды) – недостаток некоторых веществ (витамина С и цинка). Особенно неблагоприятно сочетание нескольких факторов.
Лечение
Консервативное лечение женщин включает в себя:
- устранение воспалений;
- коррекцию эндокринных нарушений;
- прием дюфастона или его аналогов;
- витаминотерапия;
- контроль овуляции при помощи УЗИ или тест-полосок;
- лечение сопутствующих негинекологических заболеваний.
Оперативное лечение показано при:
- миоме матки;
- кистах яичника;
- непроходимости маточных труб;
- эндометриозе.
При неэффективности рекомендуют ЭКО, суррогатное материнство.
Устранение мужского фактора достигается устранением инфекций, противовоспалительной терапии, оперативным лечением при анатомических причинах бесплодия.
Долгое отсутствие беременности пугает, появляются мысли о том, что своих детей уже не будет. Но бесплодие крайне редко бывает абсолютным – при грамотном подходе и своевременном обращении к докторам стать счастливыми родителями реально!
Первичное мужское бесплодие из-за урогенитальных болезней
На фертильность мужчины активно воздействуют инфекционные агенты, вызывающие воспаление в органах мочеполовой системы. В частности, это касается инфекций, передающихся половым путем, эпидемического паротита, тифа и прочих недугов.
Нередкими являются ситуации, при которых диагноз первичное бесплодие вызвал мужской фактор – свинка, перенесенная еще в детстве. Следствием этой болезни является непроходимость семявыводящих каналов или, другими словами, обтурационное бесплодие.
Причины
Этиология • Неподвижные сперматозоиды: •• При синдромах Картагенера и «неподвижных ресничек» сперматозоиды не передвигаются, хотя такие мужчины потенциально фертильны. В этих случаях проводят оплодотворение in vitro с последующим введением концептуса в матку •• Дефектная акросома (102530, Â, также À или полигенное) — отсутствие способности к оплодотворению вследствие нарушенного формирования акросом сперматид и сперматозоидов. По разным оценкам эта патология обусловливает до 15% мужского бесплодия. Сперматозоиды имеют головку округлой формы, они подвижны, но невозможна акросомная реакция •• Азооспермия. Причины: дефекты сперматогенеза при мутациях гена одного из факторов азооспермии (*415000, фактор 1 азооспермии, Yq11, ген AZF, *400000, Yq, фактор 2 азооспермии, ген AZF2, Y – сцепленное наследование), лучевое поражение, непроходимость выводящих путей мужской половой системы •• Олигоспермия. Уменьшенный объём эякулята (
Лечение мужского бесплодия
Часто точная причина бесплодия не может быть идентифицирована. Так как лечить мужское бесплодие? Даже если причина не выявлена, врач может назначить процедуры, которые приведут к зачатию. В случаях бесплодия рекомендовано пройти комплексное обследование женщине-партнеру. Это необходимо для выбора процедур при назначении вспомогательных репродуктивных технологий. Основные методы терапии:
- Хирургия. Например, варикоцеле часто можно хирургически скорректировать или устранить поврежденные семявыносящие протоки. В случаях, когда сперма не присутствует в эякуляте, ее можно извлечь непосредственно из яичек или эпидидимиса.
- Лечение инфекций антибиотиками. Это не всегда восстанавливает фертильность, но помогает в определении дальнейшей тактики.
- Иглоукалывание, физиотерапия.
- Решение проблем с половым актом. Лекарства или консультации могут помочь улучшить фертильность в случаях эректильной дисфункции или преждевременной эякуляции.
- Нормализация гормонального фона, когда бесплодие вызвано высоким или низким уровнем определенных гормонов.
- Диета, если аномалия возникла из-за лишнего веса.
- Вспомогательная репродуктивная технология (ВРТ). Методы включают отбор нормальных сперматозоидов— ИКСИ, ПИКСИ, ИМСИ. Затем отобранную сперму соединяют с женской яйцеклеткой, дожидаются формирования эмбриона. Полученный эмбрион переносят в полость матки для дальнейшей имплантации. То есть используется экстракорпоральный метод оплодотворения in vitro с интрацитоплазматической инъекцией спермы (ЭКО+ИКСИ). При мужском бесплодии шанс на успешное зачатие в таком сочетании составляет 78-80%.
- Народная медицина. Точных доказательств увеличения фертильности после применения сборов или настоек нет. Бесполезны они в случаях дефектов сперматозоида или хромосомных расстройств. Помогают только при временных расстройствах.
Существуют специализированные санатории, которые полностью проводят весь курс лечения от начала до конца. С мужчиной работает психолог, диетолог, андролог. В редких случаях проблемы мужской репродукции нельзя вылечить, и мужчина не может сделать ребенка. Тогда рекомендовано рассмотреть вопрос усыновления или применения спермы донора.
Как называются разные формы по этиологии
Неясного генеза
Бесплодие неясного генеза относится к коду по МКБ-10 № 97.9 и выявляется в 5 – 10% случаев. Эта форма инфертильности ставится врачами в том случае, если ее причину не удается установить. При этом пара, желающая зачать ребенка, не может это сделать в течение одного года.
При обследовании специалисты не могут выявить у партнеров каких – либо препятствий к оплодотворению или врожденных патологий. Даже при помощи самых передовых диагностических методов порой невозможно выявить функциональные и анатомические дефекты репродуктивной системы обоих пациентов.
Эндокринная
В случае нарушения процесса созревания яйцеклетки ставят диагноз эндокринного бесплодия по коду МКБ-10 №97.0, которое проявляется в 30 – 40% случаев. Нарушение репродуктивной функции женщины, может быть вызвано отсутствием нормального фолликулогенеза в яичниках.
Причинами патологии могут стать:
- нарушение работы щитовидной железы и надпочечников;
- функциональный сбой в репродуктивной системе.
Эндокринная инфертильность проявляется в отсутствии овуляции и сбоями в менструальном цикле.
Цервикального происхождения
Полипы в канале шейки матки или ее эрозия могут стать причинами инфертильности цервикального происхождения (код МКБ 97.3). Слизь становится настолько густой, что не может пропустить попавшие в матку сперматозоиды.
Даже если сперме удается проникнуть в полость матки, то ядовитая по своему химическому составу слизь приводит к неминуемой гибели сперматозоидов.
Трубного происхождения
Бесплодие трубного происхождения возникает в 20 – 60% случаев и является кодом МКБ 97.1. Характеризуется спаечными процессами в области малого таза и патологиями маточных труб. Все это приводит к блокировке свободного передвижения яйцеклетки и невозможности ее проникновения в матку.
К трубному бесплодию могут привести следующие причины:
- врожденные аномалии;
- генитальный эндометриоз;
- туберкулез половых органов;
- сальпингиты;
- хирургические операции в брюшной полости или органах малого таза;
- аборты.
Предлагаем посмотреть видео про трубное бесплодие:
Маточное
Бесплодие маточного происхождения (код по МКБ 97.2) может быть вызвано:
- Врожденными дефектами. Недоразвитие матки, ее удвоение, седловидная форма или полное отсутствие этого органа. В полости матки может развиваться патология в виде перегородки, которая блокирует проникновение сперматозоидов в ее полость.
- Приобретенными пороками. Возникают в результате внутриматочных вмешательств или после перенесенных воспалительных процессов эндометрия, приводящих в последствии к рубцовым деформациям полости матки, внутриматочным сращениям (синехиям).
При данной форме инфертильности у женщины, как правило, наблюдаются периодические боли в низу живота вне зависимости от регулярности менструального цикла.
Связанное с мужскими факторами
По коду МКБ данная патология проходит под номером 97.4 и диагностируется у супружеских пар в том случае, если у женщины не обнаружено отклонений в половой детородной функции, а у мужчин эти отклонения имеются. В данном случае на спермограмме выявляется низкая оплодотворяющая способность.
Причинами патологии могут являться:
- загрязнение окружающей среды;
- неполноценное питание;
- ожирение;
- вредные привычки (злоупотребление алкоголем и курением);
- постоянные депрессии и волнения;
- длительный прием гормональных препаратов и некоторых антибиотиков;
- простуды и переохлаждение;
- вредные факторы на производстве;
- венерические инфекции;
- травмы яичек;
- варикоцеле;
- эндокринные нарушения в организме;
- сидячий образ жизни.
Потенция мужчины при данной патологии может быть не нарушена, но вероятность зачатия сильно снижена. Для того чтобы исключить, что женское бесплодие связано с мужскими факторами, мужчине нужно пройти обследование на возможные инфекции и сдать посткоитальный тест и спермограмму.
У женщин
Бесплодие — это состояние, затрагивающее примерное 1 пару из 10. Данный диагноз ставят супругам, если попытки забеременеть в течение 1 года не увенчались успехом. Примерно в 50% отсутствие ребенка связано с женскими факторами.
Наиболее распространенные причиной женского бесплодия:
- проблемы с овуляцией;
- повреждение маточных труб;
- возраст (с его увеличением фертильность женщины имеет тенденцию снижаться);
- проблемы с внедрением яйцеклетки в оболочку матки.
Бесплодие по МКБ-10, связанное с отсутствием овуляции, имеет код N97.0. Данный вид неспособности зачать ребенка может быть связан с гормональным дисбалансом, булимией, анорексией, доброкачественными образованиями и кистами на яичниках, лишним весом, проблемами с щитовидной железой, постоянными стрессами, злоупотреблением алкоголя и наркотических средств. Также отсутствие овуляции может быть вызвано чрезвычайно короткими менструальными циклами.
Бесплодие женское по МКБ-10 трубного или маточного происхождения имеет коды N97.1 и N97.2. Данные типы неспособности дамы к зачатию может быть вызван одним из следующих факторов:
- воспалительные заболевания женских половых органов;
- эндометриоз или образование фибром;
- спаечный процесс в малом тазу;
- хронические патологии;
- предыдущая эктопическая (внематочная) беременность;
- врожденный дефект.
Препарат DES, который дают женщинам для предотвращения выкидыша или преждевременных родов, может привести к проблемам фертильность у будущего ребенка.
Бесплодие женское с кодом по МКБ-10 N97.3 означает проблемы со слизью из цервикального канала. Аномальная цервикальная слизь также может вызвать длительное отсутствие наступления беременности. Она мешает сперматозоидам добраться до яйцеклетки или затруднить их проникновение.
Также выделяют бесплодие, связанное с мужскими факторами (N97.4), другие формы (N 97.8) и не уточненный вид (N97.9). Если бесплодие первичное, по МКБ-10 у пациента будет стоять код N97. Оно означает, что у женщины, живущей половой жизнью, никогда не было беременности. Если бесплодие вторичное, по МКБ-10 ставят код, указывающий на причину заболевания (от N97.1 до N97.9).
Диагностика
В первом томе международной классификации болезней указываю методы обследования, необходимые для выяснения причины бесплодия. Для оценки репродуктивной системы женщины врачи используют следующие тесты:
- анализ крови;
- исследование груди и тазовой области с помощью УЗИ;
- образец цервикальной слизи для определения наличия или отсутствия овуляции;
- лапароскопия для обнаружения спаечного процесса или рубцовой ткани, просмотра состояния органов малого таза.
Также проводят рентгенологическое обследование, используемое в сочетании с красителем. Таким образом врачам легче определить есть ли в фаллопиевых трубах препятствие для проникновения сперматозоидов.
Бесплодие мужское Диагностика
Диагностика
• Мужской фактор. Сперматозоиды могут быть исследованы как в собственной среде (семенная жидкость), так и в слизи шейки матки. Для оценки мужского фактора используют следующие пробы • Анализ семенной жидкости • Нормальные показатели: объём — 2, 5– 6, 0 мл; количество сперматозоидов — более 20 млн в 1 мл; более 75% сперматозоидов должно быть подвижно; качество движения — степень подвижности от слабой (1 степень) до высокой (4 степень); морфология — более 70% сперматозоидов нормальной формы • Нормативы фертильной спермы (по ВОЗ): количество сперматозоидов — 20´ 106/мл; подвижность — более 25% подвижных сперматозоидов через 60 мин после эякуляции; морфология — более 50% нормальной формы; агглютинации нет; объём эякулята — более 2 мл; вязкость спермы нормальная; рН 7, 2– 7, 8; лейкоциты — менее 1, 0´ 106/мл • Посткоитальная проба: в середине менструального цикла шеечную слизь, полученную через 2– 12 ч после полового акта, исследуют под микроскопом для определения общего количества сперматозоидов, а также степени их подвижности. Пробу считают удовлетворительной, если в каждом поле зрения при большом увеличении видно более 10 подвижных сперматозоидов. Критерии неудовлетворительного результата пробы: сперматозоидов очень мало или совсем нет (азооспермия); большинство сперматозоидов неподвижно; подвижность сперматозоидов характеризуется в большей степени колебательными, а не поступательными движениями • АТ против сперматозоидов могут быть обнаружены как у мужчин (в семенной жидкости или сыворотке крови), так и у женщин (в выделениях из половых путей или сыворотке крови) • Тест способности сперматозоидов к оплодотворению яйцеклетки • Определение акрозина сперматозоидов. Акрозин — фермент, содержащийся в головке сперматозоида, вызывающий растворение zona pellucida и способствующий проникновению сперматозоида сквозь гликопротеиновую оболочку яйцеклетки • Тест на оплодотворение яйцеклетки применяют редко, за исключением случаев оплодотворения in vitro. Эта методика позволяет оценить способность сперматозоидов не только проникать в цитоплазму яйцеклетки, но и инициировать её дробление.
Диагностика мужского бесплодия
Первым шагом для точной оценки является получение полной медицинской и урологической истории. Она должна включать ответы на вопросы:
- Продолжительность бесплодия.
- Предыдущая рождаемость у пациента и партнера.
- Сроки полового созревания (раннее, нормальное или отсроченное).
- Детские урологические нарушения или хирургические процедуры.
- Текущие или недавние острые или хронические заболевания.
- Сексуальная история.
- Наличие рака яичек и его лечение (химиотерапия).
- Социальная история (например, курение и употребление алкоголя).
- Лекарственные препараты.
- История семьи.
- Респираторная инфекция.
- Экологическое или профессиональное воздействие.
- Повреждение спинного мозга.
Физическое обследование должно включать тщательный осмотр:
- Яички (для двустороннего присутствия, размера, консистенции, симметрии).
- Придатки яичка (любые уплотнения, кистозные изменения, увеличение).
- Семявыносящий проток (дефекты, сегментарная дисплазия, уплотнение, узелки, отек).
- Семенной канатик (варикоцеле).
- Пенис (анатомические аномалии, стриктуры или бляшки).
Лабораторные исследования
Анализ спермы является краеугольным камнем мужского фактора и включает в себя оценку следующего:
- Объем семени (нормальный, 1,5-5 мл).
- Качество.
- Плотность спермы (нормальная,> 15 миллионов сперматозоидов / мл).
- Общая подвижность (нормальная,> 40% сперматозоидов, имеющих нормальное движение).
- Морфология спермиев (нижний предел образца для процентной доли нормальной спермы составляет 4%).
- Признаки инфекции. Увеличение количества белых кровяных телец в эякуляте может наблюдаться у пациентов с инфекционными или воспалительными процессами.
- Другие переменные (уровни цинка, лимонной кислоты, кислого фосфатазы или альфа-глюкозидазы).
Необходимые лабораторные анализы:
- Тест на антитела к антисыворотке;
- Гормональный анализ (ФСГ, ЛГ, ТТГ, тестостерон, пролактин);
- Генетическое тестирование (кариотип, CFTR, AZF, делеции при тяжелой олигоспермии (<5 миллионов сперматозоидов / мл)).
Обязательно назначаются:
- Трансректальная ультрасонография;
- Ультрасонография мошонки;
- Ангиография.
Аномальный результат посткоитального теста наблюдается у 10% бесплодных пар. Показания к проведению включают гипервязкость спермы, увеличение или уменьшение объема эякулята с хорошей плотностью или необъяснимое бесплодие. Биопсия яичек рекомендована азооспермическим мужчинам с яичником нормального размера и хорошими результатами гормональных исследований для оценки обструкции протоков, выявления идиопатического бесплодия и для извлечения спермы.
Бесплодие мкб 10 международный классификатор
Бесплодие мкб 10 – это заболевание связано с проблемой зачатия ребенка. Когда супружеская пара на протяжении года регулярно занимается сексом без предохранения, но беременность не наступает.
Часто у семейной пары, по статистике это 35 % нет детей не по вине женщины, а из-за мужского бесплодия. Поэтому для определения причины болезни необходимо проходить полное обследование обоим партнерам. Если обнаружили проблемы со здоровьем у женщины и у мужчины, комплексное лечение назначают обоюдно семейной паре.
Квалификация
МКБ-10 – это международная квалификация болезней десятого пересмотра. Установленный нормативный документ для всех больниц, который используют для учета болезней, где описано причину посещения доктора.
Код МКБ используют во всех областях Российской Федерации с 1997 года.
МКБ 10 квалифицируется по коду диагноза заболевания:
- 0 – проблемы с овуляцией блокируют зачатие эмбриона.
- 1 – спайки в маточных трубах, что затрудняет их проходимость.
- 2 – заболевание матки.
- 3 – проблемы с цервикальным каналом.
- 4 – бездетность, что вызвана мужскими факторами.
- 8 – другие разновидности бездетности.
Чтобы добиться результата, лучше обращаться в медицинское учреждение с современной аппаратурой и профессиональными докторами.
Лечение бездетности
Если существует проблема с эндокринной системой, важно нормализовать гормональный фон организма, лечение заболевания назначается индивидуально каждой женщине, после диагностического обследования. При лишнем весе необходимо откорректировать рацион питания, нормализовать массу тела
Также рекомендуют препараты, что стимулируют овуляцию. Если после медикаментозного курса, не происходит зачатие в течение года, необходимо провести исследование проходимости маточных труб.
Часто женское бесплодие связано с разными гинекологическими болезнями – миома матки, эндометриоз, поликистоз яичников, деформация матки, проблемы с цервикальным каналом. Все эти заболевания можно определить при обследовании. Если их выявить на первых стадиях, после правильного лечения можно забеременеть и родить малыша.
При диагностировании бесплодия, обследование проводят обоим супругам, также назначают обоюдное лечение.
Причины вторичного бесплодия
К бесплодию может привести перестройки гормонального фона, травмы, перенесенные операции и гинекологические заболевания.
Возраст
Наиболее высокий шанс беременности наблюдается в 16-30 лет. После 35-ти лет снижается активность фолликулярного аппарата, уменьшается количество активных яйцеклеток, что связано с гормональными изменениями в организме.
Гормоны
Успех беременности на прямую зависит от гормонов будущей матери. На детородную функцию женщины может повлиять:
- Снижение функции яичников;
- Дисфункция гипоталамо-гипофизарной системы;
- Гипо- или гипертиреоз;
- Дисбаланс гормонов надпочечников.
Некоторые формы эндокринного бесплодия лечатся при помощи гормональных препаратов.
В клинике Центр гинекологии и репродуктивной медицины после консультации и обследования, с учетом индивидуальных особенностей врач подберет специальный для Вас тип лечения эндокринного фактора бесплодия.
Нарушения гормонального фона у женщин наблюдается при стрессах, высоких физических нагрузках, резком снижении веса или ожирении, а также в период наступления климакса.
Перенесшие гинекологические заболевания
Вероятность наступления беременности снижается, если женщина имеет в анамнезе:
- Эндометриоз. Так называют воспаление слизистой матки. При этом состоянии нарушаются процессы созревания яйцеклеток и овуляции;
- Выраженный спаечный процесс в малом тазу. Наиболее частая причина образования спаек — перенесенные операции. Спаечный процесс препятствует успешному оплодотворению и развитию зародыша;
- Воспалительные процессы в маточных трубах — гидросальпинкс, сальпингит может приводит к их непроходимости;
- Воспаление шейки матки (цервицит);
- Наличие новообразований различного генеза в малом тазу (кисты, полипы);
- Оофорит;
- Синдром поликистоза яичников приводит к увеличению мужских половых гормонов;
- Частые маточные кровотечения.
Подробнее о процедуре ЭКО на видео:
Воспалительные заболевания
Воспалительные заболевания органов малого таза отрицательно влияют на беременность. При развитии воспаления в половых органах размножаются патогенные микроорганизмы, это вызывает структурные изменения и сбой менструального цикла. В нашей клинике осуществляется многоступенчатая система очистки воздуха, условия в помещениях максимально приближены к стерильным, что исключает размножения патогенной флоры.
Причиной бесплодия могут стать воспалительные заболевания маточных труб, яичников, шейки или слизистой матки.
Как правило, воспаление одного органа сочетается с близлежащим и способно распространяться далее.
Осложнения после абортов
Женщины, перенесшие аборт, находятся в группе риска развития бесплодия. Осложнения абортов делят на ранние и поздние. К ранним относят:
- Нарушение целостности матки и ее разрыв;
- Эмболия сосудов;
- Занесение инфекции;
- Обострение хронических заболеваний органов малого таза;
- Перитонит.
Поздние осложнения наступают спустя некоторое время после проведения аборта. После прерывания беременности могут возникать гормональные дисфункции, слабость мышечного аппарата шейки матки, эндометриоз. Осложненные аборты не всегда становятся причиной развития бесплодия. Риск связан с индивидуальными особенностями будущей матери, своевременностью и результатом лечения.
Несовместимость супругов (иммунологическое бесплодие)
Отсутствие беременности наблюдается при нормальной половой функции партнеров и наличии антиспермальных антител (АсАт) у одного из супруг. В данном случае говорят о иммунологическом бесплодии. Причинами несовместимости супруг у мужчин могут стать травмы мошонки, врожденные и приобретенные дефекты половых органов, инфекции урогенитального тракта. Сбой иммунной толерантности у женщин возникает при взаимодействии со сперматозоидами мужчины, у которого присутствуют антиспермальные антитела, при инфекциях репродуктивного тракта, а также высоком количестве лейкоцитов в эякуляте.
В нашей клинике на протяжении многих лет проводится успешное лечение иммунологического бесплодия при помощи вспомогательных репродуктивных технологий. Специалисты нашей клиники осуществляют ИКСИ, ИМСИ, ПИКСИ и се доступные на данный момент методы оплодотворения.
Образ жизни
Невынашивание и отсутствие беременности чаще случается у курящих женщин, а также у лиц, злоупотребляющих употреблением психоактивных веществ. Табакокурение повышает риск самопроизвольного аборта, задержки развития плода, преждевременной отслойки плаценты и приводит к перинатальной смертности в 26% случаев.
Несбалансированное питание может стать причиной ожирения или истощения организма будущей матери. Оба состояния негативно влияют на беременность.
Виды патологического состояния по степеням
Первичное
Диагностирование у пациентки бесплодия первой степени происходит в случае ненаступления у нее беременности в течение 12 месяцев регулярной половой жизни и при условии, что ранее у женщины не наступало беременности и она не рожала. Первичная форма может быть спровоцирована рядом неблагоприятных факторов, таких как сбой в работе эндокринной системы и аномальное строение репродуктивных органов.
Вторичное
Вторую степень бесплодия ставят женщинам ранее беременевшим. При этом исход предыдущего зачатия не имеет значения (непосредственно случившиеся роды, аборт, внематочная или замершая беременность). Вторичная степень инфертильности может развиться по тем же причинам, что первичная.
Но существует также еще ряд факторов, провоцирующих данную патологию. Такими факторами женского недуга являются:
- искусственное прерывание беременности и развитие осложнений;
- эндометриоз;
- нарушения в гормональной сфере;
- получение травм органов малого таза;
- повреждение маточных труб в результате хирургического вмешательства;
- воспаления и инфекции половых органов;
- непроходимость маточных труб;
- ранний климакс.
Абсолютное (3 степень)
Что это такое — 3 степень бесплодия у женщин?
К третьей степени относят тот случай, когда отсутствует возможность зачатия естественным путем у женщин, а у мужчин нет возможности оплодотворить яйцеклетку из – за аномалии спермы.
Женское абсолютное бесплодие возникает по следующим причинам:
- отсутствие репродуктивных органов;
- аномалии их развития, приводящие к невозможности зачать и выносить ребенка.
Причины абсолютного мужского бесплодия — это азооспермия, означающее отсутствие в семенной жидкости сперматозоидов из-за врожденных аномалий или воспалительных процессов, возникших вследствие перенесенной ранее химиотерапии или после операции на мошонке.
Диагноз абсолютного бесплодия встречается очень редко, и наука не стоит на месте, стараясь свести к минимуму невозможность иметь детей. Это и суррогатное материнство, и дети из пробирки.
Что такое вторичное бесплодие?
Вторичное бесплодие — это невозможность забеременеть, если у женщины уже была беременность (не имеет значения, закончилась она родами или нет). Диагноз ставится только при невозможности зачать ребенка на протяжении одного года регулярной половой жизни без предохранения.
Код МКБ 10
Женское бесплодие в МКБ 10 соответствует классу N97, который включает неспособность забеременеть и стерильность. Класс N97.8 обозначает другие формы женского бесплодия.
У мужчин
Бесплодие у лиц мужского пола также имеет свои особенности.
Причины
Причинными факторами бесплодия первой степени у лиц мужского пола являются:
- Инфекционно-воспалительные заболевания мочевыводящего тракта. В период воспалительного процесса происходит выработка антител, которые ведут к возникновению антиспермального иммунного статуса. Воспаление может быть вирусной, грибковой, бактериальной этиологии. Перед началом лечения заболевания необходимо найти источник инфекции, выяснить возбудителя.
- Варикоцеле. Является дилатацией вен семенного канатика. Происходит перегревание яичек, вследствие чего возможно протекание аутоиммунной реакции, направленной против сперматозоидов.
- Соматические системные заболевания. Туберкулёз, сахарный диабет, бронхиальная астма, цирротическое поражение печени, заболевания респираторного тракта, черепно-мозговые травмы, патология пищеварительной системы, гормональные сбои могут вызвать нарушение сперматогенеза, строения сперматозоидов и их оплодотворяющей способности.
- Гормональный дисбаланс. Стрессовые ситуации, переутомления, нарушение режима и сбалансированности питания – причины изменения соотношения гормонов в организме мужчины. Вариантами изменения баланса гормональных веществ может быть гипогонадизм, гиперэстрогения, гиперпролактинемия.
Вторичное бесплодие у мужчин
Вторичное бесплодие у мужчин возникает чаще всего на фоне травм или воспалительных заболеваний половых органов. Диагноз вторичное бесплодие ставится мужчинам, если у них уже есть дети или была беременность с любым исходом.
Мужским бесплодием называют состояние, при котором у мужчины наблюдаются эякуляторно-сексуальные расстройства или изменения сперматозоидов.
Основные факторы
Причины вторичного мужского бесплодия различны, наиболее распространенными являются:
- Состояние после операции на органах малого таза;
- Инфекционно-воспалительные заболевания мочеполового тракта;
- Прием некоторых лекарственных препаратов (спиронолактон, циметидин);
- Системные заболевания (сахарный диабет, ожирение);
- Профессиональные вредности (длительный контакт с пестицидами, анилиновый красителями);
- Употребление алкоголя, курение;
- Травмы мошонки, перекрут яичка.
В клинике Центр гинекологии и репродуктивной медицины проводится лечение мужского бесплодия передовыми методами. У нас Вы можете получить консультацию врача, специализирующегося на терапии мужского бесплодия.
Код мкб 10 бесплодие
КОД ПО МКБ-10 N46 Мужское бесплодие.
ЭПИДЕМИОЛОГИЯ МУЖСКОГО БЕСПЛОДИЯ
Бесплодие у мужчин — проявление различных патологических состояний, а не их нозологическая форма. Однако за счёт чёткой очерченности и клинической значимости этот феномен приобрёл самостоятельное клиническое значение. Причина 40% бесплодных браков — нарушения в мужской половой системе, 45% — в женской и 5–10% — сочетание мужского и женского факторов инфертильности. Часто обследование не выявляет какихлибо изменений у супругов.
ЭТИОЛОГИЯ (ПРИЧИНЫ) МУЖСКОГО БЕСПЛОДИЯ
Причины мужского бесплодия можно классифицировать, основываясь на природе патологических изменений (например, генетическая, эндокринная, воспалительная, травматическая) и их локализации (гипоталамус, гипофиз, яички, семявыводящие пути, органымишени андрогенов). Все этиологические факторы делят на три группы: претестикулярные, тестикулярные и посттестикулярные.
ОСНОВНЫЕ ПРИЧИНЫ МУЖСКОГО БЕСПЛОДИЯ
Претестикулярные нарушения (патология гипоталамуса, гипофиза). Врождённый дефект секреции ГнРГ (например, синдром Каллмана, синдром Прадера–Вилли). Приобретённый дефект секреции ГнРГ, гипопитуитаризм (в результате опухоли, травмы, ишемии, облучения). ЗПР. Изолированная недостаточность ЛГ (синдром Паскуалини). Гиперпролактинемия (вследствие аденомы гипофиза, воздействия лекарственных препаратов). Нарушение функций других эндокринных желёз, приём гормональных препаратов.
Тестикулярные нарушения. Хромосомные аномалии (синдром Клайнфельтера). Врождённый и приобретённый анорхизм. Изолированная аплазия сперматогенного эпителия (Сертоли–клеточный, или синдром Дель Кастильо). Крипторхизм. Варикоцеле. Повреждение яичка (травма, перекрут, орхит). Нарушения, вызванные системными заболеваниями или экзогенными факторами. Дефицит андрогенов или резистентность к ним.
Посттестикулярные нарушения. Непроходимость семявыводящих путей (врождённая, приобретённая). Гипоспадия. Нарушения функции или подвижности сперматозоидов (например, аутоиммунные нарушения, инфекции придаточных половых желёз).
ПАТОГЕНЕЗ МУЖСКОГО БЕСПЛОДИЯ
Бесплодие на почве гипогонадизма возникает вследствие нарушения генеративной (сперматогенез) и гормональной (стероидогенез) функций, реже — только генеративной. Бесплодие часто сочетается с проявлениями андрогенной недостаточности. Гипогонадизм может отмечаться с момента рождения или развиться в пубертатном периоде, зрелом или пожилом возрасте.
ДИАГНОСТИКА МУЖСКОГО БЕСПЛОДИЯ
При бесплодии обязательно обследование двух партнёров (причём лучше начинать с обследования мужчины). Цель — установление инфертильности и определение её причины. Оценка плодовитости мужчины не представляет сложности, однако причину инфертильности выявить достаточно нелегко, а в 15–20% случаев этого сделать не удаётся и бесплодие признают идиопатическим. Диагностический процесс при мужском бесплодии состоит из нескольких последовательных этапов. Он должен осуществляться с минимальными экономическими затратами и включать преимущественно неинвазивные средства.
АНАМНЕЗ Включает выяснение особенностей половой жизни, беременности у половых партнёров, а также сведения о перенесенных заболеваниях, операциях, отрицательно действующих факторах.
ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ ПРИ МУЖСКОМ БЕСПЛОДИИ
При физикальном обследовании определяют степень выраженности вторичных половых признаков (дефицит андрогенов проявляется евнухоидным телосложением, скудным оволосением, гинекомастией). Пальпация мошонки выявляет наличие яичек, их размеры (средние показатели: длина — 4,6 см, ширина — 2,6 см, объём — 18,6 мл) и консистенцию (в норме — плотноэластическая), а также изменения придатков яичек и расширение вен семенного канатика (варикоцеле). Исключают воспалительные поражения простаты и семенных пузырьков.
ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ ПРИ МУЖСКОМ БЕСПЛОДИИ
Исследование эякулята (спрермограмма) — основной этап диагностики мужского бесплодия. Эякулят для исследования получают после 2–3 сут воздержания путём мастурбации (предпочтительнее) или прерванного полового акта. Эякулят доставляют в лабораторию при комнатной температуре не позже, чем через 1 ч после сбора. Нормативные показатели, принятые в настоящее время для оценки спермы, представлены в табл. 19-1.
Таблица 19-1. Нормальные значения параметров эякулята (Методические указания ВОЗ, 1999)
Что вызывает патологию
Мужской фактор обычно вызван проблемами, влияющими на выработку или передвижение сперматозоидов. Благодаря комплексному медицинскому тестированию врач способен выявить причину мужского бесплодия. Около 2/3 бесплодных мужчин сталкиваются с проблемой выработки спермы в яичках. Проблемы с подвижностью сперматозоидов встречаются примерно у каждого из пяти бесплодных мужчин, в том числе у мужчин, у которых была вазэктомия, но теперь они хотят иметь детей. Блокировки (часто называемые препятствиями) в протоках, ведущих сперму от семенников к половому члену, могут привести к полному отсутствию спермиев в эякуляте. У большинства мужчин антитела не будут влиять на вероятность беременности, но у некоторых они уменьшают фертильность.
| Проблемы с производством спермы | • Хромосомные или генетические причины • Неопущенные семенники (отказ яичек опустится при рождении) • Инфекции • Кручение (скручивание яичка в мошонке) • Варикоцеле (варикозное расширение вен яичек) • Лекарства и химические вещества • Радиационный ущерб • Неизвестная причина |
| Блокировка движения спермы | • Инфекции • Проблемы, связанные с предстательной железой • Отсутствие семявыносящих протоков • Вазэктомия |
| Сексуальные проблемы ( проблемы эрекции и эякуляции) | • Ретроградная и преждевременная эякуляция • Отказ от эякуляции • Эректильная дисфункция • Редкое половое сношение • Повреждение спинного мозга • Хирургия предстательной железы • Повреждение нервов • Некоторые лекарства |
| Гормональные проблемы | • Опухоли гипофиза • Врожденное отсутствие ЛГ / ФСГ (проблема гипофиза от рождения) • Анаболические (андрогенные) стероидные нарушения |
| Сперматозоиды | • Вазэктомия • Травма или инфекция в эпидидимисе • Неизвестная причина |
Бесплодие по МКБ
Бесплодие по МКБ кодируется специальным буквенно-циферным кодом, который пациенты неоднократно видят в медицинской документации и не имеют представления о его значении.
Кажется, гораздо проще написать название заболевания, чем искать в огромном перечне патологий необходимый шифр.
Ведь реестр включает целых 3 тома! В действительности единая классификация позволяет перераспределять финансовые ресурсы на государственном уровне, оптимизировать работу лечебных и научных центров в зависимости от полученной информации.
Что такое МКБ
Международная классификация болезней является всемирным стандартизированным документом – перечнем патологий, который упрощает сбор данных о причинах заболеваемости и смертности населения. Благодаря единому для большинства государств способу кодирования информации статистам и эпидемиологам проще ориентироваться в изменении основных показателей состояния здоровья.
Важно. Реестр позволяет организовать работу медицинских учреждений в городах, управлять системой здравоохранения в стране в целом, определять приоритетные задачи для важнейших исследований в мире
Классификация болезней по МКБ-10
С 1994 года повсеместно действует версия десятого пересмотра или сокращенно МКБ-10. Сегодня разрабатывается новая 11 версия кода, которая должна выйти через пару лет.
В структуре документа под латинскими буквами зашифровано 22 группы болезней. Женское бесплодие по МКБ значится под общим кодом N97. Данная патология характеризуется, как неспособность пациентки при регулярной половой жизни без контрацепции зачать ребенка.
Женское бесплодие по МКБ
В международной классификации отсутствие зачатия разделяется по подгруппам, ставшим причиной патологии.
Классификация болезней по МКБ-10
С 1994 года повсеместно действует версия десятого пересмотра или сокращенно МКБ-10. Сегодня разрабатывается новая 11 версия кода, которая должна выйти через пару лет.
В структуре документа под латинскими буквами зашифровано 22 группы болезней. Женское бесплодие по МКБ значится под общим кодом N97. Данная патология характеризуется, как неспособность пациентки при регулярной половой жизни без контрацепции зачать ребенка.
Женское бесплодие по МКБ
В международной классификации отсутствие зачатия разделяется по подгруппам, ставшим причиной патологии.
Болезнь шифруется следующим образом:
- N97.0 нарушения овуляции (гормональный дисбаланс, ановуляция, эндокринные изменения, токсическое воздействие);
- N97.1 трубные факторы (воспалительные изменения, спаечный процесс, предыдущая эктопическая беременность);
- N97.2 патологии матки (аномалии строения, дефекты имплантации);
- N97.3 цервикальные причины;
- N97.4 нарушения, связанные с мужскими факторами (иммунологическая несовместимость);
- N97.8 другие типы (эндометриоз, миома);
- N97.9 неустановленная причина.
Первичное бесплодие по МКБ-10 позволяет численно выразить количество семейных пар, у которых при регулярной половой жизни никогда не происходило зачатие. У женщин отмечается недоразвитие строения половых органов, аномальное расположение матки, серьезные гормональные нарушения, приводящие к стойкому отсутствию овуляции.
Вторичное бесплодие код по МКБ-10 количественно отображает пациенток, у которых в анамнезе имеются беременности вне зависимости от исхода: роды, выкидыш, аборт, внематочная локализация эмбриона. Обычно возникновение бесплодия сопряжено с частыми вмешательствами в полость матки, воспалительными заболеваниями, возникновением опухолей, вредными привычками, метаболическими нарушениями.
Мужское бесплодие по МКБ
У представителей сильного пола бесплодие код МКБ- N46. Шифр подразумевает нарушение качества спермы мужчины, патологии, связанные с эякуляцией. Пусковым механизмом невозможности зачать ребенка становятся: воспалительный процесс, варикозные нарушения вен полового аппарата, аномалии строения репродуктивных органов.
Симптомы
Задуматься о репродуктивном здоровье стоит, если не наступила хотя бы одна беременность в течение года с момента прекращения предохранения партнеров. Другие симптомы часто отсутствуют. Только лабораторные исследования вкупе с грамотным осмотром выявят причины, на основании которых и сформируется диагноз.
Бесплодие считается абсолютным только тогда, когда у женщины нет матки или яичников. В остальном – оно считается относительным. После обследования и лечения диагноз первичного бесплодия может быть снят. Нередки случаи, когда женщины рожали одного или даже нескольких детей после того, как считались бесплодными.
У мужчин
Главное признак у мужчин – отсутствие беременности у каждой партнерши, с которой у мужчины были половые отношения без защиты.
Бесплодие часто возникает при других патологиях, таких как:
- отсутствие обоих яичек;
- агенезия семявыводящих протоков;
- хромосомные и генные аномалии;
- варикоцеле, перекрут яичка, крипторхизм;
- воспалительные заболевания половой системы неинфекцонной природы;
- инфекции, передающиеся половым путем.
Для них характерны свои симптомы – различные наушения сексульной функции, проблемы с мочеиспусканием, выделения их мочеиспускательного канала, болевой синдром.
У женщин
Главное проявление – отсутствие беременностей в течение 12 месяцев. В остальном может протекать бессимптомно.
Другие признаки возникают, если беременность не наступает из-за сопутствующих заболеваний, к ним относят:
- нерегулярные циклы;
- аменорея;
- избыток массы тела или дефицит веса;
- боли внизу живота;
- повышенная температра тела;
- необычные выделения из влагалища;
- межменструальные кровотечения.
Мужское бесплодие код мкб
Рубрика МКБ-10: N46
МКБ-10 / N00-N99 КЛАСС XIV Болезни мочеполовой системы / N40-N51 Болезни мужских половых органов
Определение и общие сведения[править]
ВОЗ определяет мужское бесплодие как неспособность мужчины зачать ребенка на протяжении 1 года регулярной половой жизни без контрацепции. Есть и другое определение: мужское бесплодие — это неспособность к оплодотворению независимо от возможности совершения полового акта. В США среди супружеских пар, желающих иметь детей, примерно 15% бесплодны.
Этиология и патогенез[править]
В 30—40% случаев причина бесплодия — нарушение половой функции у мужчины. Это означает, что бесплодием страдает примерно 6% женатых мужчин. Чаще всего причиной мужского бесплодия оказываются нарушения сперматогенеза (изолированные или обусловленные гипогонадизмом). Другие распространенные причины мужского бесплодия: импотенция, нарушения эякуляции, обструктивная азооспермия, варикоцеле
Клинические проявления[править]
Мужское бесплодие: Диагностика[править]
Обследование (см. рис. 23.4) начинают с детального расспроса обоих партнеров и сбора анамнеза. Если импотенция и женское бесплодие исключены, переходят к лабораторным исследованиям.
1. Анализ спермы. Стандартная методика анализа спермы утверждена ВОЗ в 1992 г. Сперму получают путем мастурбации после трех и более дней полового воздержания. Сперму собирают в чистую сухую емкость и во время транспортировки в лабораторию хранят при температуре тела. Желательно провести анализ в течение часа с момента эякуляции. Поскольку у одного и того же мужчины состав спермы изменчив, рекомендуется исследовать 3—6 образцов с 10-дневными интервалами. Оценивают следующие показатели:
а. Коагуляция и разжижение. В норме сразу после эякуляции сперма коагулирует, а через 3—5 мин разжижается.
б. Вязкость. На вязкость спермы влияют ферменты предстательной железы и семенных пузырьков. В норме сперма должна свободно вытекать из емкости.
в. Объем эякулята зависит от длительности полового воздержания и обычно составляет 2—5 мл.
г. pH спермы должен быть в пределах 7—8. Снижение pH указывает на обструкцию семявыносящих протоков или примесь мочи в образце. Сдвиг pH в щелочную сторону наблюдается при заболеваниях предстательной и бульбоуретральных желез.
д. Число сперматозоидов. Каплю спермы (после ее разжижения) помещают в камеру для счета клеток крови. С помощью фазово-контрастного микроскопа подсчитывают число сперматозоидов. Нормальное содержание сперматозоидов — не менее 20 млн/мл. Снижение числа сперматозоидов называют олигозооспермией. При умеренной олигозооспермии (10—20 млн/мл) зачатие возможно, если не нарушена подвижность и морфология сперматозоидов. Полное отсутствие сперматозоидов называют азооспермией.
Патогенез
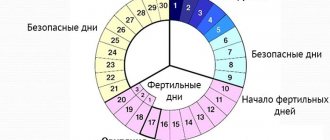
Овуляция — процесс выхода из фолликула созревшей яйцеклетки, регулируемый половыми гормонами и нейромедиаторами гипофиза.
- Уменьшение в крови фолликулостимулирующего гормона и эстрогенов,
- Возрастание лютеинизирующего гормона и прогестерона,
- Разрыв фолликула,
- Выход яйцеклетки,
- Захват ее ворсинками маточной трубы и перемещение в полость матки.
Овуляция происходит у женщин репродуктивного возраста ежемесячно на 14 день менструального цикла. Этот процесс регулируется гормонами гипоталамуса и гипофиза посредством универсальной обратной связи между ними и яичниками.
При недостаточной концентрации тех или иных гормонов в крови происходит быстрый разрыв фолликула. При относительной гипоэстрогенемии наблюдаются незначительные изменения на уровне эндометрия: он частично отслаивается. Это приводит к развитию овуляторного синдрома с соответствующей клинической картиной — болью и мажущими выделениями.
Местные воспалительные и спаечные процессы в трубах приводят к неправильному движению яйцеклетки, уплотнению капсулы яичников и стенки маточных труб. Разрыв воспаленных тканей и перистальтика плотных фаллопиевых труб сопровождаются болью.
Симптомы
В норме процесс овуляции неощутим. Обычно женщины и не подозревают, когда именно у них происходит выход яйцеклетки. Они энергичны, занимаются спортом, плавают, посещают дискотеки и другие общественные места, одним словом – ведут активный образ жизни. Лишь некоторые могут ощущать незначительное увеличение количества серозных выделений из матки. Но есть такие, кому повезло меньше – болезненная овуляция их «преследует» каждый раз. Интенсивная боль в животе лишает женщину всех привычных радостей, возможности вести обыденные дела и даже заниматься сексом.
Не смотря на то, что овуляторный синдром не сопровождается органическими изменениями в органах репродуктивной системы, он может вызвать функциональные проблемы в организме.
Клинические признаки овуляторного синдрома:
- Боль чаще односторонняя, локализованная в нижней части живота и иррадиирующая в пах, крестцово-поясничную область. Она усиливается во время ходьбы, коитуса, физической нагрузки, резких движений. Боль бывает слабой или острой, длительной или краткосрочной, тянущей или колющей.
- Скудные серозные или кровянистые выделения из влагалища обусловлены небольшой отслойкой эндометрия, вызванной низким уровнем эстрогенов и отсутствием прогестерона.
- Усиление либидо во время овуляции связано с природой женского организма. Именно в этот период возможно зачатие и продолжение рода.
- Болезненность и чувствительность молочных желез — признак их подготовки к беременности и последующей лактации. Обычно боль в груди длится недолго и заканчивается до формирования желтого тела.
- Слабость, раздражительность и плаксивость. Эмоциональная неустойчивость связана с изменениями гормонального фона.
- Повышение температуры тела до 37,5-37,7° С.
- В редких случаях – тошнота и рвота.
- Отечность половых губ.
Экстренное обращение к врачу необходимо при наличии ярко выраженных болей внизу живота, которые сочетаются с прогрессирующим ухудшением общего состояния, внезапными обмороками, обильными кровяными выделениями из влагалища, мучительной тошнотой и многократной рвотой, лихорадкой, ознобом и прочими симптомами, длящимися более 2 суток.
Профилактика
Для профилактики в период предполагаемой овуляции рекомендуется исключить значительные физические нагрузки и ограничить сексуальную активность (учитывая планирование беременности). Выраженность болезненных проявлений существенно уменьшается либо они полностью прекращаются при нормализации диеты, режима сна и отдыха, уменьшении стресса и других нагрузок. Особенно эффективно своевременное и адекватное лечение гинекологических заболеваний, снижение риска их возникновения за счет отказа от абортов и необоснованных инвазивных процедур, предохранения от нежелательной беременности и заражения половыми инфекциями.
источник