Причины мастопатии
Это собирательный термин, который описывает кистозные и фиброзные изменения в молочных железах, происходящие из-за нарушения соотношения эпителиальной и соединительной ткани. На настоящий момент считается, что мастопатия возникает из-за гормонального дисбаланса.
Мастопатия встречается у 4-8% девочек-подростков. Существует множество классификаций мастопатий: по степени выраженности процесса, по стадии пролиферации эпителия, по преобладанию фиброзного или кистозного компонентов.
Набухание молочных желез на 3-4 день после рождения является нормой
Гормональные перестройки, проявляющиеся набуханием и болью в груди, бывают не только у подростков. Физиологические явления, связанные с развитием организма, начинаются у девочек с грудного возраста и продолжаются всю жизнь.
У новорожденных
Обычно припухание груди отмечается на 3–4 день после рождения. Помимо того, что молочные железы у младенца набухают, из сосков при нажатии выделяется молозиво. Процесс является нормой, все происходит из-за того, что эстроген через плаценту мамы попадает в кровь новорожденной.
В лечении нет необходимости, припухание проходит само по себе чаще ко второй неделе жизни, когда снизится уровень материнских гормонов в крови.
В течение этого периода необходимо одевать малыша в комфортную одежду, которая не будет натирать нежную кожу, ни при каких обстоятельствах не выдавливать выделения из сосков. Это станет причиной занесения инфекции и образования воспаления, именуемого маститом новорожденных.
Порой молочные железы набухают и у крошечных мальчиков, но это не оказывает никакого влияния на будущее половое развитие. Если ребенок недоношенный, у него подобное состояние обычно не отмечается. При появлении у девочки до годовалого возраста покраснений груди, изменений кожи вокруг сосков, особенно при повышении температуры, необходимо незамедлительно показать кроху педиатру.
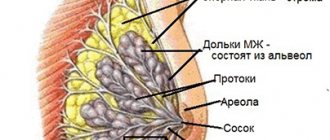
Из-за акселерации половое созревание иногда начинается раньше девяти лет. Но в норме препубертатным считается возраст 9–11 лет. До этого грудь малышки не имеет никаких отличий от мальчишеской. Она плоская, с маленьким соском и ареолой диаметром не больше 1,5 см.
Когда начинается половое созревание, в организм выбрасывается эстроген, и молочная железа изменяется:
- кожа ареолы и вокруг нее слегка припухает;
- соски и сами груди понемногу увеличиваются в размерах;
- нащупываются небольшие уплотнения железистой ткани – закладываются дольки.
В последующем изменяется окраска ареолы – она темнеет. Также на ней появляются небольшие выпуклости – бугорки Монтгомери. Они необходимы для выделения специфического секрета, предотвращающего пересыхание и раздражение нежной кожи.
Неравномерное развитие молочных желез часто наблюдается еще до наступления пубертатного периода. Может случиться такое, что у девочки 9 лет набухла одна молочная железа и болит, это происходит по физиологическим причинам. Одна грудь растет быстрее, чем другая. Неравномерность обычно выравнивается на момент, когда ребенок достигнет полного развития.
У подростков
Этапы развития молочной железы
Примерно с 13 лет грудь начинает активно расти, становится округлой формы, с более выраженным соском. Эти явления сопровождаются болезненностью вследствие стремительного увеличения количества железистых структур и давления на окружающие нервные окончания и ткани. Из нескладного подростка девушка постепенно становится молодой женщиной. Но окончательную форму грудь принимает лишь к 16 годам, а иногда и к 23.
Боль в груди у девушки-подростка считается естественным проявлением. Но только в том случае, если нет иных тревожных симптомов:
- цветных и пахучих выделений из сосков;
- изменений кожи в подмышечной впадине либо на грудной железе;
- узелков и уплотнений.
У девушек грудь может болеть перед началом менструации
Причиной возникновения болей может стать узкое, тесное нижнее белье. При механическом сдавливании появляются неприятные ощущения, но если поменять бюстгальтер, симптомы проходят.
У девушек грудь может набухать и болеть перед менструальным циклом и в течение периода овуляции. Характерная черта – цикличность.
Всплеск гормонов, происходящий каждый месяц, оказывает влияние на железистую ткань, в результате возникают боли. Если болевые ощущения не регулярные, это может сообщать о гормональном сбое: необходимо сходить к детскому гинекологу.
Состояние молочной железы напрямую зависит от колебаний уровня концентрации в крови женских половых гормонов – эстрогена и прогестерона. В подростковом периоде, а также при условии внешних неблагоприятных факторов эти гормональные скачки могут привести к тому, что в структурах железистой ткани груди происходят диспластические процессы. Проявления у них могут быть совершенно разные, однако все эти состояния принято объединять в понятие фиброзно-кистозная мастопатия у подростков.
Основные факторы, влияющие на развитие мастопатии:
- Нерегулярная половая жизнь либо неадекватные методы контрацепции, которые приводят к эмоциональной неудовлетворенности (прерванный половой акт и тому подобное).
- Инфекционно-воспалительные процессы в мочеполовой системе (хламидиоз, трихомониаз, уреаплазмоз).
- Гормональные нарушения вследствие сопутствующих заболеваний эндокринной системы: сахарный диабет, тиреотоксикоз, ожирение.
- Частые стрессы или общая эмоциональная напряженность: депрессия, стресс в связи с переездом, неудовлетворенность работой и так далее.
- Неправильное использование комбинированных оральных контрацептивов, частая смена или прием их не по назначениям.
- Генетическая предрасположенность.
Очевидно, что при сочетании более чем двух провоцирующих факторов, вероятность развития мастопатии будет увеличиваться пропорционально. Учитывая, что возраст 12 — 14 лет является переходным у девочек, когда активно меняется гормональный фон, а эмоциональная сфера довольно лабильна, подростковая мастопатия стала нередким явлением в нашем обществе.
Лечение маститов у девочек-подростков
В структуре гнойно-воспалительных заболеваний молочных желез (МЖ) доля нелактационного мастита (НМ) колеблется в пределах 5–45% и не имеет тенденции к снижению. НМ принято называть воспаление в МЖ вне периода родов и лактации. Клиника, диагностика и лечение лактационных маститов у взрослых больных хорошо освещена в литературе, тогда как практически не определена тактика ведения пациенток пубертатного возраста с маститом. Нелактационные маститы являются сложной диагностической проблемой, обусловленной стертой клинической картиной, полиморфным течением, требующим применения дополнительных методов диагностики. У большинства пациенток с НМ клинически определяется только пальпируемое образование в МЖ, зачастую без признаков воспаления, что требует дифференциальной диагностики с другими заболеваниями МЖ [1–7].
До настоящего времени не существует единых взглядов на этиологию и патогенез заболевания, поэтому нет и единой классификации НМ. Существующие классификации основываются либо на клинических данных, либо на данных гистологических исследований. Отсутствуют диагностические критерии различных форм НМ и, как следствие, единые подходы к лечению.
Лечение маститов у девочек-подростков нередко осуществляется без учета особенностей динамики гормонального статуса, как правило, ведущими методами являются агрессивные хирургические способы вскрытия образований в МЖ [8–13].
Также остается актуальным вопрос, являются ли маститы у девочек-подростков только следствием воздействия на МЖ инфекционного фактора или мастит сочетается с проявлениями каких-либо изменений в других органах репродуктивной системы.
Нами обследовано 106 девочек с заболеваниями МЖ, находившихся на лечении в гинекологическом отделении Морозовской детской городской клинической больницы за последние 5 лет. Из них у 100 был диагностирован НМ.
Все девочки с маститом поступали в экстренном порядке, 7 из них поступили повторно, после ранее проведенного лечения в хирургических отделениях детских больниц города Москвы, трое из них переведены из хирургического отделения в отделение гинекологии Морозовской детской городской клинической больницы.
При поступлении все девочки жаловались на боли в одной МЖ, появление покраснения кожи над МЖ, во многих случаях наличие уплотнения в МЖ и увеличение размеров больной МЖ. У пяти девочек была выявлена галакторея. Всем больным был поставлен диагноз НМ.
По характеру мастита мы разделили пациенток на две группы: с серозным (диффузным) маститом — 16 девочек (16%) и с гнойным маститом (абсцедирующим) — 84 девочки (84%).
При анализе темпов и характера полового развития девочки с маститами были разделены на две подгруппы: младшая — до 13 лет и старшая — 14–17 лет. Средний возраст девочек с серозным маститом составил 13,4 ± 0,5 года. Средний возраст девочек с гнойным маститом составил 13,2 ± 0,2 года.
При изучении семейного анамнеза выявлено, что 12,3% матерей, бабушек и других родственниц имели патологию МЖ, чаще всего это была кистозно-фиброзная мастопатия. У 16% матерей были выявлены различные нарушения менструального цикла, в большинстве случаев по типу нерегулярных менструаций.
Ветряной оспой болело 42% больных, причем 6% больных это заболевание перенесли примерно за 1 месяц до появления мастита. Корь, краснуха, скарлатина отмечались нами как крайне редкие заболевания.
Состояние репродуктивной системы девочек с маститами
Рост и развитие МЖ у этих больных начинался с 8–9 лет, менструальная функция в среднем началась в 12–13 лет. Средний возраст менархе у девочек составил 12,2 ± 0,3 года.
При анализе менструальной функции мы установили, что у 27 больных менструальной функции еще не было, что составляет 27% от общего числа больных.
Менструальный цикл установился лишь у половины больных. У большинства девочек он составил 24–28 дней, у некоторых до 38–40 дней, кровянистые выделения продолжаются от 3 до 7 дней, у большинства умеренные или скудные, у 8% пациенток в анамнезе маточные кровотечения в пубертатном периоде (МКПП), у одной девочки МКПП диагностировано на момент поступления по поводу НМ. У 23 больных менструации были нерегулярными.
При поступлении больных в отделение выявлено, что половое развитие соответствовало возрасту у 91 больной. У всех девочек развитие вторичных половых признаков оценивалось по шкале Tanner (табл.) [3, 5].
Изучение полового развития девочек показало, что МЖ начали развиваться своевременно у 93% девочек. У большинства больных степень развития МЖ была 2 или 3. 1-я степень развития наблюдалась у 7 девочек от 8 до 11 лет; 2-я степень развития наблюдалась у 24 девочек от 11 до 14 лет; степень развития 2–3 определена у четырех девочек 14 лет; 3-я степень развития наблюдалась у 29 пациенток, на основании чего можно сделать вывод о том, что НМ развивается в формирующейся МЖ, в периоде ее бурного роста и развития.
У 23 менструирующих девочек мастит появился в предполагаемую I фазу цикла, у 30 за 1–12 дней до менструации, у 23 девочек менструации были нерегулярными, так что определить фазу цикла было невозможно.
Клиника мастита
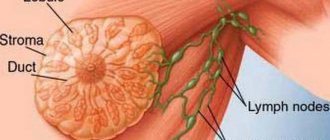
Все девочки, имеющие мастит, как серозный, так и гнойный, жаловались на боль в одной МЖ, двое — в обеих, возникшую от 1 до 5 дней до поступления в клинику. Интенсивность боли описывают в диапазоне от умеренной до очень сильной. При осмотре МЖ отмечалась отечность больной МЖ, локальная гиперемия кожи в периареолярной области, чаще всего с латеральной стороны железы, размером от 4 до 12 см, гипертермия кожи и болезненность МЖ при пальпации. Пораженная МЖ больше в размере, чем здоровая, и имеет несвойственную ей форму за счет патологического инфильтрата, размеры которого колебались от 3 до 10 см в диаметре. В центре инфильтрата у 84% больных определялась область размягчения (абсцесс). У 11% отмечалось увеличение и болезненность при пальпации подмышечных, реже (у 3%) — шейных лимфатических узлов. На коже МЖ у 9% девочек отмечались следы от сдавления металлическими вставками бюстгальтера. Выделения из соска (гнойные или сукровичные) наблюдались у 5% больных. Субфебрилитет отмечался у 34% больных, температура тела колебалась от 37,2 до 38,0 °C.
Преобладали гнойные (абсцедирующие) формы мастита. Из 100 больных от 8 до 17 лет 11 месяцев 28 дней у 16 больных наблюдался серозный мастит, у 84 — гнойный.
Данные ультразвукового исследования МЖ у девочек с маститами
Неоднократное УЗИ проводилось: первое — при поступлении, второе — в момент проведения пункции, третье — перед выпиской. Метод лишен лучевой опасности и позволяет проводить многократные исследования.
При проведении УЗИ МЖ у девочек с маститами, как правило, обнаруживается дилятация протоков в больной МЖ, нередко и в здоровой, больших или меньших размеров, одно или несколько анэхогенных образований, обычно расположенных в параареолярной области. Наличие анэхогенного образования характерно для дилятации протоков МЖ [2, 14–16].
При возникновении нагноительного процесса на фоне диффузно измененных тканей определяется гипоэхогенная зона и гиперэхогенные участки капсулы абсцесса (зоны гнойного расплавления) и гиперэхогенных зон (участки детрита) [2, 14, 15]. Содержимое воспалительного образования может быть однородным или содержать различные эхонеоднородные включения. К моменту завершения формирования абсцесса четко видна гиперэхогенная капсула.
При проведении УЗИ девочкам с гнойным маститом гиперэхогенное образование с анэхогенными участками в правой МЖ было выявлено у 50% девочек, в левой — у 48% и у 2% — двухсторонний мастит. У 83% девочек обнаружено одно образование, у 17% от одного до трех, что классифицировалось как многополостной мастит. У 94% больных патологический очаг был обнаружен в верхнем или нижнем латеральном сегменте, у 6% девочек — в медиальном сегменте, как правило, все патологическое образование располагалось пара- и субареолярно (рис.).
Наружные половые органы у всех девочек были развиты правильно, по женскому типу. Лобковое оволосение (по шкале Tanner) соответствовало 1-й ст. у 27% девочек, 2-й ст. — у 32%, 3-й ст. — 23%, отсутствовало у 18% больных. При двуручном ректоабдоминальном исследовании пальпировалась матка, по размерам соответствующая пубертатному возрасту, плотная у 84%, мягковатой консистенции у 16% девочек, менструирующих во время обследования, подвижная, безболезненная. Области расположения яичников при пальпации безболезненные у всех, у трех отмечались несколько увеличенные яичники.
Результаты исследования половых гормонов девочек с маститами
Исследование секреции гормонов проводилось 37 девочкам, из них 28 больных были с гнойным маститом и 9 — с серозным. У больных с гнойным маститом секреция гормонов рассматривалась в двух возрастных группах: МВГ и СВГ.
У девочек с маститом секреция лютеинизирующего гормона и фолликулостимулирующего гормона в обеих группах была несколько выше возрастных показателей. Секреция пролактина была высокой (выше 20 нг/л) почти у половины больных (48,6%). Секреция эстрадиола в обеих группах была несколько ниже возрастной нормы у большинства девочек и лишь у двух девочек в группе серозных маститов достигла 220,0 и 417,46 пмоль/мл, что указывало на наличие у них овуляторного пика эстрогенов в цикле обследования. Особенно низкой оказалась секреция прогестерона, составляя в среднем 0,7 ± 0,1 нг/мл и 1,7 ± 0,5 соответственно в МВГ и в СВГ. Лишь у четырех (10,8%) девочек было выявлено повышение прогестерона до 4,48, 5,29, 10,63 и 12,67 нг/мл, что указывало на наличие у двух больных неполноценного желтого тела и у двух больных нормально функционирующего желтого тела.
Таким образом, содержание гормонов в плазме крови с учетом возраста больных, своевременное появление вторичных половых признаков у них и достаточное развитие МЖ, несмотря на то, что менструальная функция появилась еще не у всех, позволяет утверждать, что заболевшие маститом девочки находились в периоде становления менструальной функции.
Мы полагаем, что дилятация протоков МЖ может быть связана с влиянием избытка пролактина, который отмечен у 48,6% больных. По-видимому, пролактин способствует и расширению протоков и появлению в них секрета даже в пубертатном возрасте. Можно полагать, что сочетание сниженного уровня эстрогенов и прогестерона и повышение секреции пролактина стимулирует секреторную функцию МЖ, то есть лактацию [4, 8, 17–22]. Подобная гормональная ситуация по данным М. А. Тарасовой и К. А. Шаповаловой (2011) наблюдается в раннем послеродовом периоде в начале лактации [19]. У девочек при отсутствии оттока происходит расширение протоков и застой отделяемого, которое может инфицироваться микроорганизмами, населяющими кожу или поступающими из очагов хронической инфекции, вызывая мастит. Следовательно, такой мастит, по существу, также является лактационным, и его следует и логичнее называть пубертатным (подростковым) маститом, а не нелактационным.
Лечение серозного мастита
Анализируя различные методы терапии девочек с маститами и учитывая собственный опыт, мы разработали алгоритм лечения маститов у девочек. В лечении больных с серозной формой мастита мы отдавали предпочтение консервативному методу [2, 4, 23–25].
Лечение серозных форм мастита начинали с применения поднимающих МЖ мазевых или полуспиртовых повязок, незамедлительного назначения антибактериальных средств преимущественно цефалоспоринов и препаратов пенициллинового ряда II–III поколения и нестероидных противовоспалительных средств.
Применение иммуномодуляторов в комплексной терапии позволяет повысить эффективность действия антибактериальных средств, уменьшить сроки лечения (пребывания в стационаре), способствовать восстановлению показателей иммунитета, в 2 раза быстрее купировать клинические проявления заболевания.
Такая терапия позволяла избежать прогрессирования воспаления и перехода серозной формы в гнойную.
Больным рекомендовали наблюдение у врача акушера-гинеколога и детского эндокринолога.
Лечение гнойного мастита
Анализ данных лечения показал, что ранее девочки с гнойным маститом лечились в детских хирургических отделениях [1–5, 11, 24], где нередко методом лечения было оперативное рассечение МЖ и секторальная резекция ее. В гинекологическом отделении Морозовской ДГКБ основным методом лечения гнойного мастита стала пункция абсцесса толстой иглой, через которую эвакуировали содержимое абсцесса для последующего бактериологического исследования. Пункция проводилась в асептических условиях малой операционной, как правило, под местной анестезией (лидокаином), иглой диаметром 18–22 мм с канюлей под контролем УЗ-навигации. После эвакуации содержимого абсцесса, его полость промывали антибактериальным препаратом, вводили через иглу антибиотики объемом до 2–3 мл и оставляли сосудистый катетер. Накладывали асептическую, полуспиртовую или мазевую поднимающую МЖ повязку и в дальнейшем проводили ежедневный визуальный контроль состояния МЖ, при необходимости проводили повторное УЗИ молочных желез. При сохранении абсцесса его вновь пунктировали. Вопрос о выписке больной решался только после исчезновения абсцесса, по данным пальпации и подтвержденном рассасывании абсцесса по данным УЗИ молочных желез.
96% гнойных образований пунктировались под контролем УЗ-навигации, Четыре пациентки поступили по дежурству в экстренном порядке, и им была проведена пункция без ультразвукового контроля. У трех из этих четырех девочек в течение 3–5 дней после пункционного лечения отсутствовала положительная динамика уменьшения гетерогенного образования, в связи с чем пришлось прибегнуть к повторной пункции, что свидетельствует о целесообразности проведения УЗ-навигации во всех случаях пункционного лечения гнойных образований МЖ.
За пятилетнее наблюдение нам пришлось прибегнуть к хирургическому методу вскрытия гнойного образования лишь дважды, который также привел к полному выздоровлению пациенток. У всех девочек проводимая терапия привела к выздоровлению, подтвержденному при динамическом УЗИ молочных желез.
Как показали наблюдения, толстоигольный пункционно-аспирационный метод оказался наиболее оптимальным для лечения гнойных маститов у девочек, так как он отвечает главным требованиям при лечении больных в детской гинекологии — эффективность используемого метода, безопасность в применении, минимальная травматизация еще растущей МЖ, а также вышеуказанный метод позволяют сохранить анатомию и функцию МЖ и добиться полного выздоровления, которое мы наблюдали у 98% девочек.
Литература
- Абаев Ю. К., Найчук И. И. Маститы в детском возрасте // Педиатрия. 2006. № 1. С. 53–57.
- Адамян Л. В., Богданова Е. А., Сибирская Е. В., Сорокина И. Н. Маститы у девочек и девушек (обзор литературы) // Проблемы репродукции. 2012. Т. 18, № 5. С. 27–32.
- Богданова Е. А. Практическая гинекология молодых. М., 2011. С. 202–211.
- Коколина В. Ф., Рассказова-Галяткина М. В. Нелактационный мастит у девочек-подростков // Репродуктивное здоровье детей и подростков. 2007. № 3. С. 67–73.
- Окулов А. Б., Адамян Л. В., Бровин Д. Н., Богданова Е. А. Молочные железы и их заболевания у детей. М.: МИА, 2010. С. 65–70.
- Проклова Л. В. Пункционное лечение абсцедирующих нелактационных маститов у девочек пубертатного возраста. Автореф. дис. … канд. мед. наук. СПб, 2009.
- Di Vasta A. D., Weldon C., Labow B. I. The breast: Examination and lesions. In: Emans, Laufer, Goldstein’s Pediatric & Adolescent Gynecology, 6 th, Emans SJ, Laufer MR. (Eds), Lippincott Williams & Wilkins, Philadelphia, 2012. P. 405.
- Адамян Л. В., Богданова Е. А., Сибирская Е. В., Сорокина И. Н. Развитие молочных желез у девочек (обзор литературы) // Проблемы репродукции. 2012. Т. 18, № 6. С. 20–23.
- Гуркин Ю. А. Детская и подростковая гинекология. М.: МИА, 2009. С. 489–499.
- Пирвелиев В. В. Отдаленные результаты лечения нелактационного мастита в подростковом и юношеском возрасте. Автореф. дис. … канд. мед. наук. СПб, 2007. 18 с.
- Соколов В. Н. Нелактационный мастит у девочек-подростков // Конспект врача. 2008, № 9.
- Berna-Serna J. D., Madriqual M., Bema-Serna J. D. Percutaneus management of breast abscesses. An experience of 39 cases // Ultrasound. Med. Biol. 2004. Vol. 30, № 1. P. 1–6.
- Stricker T., Navratil F., Forster L. et al. Nonpuerperal mastitis in adolescents // J. Pediatr. 2006. Vol. 148 (2). P. 278–281.
- Заболотская Н. В., Заболотский В. С. Ультразвуковая маммография (учебный атлас). М.: 2005.
- Пыков М. И., Ватолина К. В. Детская ультразвуковая диагностика. М.: Видар-М, 2001. С. 549–553.
- Gioffrè Florio M. A., Famà F., Buccheri G. et al. Non-lactational mastitis: our experience // Ann. Ital. Chir. 2006. Vol. 77, № 2. P. 127–130.
- Андреева Е. Н. и соавт. Пролактин и молочные железы: норма и патология // Гинекологическая эндокринология. 2012, т. 14, № 1.
- Корейба К. А., Измайлов А. Г. К вопросу этиологии нелактационного гнойного мастита // Мед. журн. 2003. № 4. С. 229–230.
- Тарасова М. А., Шаповалова К. А. Физиология лактации, фертильность и контрацепция после родов // Гинекология. 2011, т. 13, № 4. С. 66–69.
- Elagili F. et al. Aspiration of breast abscess under ultrasound guidance: outcome obtained and factors affecting success // Asian. J. Surg. 2007. Vol. 30, № l. P. 40–44.
- Fenton Suzanne E., Beck Lydia M., Borde Aditi R., Rayner Jennifer L. Developmental Exposure to Environmental Endocrine Disruptors and Adverse Effects on Mammary Gland Development. Endocrine Disruptors and Puberty, 2012. Р. 201–225.
- Russo J., Russo I. H. Development of the human breast // Maturitas. 2004. 49, 2, 15.
- Башмакова Н. В. Оценка клинической эффективности препарата «Мастодинон» в комплексной терапии нарушений менструального цикла у подростков // Научно-практический журнал «Медицинская кафедра». 2003. Т. 3, № 7. С. 90–97.
- Любимов М. В. Нелактационный мастит в подростковом и юношеском возрасте (особенности клиники, диагностики и лечения). Дис. … канд. мед. наук. 2002. 84 с.
- Pearlman M. D., Griffin J. L. Benign breast disease // Obstet Gynecol. 2010 Sep; 116 (3): 747–758.
Е. В. Сибирская*, 1, доктор медицинских наук Л. В. Адамян*, доктор медицинских наук, профессор, академик РАН И. Е. Колтунов**, доктор медицинских наук, профессор Е. А. Богданова*, доктор медицинских наук, профессор И. Н. Сорокина*, кандидат медицинских наук
* ФГБОУ ВО МГМСУ им. А. И. Евдокимова МЗ РФ, Москва ** ГБУЗ Морозовская ДГКБ ДЗМ, Москва
1 Контактная информация
Лечение маститов у девочек-подростков/ Е. В. Сибирская, Л. В. Адамян, И. Е. Колтунов, Е. А. Богданова, И. Н. Сорокина
Для цитирования: Лечащий врач № 1/2018; Номера страниц в выпуске: 12-15
Теги: девочки, молочные железы, воспаление, пункция
Симптомы и формы заболевания
У девочек, хоть и не настолько часто, как у зрелых женщин, могут происходить патологические изменения молочных желез, включая доброкачественные и злокачественные новообразования.
Мастопатия, которая возникает у подростков, в некоторых случаях может проходить с формированием кист либо узелков. Чаще всего эти новообразования – доброкачественные, не представляющие опасности для здоровья. Не смотря на это, наблюдение у педиатра, детского гинеколога либо маммолога нужно непременно. При нарушении менструального цикла молодые пациентки находятся в группе риска по появлению патологических состояний молочных желез.
Есть основные признаки, позволяющие заподозрить болезнь. Симптомами мастопатии у подростков являются:
- нагрубание железы;
- значительное разрастание одной груди;
- болевые ощущения при касании;
- жидкость, которая выделяется из соска.
На фоне преждевременного полового созревания могут возникать головные боли
Преждевременное увеличение грудных желез в периоды от одного года до трех лет либо от шести до восьми лет бывает из-за нарушения полового созревания, именуемого изолированным телархе. Менструации, оволосение лобка и подмышек при этом отсутствуют. Со временем чаще всего груди слегка уменьшатся, и ребенок будет развиваться в соответствии со своим возрастом. В противном случае телархе может способствовать активизации структур гипоталамического характера и вызвать серьезные нарушения.
Иногда у детей регистрируют преждевременное половое развитие. Оно сопровождается не только увеличением молочных желез, но и:
- головными болями;
- повышением аппетита;
- увеличением веса;
- изменением запаха тела;
- появлением волос на лобке и в подмышечных впадинах;
- быстрой утомляемостью;
- угревой сыпью;
- появлением ранних месячных.
Признаки могут появляться выборочно или группами. В любом случае, если появились подобные симптомы, нужно показать ребенка педиатру, а тот уже направит к узкому специалисту – маммологу, эндокринологу, гинекологу.
При продолжительных и обильных месячных необходимо обратиться к врачу
Обязательна срочная консультация врача при таких симптомах:
- нарушения регулярности менструации, задержка либо их долговременное отсутствие;
- выделения разнообразного цвета из молочных желез у нерожавших девушек;
- продолжительные либо очень обильные месячные;
- уплотнения, выявленные при самостоятельной пальпации груди;
- покраснение кожи над узелком.
Если железа твердая и горячая, сильно болит, пульсирует, растет температура тела, следует вызывать «неотложку».
При наличии тревожных признаков девочке назначают обследование, включающее клинический и гормональный анализ крови, УЗИ малого таза и грудных желез. Если у малышки есть уплотнение, врач после проведения диагностики и выявления структуры новообразования может дать направление на аспирационную биопсию с дальнейшим исследованием жидкости.
Лечение зависит от характера патологии. Врач может прописать гормональные медикаменты, витаминную и иммунотерапию. Если обнаружена киста, доктор будет наблюдать за ней до трех месяцев. При отсутствии уменьшения образования ее удалят.
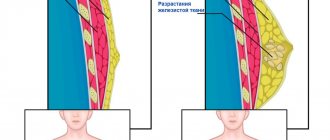
К внешним проявлениям фиброзно-кистозной мастопатии относятся:
- ощущение инородного тела и болезненности в груди;
- изменение размеров, формы или положения молочной железы, ее асимметричность, припухлость;
- отек или изменение консистенции;
- выделение непрозрачной жидкости из груди.
Кроме приведенных симптомов, мастопатия может проявляться общим недомоганием, головными болями, иррадиирующими болями в спину и шею, головокружением и депрессией.
Патологический процесс может протекать в виде различных форм, в зависимости от преобладания того или иного компонента в патоморфологии. В толще молочной железы может разрастаться преимущественно железистая или фиброзная соединительная ткань. Если же мастопатия образует несколько кист-узлов, то такая форма называется узловая.
Наиболее распространенная форма мастопатии у девочек-подростков – фиброаденома смешанного типа с преобладанием железистого и фиброматозного компонентов. Развивается после 12 лет и может довольно быстро вырасти. За этой доброкачественной опухолью необходимо тщательное наблюдение, так как по статистике до 2% всех фиброаденом может переродиться в рак молочной железы.
Тревожные симптомы
У девочек, хоть и не настолько часто, как у зрелых женщин, могут происходить патологические изменения молочных желез, включая доброкачественные и злокачественные новообразования.
Органические патологии
Мастопатия, которая возникает у подростков, в некоторых случаях может проходить с формированием кист либо узелков. Чаще всего эти новообразования – доброкачественные, не представляющие опасности для здоровья. Не смотря на это, наблюдение у педиатра, детского гинеколога либо маммолога нужно непременно. При нарушении менструального цикла молодые пациентки находятся в группе риска по появлению патологических состояний молочных желез.
Есть основные признаки, позволяющие заподозрить болезнь. Симптомами мастопатии у подростков являются:
- нагрубание железы;
- значительное разрастание одной груди;
- болевые ощущения при касании;
- жидкость, которая выделяется из соска.
Особенно стоит насторожиться, если прощупываются узелки, «шарики» либо уплотнения с одной стороны, а на другой груди таких нет. Нужно срочно обращаться к маммологу, ведь рак молочной железы может развиться и у детей.
Нарушения полового созревания
На фоне преждевременного полового созревания могут возникать головные боли
Преждевременное увеличение грудных желез в периоды от одного года до трех лет либо от шести до восьми лет бывает из-за нарушения полового созревания, именуемого изолированным телархе. Менструации, оволосение лобка и подмышек при этом отсутствуют. Со временем чаще всего груди слегка уменьшатся, и ребенок будет развиваться в соответствии со своим возрастом. В противном случае телархе может способствовать активизации структур гипоталамического характера и вызвать серьезные нарушения.
Иногда у детей регистрируют преждевременное половое развитие. Оно сопровождается не только увеличением молочных желез, но и:
- головными болями;
- повышением аппетита;
- увеличением веса;
- изменением запаха тела;
- появлением волос на лобке и в подмышечных впадинах;
- быстрой утомляемостью;
- угревой сыпью;
- появлением ранних месячных.
Бывают ли у подростков фиброаденомы и кисты?
Фиброаденомой называется доброкачественная опухоль молочной железы. Среди всех опухолей, выявляемых у детей и подростков, фиброаденома занимает второе место по частоте встречаемости. В 10-15% случаев встречаются множественные фиброаденомы. У 3-25% девочек-подростков обнаруживаются кисты молочных желез. Есть разные теории их возникновения, в том числе оказывают влияние нарушения гормонального фона.
Сама по себе фиброзно-кистозная мастопатия не является предраковым состоянием, однако у пациенток с данным диагнозом рак молочной железы встречается в 3-5 раз чаще, чем у здоровых девушек и женщин.